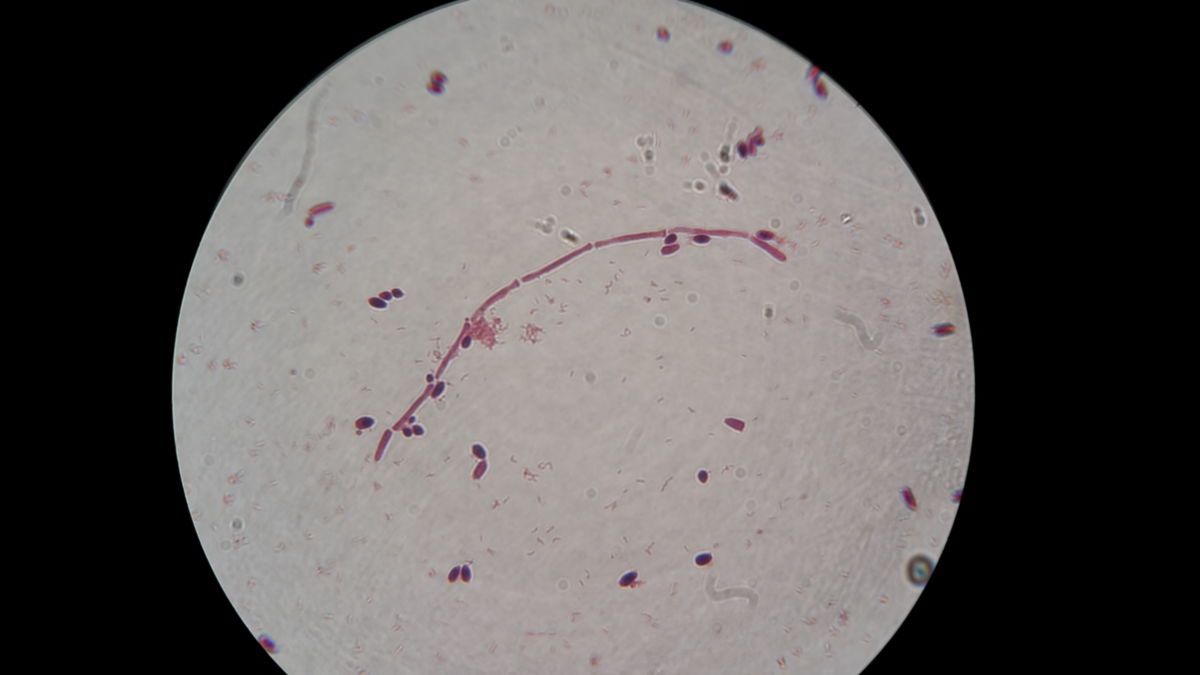
Candidiasis
Synonyme: Candidose, Kandidose, Candidosis, Candidamycosis, Candidamykose, Kandidamykose, Moniliasis, Soor
Englisch: candidiasis
Definition
Die Candidiasis ist eine Infektionskrankheit, die durch Pilze der Gattung Candida ausgelöst wird.
Erreger
Die Gattung Candida umfasst über 150 Arten, von denen einige humanpathogen sind. Sie kommen als natürliche Kommensalen des Menschen auf der Haut und den Schleimhäuten des Gastrointestinaltrakts, der oberen Atemwege und des Genitalbereichs vor. Darüber hinaus findet man die Hefen bei Tieren, in Lebensmitteln und in unbelebter Materie.
Die Candidiasis entsteht meist durch Candida albicans, zunehmend auch durch andere Arten bzw. Gattungen, z.B.:
Epidemiologie
Candida kommt weltweit ubiquitär vor. Beim Menschen ist der Pilz in etwa 30-50 % der Fälle nachweisbar, aber auch Tiere und Pflanzen werden von Candida besiedelt. Die Hefepilze gehören zu den häufigsten nosokomialen Pathogenen, sie sind für ca. 8-10 % aller Septikämien verantwortlich. Die vermehrte Anwendung von Breitspektrumantibiotika sowie von immunsuppressiven und chemotherapeutischen Behandlungen führt zu einer Zunahme der Inzidenz.
Pathogenese
Bei schweren Formen der Candidiasis disseminieren die Pilze hämatogen und bilden Abszesse in den betroffenen Organen. Dafür müssen die Pilze die natürlichen Haut- und Schleimhautbarrieren überwinden. Vermutlich erhalten sie durch den Einsatz von Antibiotika einen Selektionsvorteil. Weiterhin spielt die Umwandlung von Blastosporen zu Pseudohyphen oder Hyphen zumindest bei Candida albicans eine Rolle bei der Penetration. Die genauen Mechanismen sind jedoch weitgehend unbekannt. Nach Adhäsion an epithelialen und endothelialen Zellen werden von den Hefen u.a. Invasine und Candidalysin synthetisiert. Auch die Bildung von Biofilmen spielt eine wichtige pathogenetische Rolle.
An der Abwehr einer hämatogenen Candidiasis sind v.a. neutrophile Granulozyten beteiligt.
Risikofaktoren
Lokale Risikofaktoren für eine mukokutane Candidose sind:
- Haut- und Schleimhauterkrankungen
- lokale Glukokortikoide
- chronische Mazeration der Haut
- erhöhte Schweißneigung
- Okklusion durch Verbände oder geschlossenes Schuhwerk
Eine invasive Candidiasis wird begünstigt durch:
- Schwere Verbrennungen
- HIV-Infektion
- Lymphome, Leukämie, Karzinome
- Kolonisation mit Candida
- Neutropenie
- Niedriges Geburtsgewicht bei Neugeborenen
- Diabetes mellitus
- Schlecht sitzende Zahnprothesen
- Abdominelle und thoraxchirurgische Eingriffe
- Chemotherapie
- Immunsuppressive Behandlung nach Organtransplantation
- Maschinelle Beatmung
- Breitspektrumantibiotika
- Invasive Zugänge (Blasenkatheter, ZVK, Shunts)
- Parenterale Glukokortikoidtherapie
- Zinkmangel
- Eisenmangel
Klinik
Hefepilzerkrankungen betreffen häufig mehrere Körperbereiche. Entsprechende Infektionen hinterlassen keine Immunität. Nach Art der Infektion unterscheidet man drei Formen:
Mukokutane Candidiasis
Die mukokutane Candidiasis ist die häufigste Form. Sie betrifft oberflächliche Strukturen, wie Haut und Schleimhäute.
Mundschleimhaut
Candida besiedelt häufig die Mundschleimhaut. Die orale Candidiasis führt zu herdförmigen, weißen Ablagerungen auf gerötetem Grund. Diese sind im Gegensatz zur Diphtherie jedoch abstreifbar. Weiterhin geht sie mit Parodontitis, Zungenentzündung und infizierten Mundwinkelrhagaden einher.
Pathohistologisch unterscheidet man:
- akute pseudomembranöse Candidose (klassischer Mundsoor)
- akute atrophische Candidose
- chronische atrophische Candidose und
- chronische hyperplastische Candidose (Candida-Leukoplakie).
Haut
Typisch für Hautinfektionen durch Candida ist die Besiedlung von Körperumschlagfalten. Prädisponierend sind eine starke Schweißneigung, Adipositas und Diabetes mellitus. Es kommt zu nässenden, juckenden Herden (Intertrigo) zum Teil mit Mazerationen oder weißen Schuppen. Am häufigsten ist der Befall der Zehenzwischenräume, der zu einer Erosio interdigitalis candidomycetica führt. Auch die Soorwindeldermatitis gehört in die Gruppe der intertriginösen Candida-Infektionen. Bei Befall der Haarbälge kann es zu einer Candida-Follikulitis kommen.
Zehen- und Fingernägel
Eine intertriginöse Candidiasis im Bereich der Füße oder Hände kann auf die Nägel übergreifen und dann zu Nagelwallentzündungen (Paronychie) und Nagelplatteninfektionen (Onychomykose) führen.
Lokal invasive Candidiasis
Respirationstrakt
Eine Candidiasis kann sich am Respirationstrakt manifestieren und führt dann zu einer Bronchitis, selten auch zu Pneumonien. Darüber hinaus ist eine systemische Ausbreitung möglich.
Harnwege, Geschlechtsorgane
In Harnwegen und Geschlechtsorganen manifestiert sich die Candidiasis als Vaginalmykose (Candida-Kolpitis) mit Juckreiz und weißlichem z.T. krümeligen vaginalem Ausfluss, Urethritis oder Entzündung der Vorhaut und Glans penis (Candida-Balanitis bzw. Soorbalanitis).
Gastrointestinaltrakt
Im Gastrointestinaltrakt manifestiert sich die Candidiasis häufig als Ösophagitis. Diese gilt im Rahmen einer HIV-Infektion auch als AIDS-definierende Erkrankung. Weiterhin kann es zu einem gastrointestinalen Befall kommen, was sich durch Meteorismus, Obstipation und Diarrhö äußert. Vom Gastrointestinaltrakt aus ist ebenfalls eine systemische Ausbreitung möglich.
Generalisierte Candidiasis
Generalisierte Candidosen der Haut finden sich v.a. bei Säuglingen an Rumpf und Extremitäten. Makronoduläre Läsionen sprechen für eine hämatogen disseminierte Candidose mit generalisiertem Organbefall.
Systemische Infektion
Systemische Candidainfektionen entstehen v.a. durch hämatogene Disseminierung des Pilzes. Seltenere Ursachen sind invasive Infektionen des Ösophagus, Gelenk- oder Wundinfektionen, Infektionen der Nieren durch Kontamination bei Katheterisierungen, abdominale Infektionen durch Perforation von Hohlorganen sowie Infektionen der Gallenblase nach retrograder Invasion entlang der Gallenwege.
Praktisch jedes Organ kann von Candida befallen sein, am häufigsten sind davon jedoch das Gehirn (Enzephalitis, Meningitis), das Auge (Candida-Endophthalmitis) sowie Herzklappen (Endokarditis), Lunge (Candidapneumonie) und Nieren betroffen. Seltener sieht man einen Befall von Leber, Milz, Nebennieren, Pankreas, Skelettmuskulatur oder Gelenken. Disseminiert Candida hämatogen in die Haut, entstehen dort makronoduläre Läsionen (Candida-Granulome). Der Befall der Augen kann zu einer Erblindung führen. Daher sollten alle Patienten mit Candidämie bis zu 6 Monate nach der Infektion augenärztlich untersucht werden, auch wenn keine Symptome vorliegen.
Die systemische Candidose ist tückisch und kann sich organspezifisch z.B. als Leberabszess oder als Candidasepsis äußern. Sie muss bei Risikopatienten immer als Ursache für neu aufgetretene Beschwerden in Betracht gezogen werden. Ein typisches klinisches Szenario für eine systemische Candidiasis wäre ein nicht auf Antibiotika ansprechendes Fieber bei einem Patienten, der nach Chemotherapie eine Neutropenie aufweist.
Chronisch mukokutane Candidiasis
Darüber hinaus grenzt man die chronische mukokutane Candidose (CMC) ab. Sie entsteht durch ein Immundefizit mit autosomal-rezessivem Erbgang und geht einher mit Herden und Granulomen an Mund, Haut, Nägeln und Atemwegen. Diese Form spricht kaum auf eine Therapie an.
Diagnostik
Der Nachweis einer Candidainfektion erfolgt durch die kulturelle Anzucht bzw. mittels histo- oder zytopathologischer Verfahren. Darüber hinaus stehen serologische und molekularbiologische Methoden zur Verfügung, wobei letztere im Rahmen einer schnellen Diagnostik immer mehr an Bedeutung gewinnen.
Der Erregernachweis erfolgt grundsätzlich immer mit Identifikation auf der Spezies-Ebene.
Direkter Erregernachweis
Candida kann durch kulturelle Verfahren nachgewiesen werden. Als erregerhaltiges Untersuchungsmaterial dienen Abstriche (z.B. von den Belägen der Mundschleimhaut), sterile Körperflüssigkeiten (z.B. Blut, Bronchialsekret, Urin) oder Gewebe. Die anschließende Kultivierung des Materials erfolgt auf speziellen Nährböden (z.B. Sabouraud-Agar, Chrom-Agar). Die Blutkultur gilt als wichtigste Nachweismethode zur Sicherung einer Candidämie.
Weiterhin kann der Nachweis durch Mikroskopie oder die Bestimmung von Candida-Antigenen im Blut, Bronchialsekret oder Urin erfolgen. Ebenfalls lässt sich 1,3-β-D-Glucan als Zellwandbestandteil mittels 1,3-β-D-Glucan-Test im Serum nachweisen.
Darüber hinaus stehen molekulargenetische Methoden zum Nachweis des Erregergenoms mittels Nukleinsäureamplifikationstechnik (NAT) aus Abstrichen, EDTA-Blut, BAL oder Liquor zur Verfügung.
Indirekter Erregernachweis
Indirekt kann man Candida-Spezies serologisch durch Bestimmung von Antikörpern im Blutserum identifizieren. Dazu zählen gewöhnlich Antikörper der Gruppe IgG und IgM. Bei Verdacht auf eine Candida-Hypersensivität können zusätzlich allergenspezifische IgE-Antikörper bestimmt werden.
Der Antikörpernachweis erfolgt durch den Hämagglutinationstest oder den Immunfluoreszenztest. Bei immunsupprimierten Patienten sind die Ergebnisse dieser Verfahren jedoch nur bedingt aussagekräftig.
Für Candida glabrata und Candida dubliniensis existiert weiterhin ein Schnelltest.
Gewebeuntersuchung
Die Diagnosesicherung der systemischen Candidiasis erfolgt durch eine Biopsie mit kulturellem oder histologischem Nachweis der Hefepilze.
Bildgebung
Bildgebende Verfahren, wie Sonographie, Computertomographie (CT) und Magnetresonanztomographie (MRT), sind wichtige Instrumente in der Diagnostik, dem Monitoring und auch der Steuerung bioptischer Verfahren bei systemischen Candida-Infektionen.
Scores
Scores helfen bei der Identifikation von Patienten, die an einer hämatogen disseminierten Candidose leiden. Bisher existiert aber kein validierter Test, um Patienten mit einer klinisch unbedeutenden Candidämie von solchen mit Organinfektionen zu unterscheiden. Das Vorhandensein von Augen- und makronodulären Hautläsionen kann als Hinweis auf eine disseminierte Infektion dienen. Weiterhin wird der Nutzen des 1,3-β-D-Glucan-Tests in klinischen Studien untersucht.
Differentialdiagnose
Therapie
Die Therapie der Candidiasis erfolgt durch den Einsatz von Antimykotika.
Mukokutane Candidiasis
Die Therapie der mukokutanen Candidiasis unterscheidet sich je nach Lokalisation:
- Haut: topisches Azol (z.B. Clotrimazol, Ketoconazol), alternativ topisches Nystatin
- Vulva, Vagina: Fluconazol 150 mg p.o. oder Azol als Suppositorium/Creme, alternativ Nystatin als Suppositorium
- Mundhöhle: Clotrimazol p.o., alternativ Nystatin oder Fluconazol
- Ösophagus: Fluconazol 100-200 mg p.o. oder Itraconazol-Lösung (200 mg/d), alternativ Caspofungin, Micafungin oder Amphotericin B
Invasive Candidiasis
Zur Behandlung der invasiven Candidiasis stehen eine Vielzahl an Antimykotika zur Verfügung. Zwar weisen einige Patienten mit Candidämie keine Organabsiedlung auf, trotzdem sollten aufgrund fehlender sicherer Differenzierung alle Patienten mit Candidämie systemisch behandelt werden. Weiterhin müssen z.B. potentiell ursächliche Gefäßkatheter entfernt werden.
Am häufigsten werden initial folgende Wirkstoffe eingesetzt, bis Ergebnisse des Resistogramms vorliegen:
- Polyen:
- Azole:
- Fluconazol: 400 mg/d i.v. oder p.o.
- Voriconazol (nur für Patienten ohne Neutropenie zugelassen): 400 mg/d i.v. oder p.o.
- Itraconazol (geringe Empfindlichkeit gegen Candida glabrata und Candida krusei): 1-2 x 100-200 mg/d i.v. oder p.o.
- Echinocandine
- Caspofungin 50 mg/d i.v.
- Anidulafungin: 100 mg/d i.v.
- Micafungin: 100 mg/d i.v.
- Rezafungin: Initialdosis von 400 mg i.v., danach einmal wöchentlich 200 mg i.v.
Bei Endokarditis durch Candida sind kardiochirurgische Eingriffe und eine langfristige antimykotische Therapie indiziert. Bei einer Endophthalmitis stellt eine Kombination aus parenteralem Polyen und Flucytosin (4 x 25 mg/kgKG/d) die Therapie der Wahl dar. In einigen Fällen ist eine (partielle) Vitrektomie indiziert. Bei einer Candidameningitis wird ebenfalls ein Polyen mit Flucytosin kombiniert. Im Falle einer Sepsis werden initial Echinocandine empfohlen.
Hinweis: Diese Dosierungsangaben können Fehler enthalten. Ausschlaggebend ist die Dosierungsempfehlung in der Herstellerinformation.
Prophylaxe
Eine antimykotische Prophylaxe von Candidainfektionen wird meist bei allogener Stammzelltransplantation, bei Patienten mit Neutropenie und teilweise bei chirurgischen Patienten mit erheblichem Risikoprofil durchgeführt.
Eingesetzt wird v.a. Posaconazol als Saft (3 x 200 mg/d) oder als Tablette (1 x 300 mg/d) mit jeweils doppelter Loadingdose am ersten Tag. Weiterhin kommen Itraconazol, Fluconazol, Voriconazol, liposomales Amphotericin und Caspofugin in Frage.
Die Prophylaxe einer oropharyngealen oder ösophagealen Candidose bei HIV-infizierten Patienten wird nur bei häufigen Rezidiven empfohlen.
Literatur
- S1 Leitlinie Diagnose und Therapie von Candida Infektionen, abgerufen am 17.02.2021
- Laborlexikon.de, abgerufen am 20.05.2021
- Pharmazeutische Zeitung – Rezafungin in der EU zugelassen, abgerufen am 12.04.2024