Schock
Synonym: Kreislaufschock
Englisch: shock
Definition
Der Schock ist ein klinisches Syndrom, das durch eine Mikrozirkulationsstörung mit mangelhafter Sauerstoffversorgung (Hypoxie) von Geweben charakterisiert ist. Es besteht ein Missverhältnis zwischen Sauerstoffangebot und Sauerstoffbedarf, was zu lebensbedrohlichen Störungen des Stoffwechsels und der Zellfunktion führt.
| ICD10-Code | Bezeichnung |
|---|---|
| R57.- | Schock |
| R57.0 | Kardiogener Schock |
| R57.1 | Hypovolämischer Schock |
| R57.2 | Septischer Schock |
| R57.8 | Sonstige Formen des Schocks |
| T78.2 | Anaphylaktischer Schock, nicht näher bezeichnet |
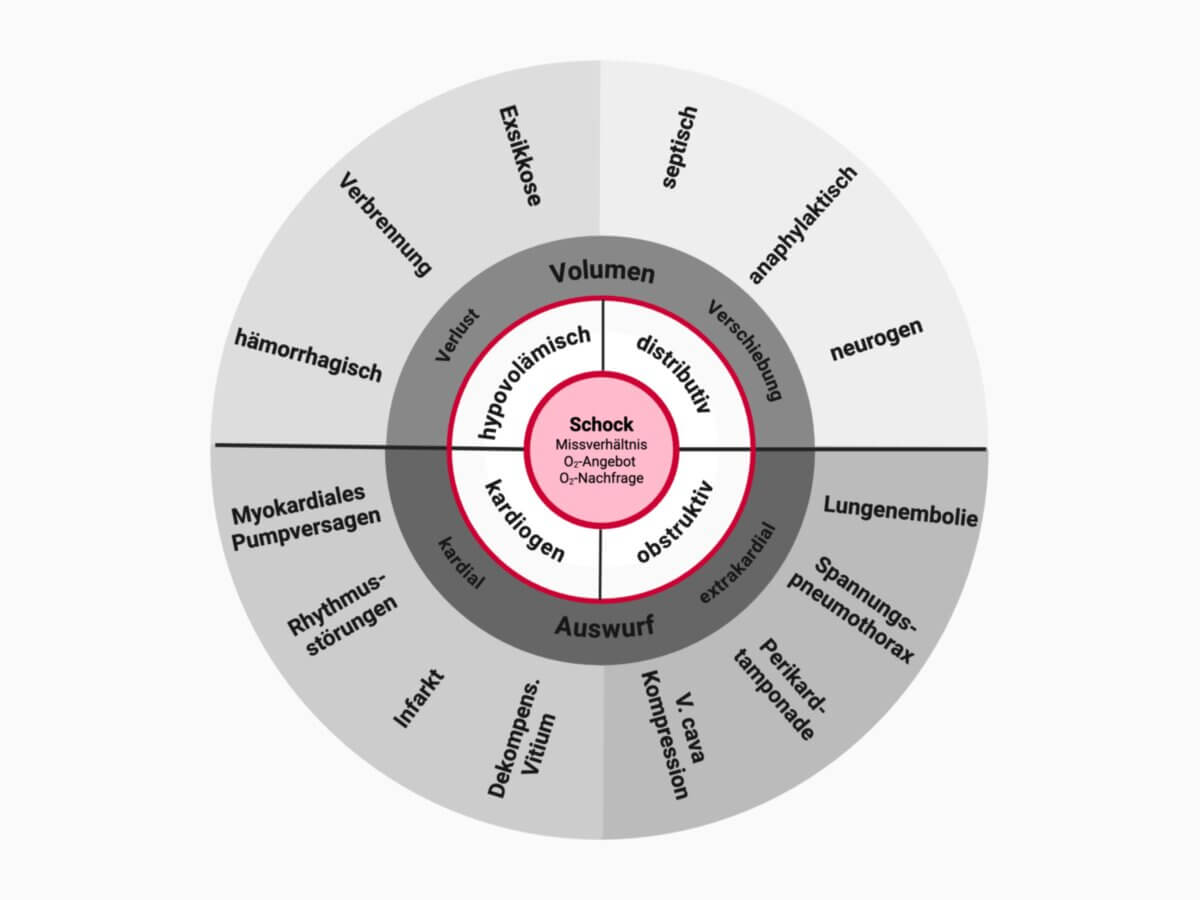
Formen
Grundsätzlich unterscheidet man den hypovolämischen Schock, der tatsächlich durch einen absoluten Mangel an Volumen (z.B. Blutung, Exsikkose) entsteht, von distributiven Schockformen (z.B. septischer Schock, anaphylaktischer Schock), bei denen zwar genug Flüssigkeits- oder Blutvolumen im Körper vorhanden ist, dieses aber ungünstig verteilt ist (relativer Volumenmangel). Außerdem sind der kardiogene und obstruktive Schock abzugrenzen.
Hypovolämischer Schock
Beim hypovolämischen Schock steht ein Volumenmangel als Schockursache im Vordergrund. Dadurch nehmen Vorlast und Schlagvolumen ab. Der Volumenmangel kann durch folgende Ursachen ausgelöst werden:
- Blutverlust (= hämorrhagischer Schock)
- Verletzung von Gefäßen, Ruptur eines Aneurysmas
- gastrointestinale Blutungen (Ulcus ventriculi, Ulcus duodeni, Ösophagusvarizenblutung, Mallory-Weiss-Syndrom, schwere Refluxösophagitis, erosive Gastritis, Tumorblutungen)
- Frakturen, Milzruptur, postoperative Blutungskomplikationen
- Kutaner Verlust (großflächige Verbrennung)
- Gastrointestinaler Verlust (Durchfall, Erbrechen)
- Verlust in den dritten Raum (Flüssigkeitsverschiebung bspw. bei Pankreatitis, Leberversagen, Pleuritis, Peritonitis, Ileus)
- Endokrine Fehlfunktion (Morbus Addison, Adrenogenitales Syndrom, Diabetes insipidus)
- Unzureichende Flüssigkeitsaufnahme bzw. Flüssigkeitssubstitution
Distributiver Schock
Der distributive Schock wird durch eine Verteilungsstörung des Blutvolumens verursacht. Grundlage ist meist eine vaskuläre Dysfunktion. Dabei kommen alle Situationen, in denen Blutgefäße sich inadäquat weiten, als Ursache in Frage:
- Anaphylaxie
- Sepsis
- Neurogene Ursachen (Schädelhirntrauma, Intrazerebrale Blutung, Subarachnoidalblutung, Schlaganfall, Traumata von Rückenmark oder Hirnstamm)
- Intoxikation
- Starke Schmerzen
- Extreme Stressbelastung
Kardiogener Schock
Der kardiogene Schock wird durch ein Pumpversagen des Herzens ausgelöst. Dadurch sinkt das Herzzeitvolumen. Mögliche Ursachen sind:
- Herzinfarkt
- Kardiomyopathie
- Myokarditis
- Herzklappenvitien
- Akute dekompensierte chronische Herzinsuffizienz
- Traumatische Herzverletzung
- Bradykarde oder tachykarde Herzrhythmusstörung ("Rhythmogener Schock")
Obstruktiver Schock
Ein obstruktiver Schock wird durch eine Blockade größerer Gefäße oder des Herzens verursacht. Die Symptomatik ähnelt der des kardiogenen Schocks, die Therapie weicht jedoch ab. Sie fokussiert sich vor allem auf die Beseitigung der Blockade. Mögliche Ursachen sind:
- Vena-cava-Kompressionssyndrom
- Perikardtamponade
- Lungenembolie
- Aortendissektion
- Spannungspneumothorax
- komprimierendes Mediastinalemphysem
Weitere Schockformen
Klinisch werden weitere Sonderformen des Schocks abgegrenzt, um die jeweilige Ätiologie des Schocks stärker hervorzuheben. Teilweise ist dabei die Bezeichnung "Schock" nicht korrekt, da die Pathophysiologie nicht in allen Fällen durch eine generalisierte Hypoxie gekennzeichnet ist.
- Septischer Schock: Schock im Rahmen einer Sepsis
- Anaphylaktischer Schock: Schock durch eine allergische, IgE-vermittelte Sofortreaktion
- Neurogener Schock: Schock durch Ausfall neuronaler Funktionen
- Spinaler Schock: Schock durch Ausfall der Rückenmarksfunktionen
- Endokriner Schock: Schock durch Hormonmangel oder -überschuss
- Hypoglykämischer Schock: Unterversorgung des Körpers mit Glukose
- Hyperglykämischer Schock: Schock durch stark erhöhten Blutzuckerspiegel
- Peripartaler Schock: Schock im Rahmen einer Geburt
- Toxisches Schocksyndrom (Toxic Shock Syndrome): Multiorganerkrankung durch bakterielle Toxine
siehe auch: Prostration (Schock bei akuter Extremitätenischämie)
Pathogenese
Dem Schock liegt meistens ein vermindertes Herzminutenvolumen, eine Störung der Mikrozirkulation oder eine Kombination von beidem zu Grunde. Daraus resultiert ein Missverhältnis zwischen Sauerstoffangebot und erforderlicher Gewebedurchblutung und folglich eine Gewebehypoxie. Davon abzugrenzen sind Formen des Schocks, die auf einer Störung der Sauerstoffaufnahme oder -verwertung beruhen.
Aufgrund der Hypoxie sind die Zellen auf die anaerobe Energiegewinnung angewiesen. Bei der anaeroben Glykolyse wird Glukose bei Sauerstoffmangel in Laktat umgewandelt, was zu einer geringeren ATP-Ausbeute und zur Entstehung einer metabolischen Azidose führt. Außerdem können bei zu geringem Sauerstoff- und ATP-Angebot grundlegende Zellvorgänge und damit das osmotische und ionische Gleichgewicht und ein stabiler pH-Wert nicht mehr aufrechterhalten werden. Die Zelle schwillt an, es werden Calcium-abhängige Enzyme aktiviert und der Zelltod eingeleitet. Die in den Extrazellularraum freigesetzten Zellbestandteile verursachen weitere Schäden, wie Entzündungsreaktionen oder Durchblutungsstörungen. Es droht ein Multiorganversagen. Um die lebenserhaltenden Organe zu schützen, kommt es zu einer reflektorischen Zentralisation des Kreislaufs. Diese soll die Blutversorgung von Gehirn und Herz sichern, während andere Organe wie Lunge (ARDS), Niere (ANV) und Darm unterversorgt werden. Die unterversorgten Organe zeigen eine ausgeprägte Schockreaktion und werden auch als Schockorgane bezeichnet.
Hämodynamische Profile der Hauptschockformen
| Schockform | Herzminutenvolumen | Zentraler Venendruck | Pulmonalkapillärer Verschlussdruck | Totaler peripherer Widerstand |
| Hypovolämisch | ↓ | ↓ | ↓ | ↑ |
| Distributiv | ↑ | ↓ | ↓ | ↓ |
| Kardiogen | ↓ | ↑ | ↑ | ↑ |
| Obstruktiv | ↓ | ↑ | ↓↑ | ↑ |
Klinik
Die Minderperfusion von Geweben und Organen während eines Schocks manifestiert sich in einer Vielzahl klinischer Symptome. Dabei kann der Schockindex (das Verhältnis von Herzfrequenz zum systolischen Blutdruck) einen frühen Hinweis auf die Schwere des Kreislaufversagens liefern. Mögliche Symptome bzw. Befunde sind:
1. Hämodynamische Veränderungen
- Hypotension infolge gestörter Herzleistung oder reduzierten Blutvolumens
- Tachykardie als kompensatorische Reaktion zur Aufrechterhaltung der Sauerstoffzufuhr
2. Verminderte Organdurchblutung
- Bewusstseinsstörungen bis hin zur Bewusstlosigkeit aufgrund mangelnder Sauerstoffversorgung des Gehirns
- Oligurie/Anurie als Anzeichen eingeschränkter Nierenperfusion und für ein mögliches akutes Nierenversagen
3. Respiratorische Veränderungen
- Tachypnoe als Reaktion auf den Sauerstoffmangel zur Steigerung des Atemminutenvolumens
4. Hautveränderungen
- Kaltschweißigkeit (Sympathikus) aufgrund gesteigerter Sympathikusaktivität
- Zyanose infolge gestörter Sauerstoffversorgung
5. Metabolische Veränderungen
- Durstgefühl aufgrund des Volumenmangels im Gefäßsystem
- Laktatazidose: Der Sauerstoffmangel führt zu anaerober Stoffwechselaktivität, wodurch vermehrt Laktat produziert wird
- Erhöhter Glukosestoffwechsel: Der gestörte Energiestoffwechsel führt zu einer erhöhten Glukoseproduktion
Die Ausschüttung von Katecholaminen, als kurzzeitige Gegenregulation, ist eine adaptive Reaktion auf den Schock und spielt eine zentrale Rolle bei der Mobilisierung von Energiereserven und der Stimulation des Herz-Kreislauf-Systems. Diese Notfallreaktion kann die Kreislauffunktion jedoch nur für kurze Zeit normalisieren bzw. aufrechterhalten.
Da die Organfunktionsstörungen im frühen Schockverlauf noch reversibel sind, bedarf der Verdacht auf ein Schockgeschehen einer sofortigen Abklärung und gegebenenfalls einer schnellen und angemessenen Intervention zur Vermeidung schwerwiegender Komplikationen.
Stadien
| Stadium | Beschreibung | Symptome |
| I | Kompensierter Schock |
|
| II | Beginnender Schock |
|
| III | Manifester Schock |
|
Diagnostik
Ziel der Diagnostik des Kreislaufschocks ist es, schnellstmöglich die zugrunde liegenden Ursachen zu identifizieren und eine adäquate Therapie einzuleiten. Ein etablierter medizinischer Score, insbesondere bei Sepsis, ist der SOFA-Score. Er dient der Einschätzung der Schwere des Schocks und des einhergehenden Mortalitätsrisikos. Es werden sechs Organe bzw. Organsysteme mithilfe spezifischer Parameter beurteilt (Atemtätigkeit, zentrales Nervensystem, Herz-Kreislauf-System, Leberfunktion, Blutgerinnung und Nierenfunktion). Die Parameter werden im Rahmen der initialen Diagnostik, sowie alle 24 Stunden neu erhoben. Folgende weitere diagnostische Maßnahmen werden eingesetzt:
Klinische Untersuchung
1. Vigilanzprüfung:
- Die Bewertung des Bewusstseinszustands gibt erste Hinweise auf die Schwere des Kreislaufversagens, zur Prüfung von Schwere und Dynamik der Vigilanzminderung hat sich die Glasgow Coma Scale etabliert
2. Herzfrequenz- und Blutdruckmessung:
- Der Schockindex, berechnet als Puls/systolischer Blutdruck, bietet eine schnelle Einschätzung der Kreislaufdynamik. Ein Index > 1 deutet auf einen Schock hin. Normalwerte liegen bei 0,5 - 0,7
- Die Rekapillarisierungszeit am Finger, idealerweise ≤ 2 Sekunden, gibt Aufschluss über die Mikrozirkulationsstörung.
3. Atemfrequenz- und Temperaturmessung:
- Eine Atemfrequenz > 20 Atemzüge pro Minute ist eine Reaktion auf den Sauerstoffmangel.
- Eine Hyperthermie kann auf entzündliche Prozesse, wie eine Infektion oder Sepsis, hinweisen.
Labordiagnostik bei Schock
1. Blutbild:
- Dient der allgemeinen Beurteilung der Blutzusammensetzung und vermittelt einen Eindruck vom Ausmaß der Organfunktionsstörung
- Cave: Hämoglobin und Hämatokrit können bei akutem Blutverlust zunächst unverändert sein.
2. Nierenwerte, Leberwerte, Herzenzyme, Cholestaseparameter
- Der Abfall von AT-III, Fibrinogen und der Thrombozyten sowie ein Anstieg der Fibrinspaltprodukte (D-Dimere) können z.B. auf das Vorliegen einer Verbrauchskoagulopathie hinweisen.
4. Elektrolyte
5. Arterielle Blutgasanalyse (Laktat):
- Laktatmessung zur Beurteilung der Gewebeperfusion.
- Wichtig bei der Untersuchung eines septischen Schocks, dabei korreliert die Höhe des Laktats mit der Schwere des Schocks.
- Blutzucker
- pH-Wert
6. Infektionsparameter (CRP, PCT), ggf. Blutkulturen
Apparative Diagnostik
1. Hämodynamisches Basismonitoring:
- Invasive und nicht-invasive Blutdruckmessung.
- Kontinuierliches EKG-Monitoring und Pulsoxymetrie.
2. Erweitertes hämodynamisches Monitoring (Umfang abhängig vom Ausmaß der hämodynamischen Instabilität):
- Echokardiografie (TTE und TEE) zur Beurteilung der Herzfunktion
- Invasive arterielle Blutdruckmessung (z.B. zur Steuerung einer Volumen-/Katecholamintherapie)
- Zentralvenöse Blutdruckmessung (kardiogener/obstruktiver Schock: ↑/n, alle anderen Schockformen: n/↓)
- Venöse Oxymetrie zur indirekten Bewertung der Gewebeoxygenierung.
- Pulskonturanalyse und transpulmonale Thermodilution zur Überwachung von Herzleistung (Pumpleistung), Vorlast, Nachlast und Volumenstatus bzw. -reagibilität (Schlagvolumen- und Pulsdruckadaption)
3. Monitoring der Ein- und Ausfuhr:
- Anlage eines Blasenverweilkatheters zur Überwachung der Flüssigkeitsbilanz
Die Ergebnisse der einzelnen Untersuchungen sollten stets in Verbindung mit dem klinischen Gesamtbild interpretiert werden, um eine präzise Diagnose und zielgerichtete Therapieentscheidungen im Rahmen der Schockbehandlung zu ermöglichen.
Therapie
Unmittelbar nach Identifikation der Schockform oder Ätiologie erfolgt eine gezielte Therapie, die sich auf die Wiederherstellung der gestörten Perfusion und Sauerstoffversorgung konzentriert.
Die Therapie eines Schocks erfordert eine multidisziplinäre Herangehensweise und sollte idealerweise von einem gut ausgestatteten Team durchgeführt werden. Eine stationäre Behandlung auf einer Intensivstation ist aufgrund der benötigten Ressourcen, häufigen Kontrollen und invasiven Überwachungsmöglichkeiten empfehlenswert.
Allgemeine Maßnahmen umfassen die Sicherung der Atemwege, um eine ausreichende Sauerstoffversorgung zu gewährleisten. Je nach Schweregrad kann die Oxygenierung über eine Nasensonde, eine Maske oder ggf. Intubation erfolgen. Weiterhin kann eine Schocklagerung mit um etwa 15° angehobenen Beinen die Situation stabilisieren. Ausnahmen sind Schädelhirntrauma, Beckenverletzungen oder V.a. Bauchaortenaneurysma. Beim kardiogenen Schock sollte eine symptomorientierte Lagerung bevorzugt werden.
Außerdem ist die intravasale Volumenzufuhr durch die Gabe von kristalloiden oder kolloidalen Lösungen bei den meisten Schockformen essenziell. Dafür sollten zeitnah mehrere großlumige venöse Zugänge etabliert werden. Bei frustraner Punktion kann alternativ ein intraossärer Zugang genutzt werden. Die Volumengabe muss streng überwacht werden, da eine zu schnelle Volumensteigerung das vorgeschädigte Herz zusätzlich belasten kann. Bei anhaltender Hypotonie trotz ausreichender Volumenzufuhr ist ein zentraler Venenkatheter (ZVK) indiziert, um Vasopressoren und Inotropika zu verabreichen und ein hämodynamisches Monitoring durchzuführen.
Weiterhin sollte eine Normothermie angestrebt und ein Auskühlen verhindert werden. Eine präzise Überwachung der Ein- und Ausfuhr, inklusive Flüssigkeitsbilanzierung, unterstützt die Steuerung der Therapie.
Die spezifische Therapie richtet sich nach der identifizierten Schockursache und erfordert eine kontinuierliche Anpassung basierend auf der individuellen Situation des Patienten.
Komplikationen
Der Kreislaufschock kann, wenn nicht frühzeitig und adäquat behandelt, zu schwerwiegenden Komplikationen führen. Eine mögliche Komplikation ist der Kreislaufstillstand, der eine unmittelbare Reanimation erfordert. Durch die Minderperfusion der Niere kann sich ein akutes Nierenversagen entwickeln. Das akute Lungenversagen (ARDS) bzw. die akute Lungenschädigung (ALI) sind ernste Komplikationen, welche die Oxygenierung weiter erschweren. Als akut lebensbedrohliche Krankheitsbilder können sie in ein Lungenödem mit hyperkapnischer respiratorischer Insuffizienz münden.
Weiterhin sind Gewebsnekrosen mögliche Folgen des Schocks und betreffen besonders Gewebe mit hohem Sauerstoffbedarf wie Herz, Leber und Darm. Mögliche Folgen sind eine Myositis, Gangrän und nekrotisierende Fasziitis.
Es kann auch zu einem Systemic Inflammatory Response Syndrome (SIRS), Reperfusionsschäden, einer generalisierten Ödembildung, einer disseminierten intravasalen Koagulopathie (DIC), Störungen der Blutgerinnung und Multiorganversagen (MOV) kommen.
Die möglichen Komplikationen unterstreichen die Notwendigkeit einer frühzeitigen und effektiven Therapie des Schocks, um die Entstehung schwerwiegender Folgeerscheinungen zu verhindern und die Überlebenschancen der Patienten zu verbessern.
Quiz
Literatur
- Arnold T, Möckel M. 296 Schock. In: Suttorp N, Möckel M, Siegmund B, Dietel M, Hrsg. Harrisons Innere Medizin. 20. Auflage. Berlin: ABW Wissenschaftsverlag; 2020. doi:10.1055/b000000107