Meningitis
Synonyme: Hirnhautentzündung, "Streckfluss" (histor.)
Englisch: meningitis
Definition
Als Meningitis wird eine Entzündung der Pia mater und der Arachnoidea mater bezeichnet. Sie wird durch Bakterien, Viren, Pilze oder auch Parasiten ausgelöst. In der Regel manifestiert sich eine Meningitis intrakraniell. Deutlich seltener ist eine Lokalisation im Spinalkanal.
siehe auch: spinale Leptomeningitis
Epidemiologie
Die Meningitis betrifft vor allem Kinder und Jugendliche. Ca. 70 % der Fälle treten bei Kindern unter 5 Jahren auf. Die Inzidenz ist in den ersten beiden Lebensjahren am höchsten. Die Meningitis ist in Industriestaaten relativ selten, in den nichtindustrialisierten Staaten gehört sie allerdings zu den häufigsten Krankheiten.
Insgesamt treten virale Meningitiden mit einer Inzidenz von jährlich etwa 20/100.000 mindestens doppelt so oft auf wie bakterielle Meningitiden (jährlich etwa 1-10/100.000),[1] letztere sind wegen ihrer hohen Letalität jedoch schwerwiegender.
Formen
Bakterielle Meningitis
Die bakterielle Meningitis wird - wie der Name schon sagt - durch Bakterien ausgelöst. Man unterteilt sie weiter in eitrige und nicht-eitrige Meningitis.
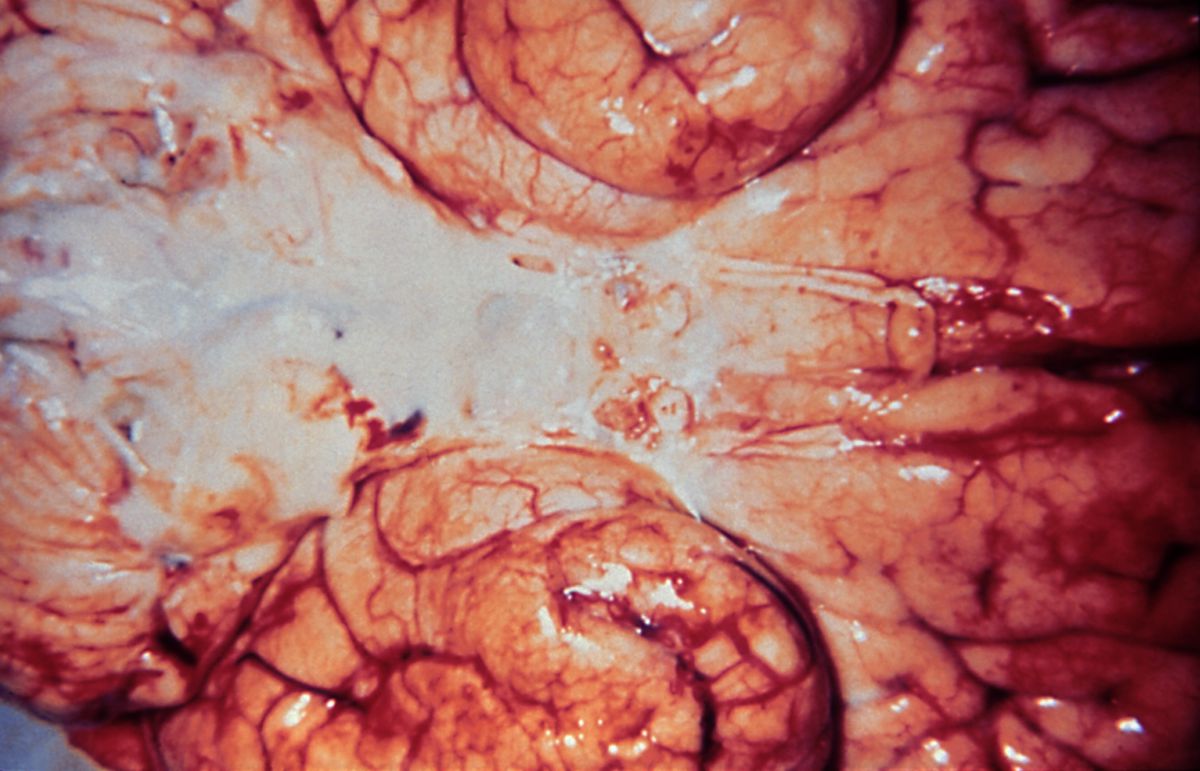
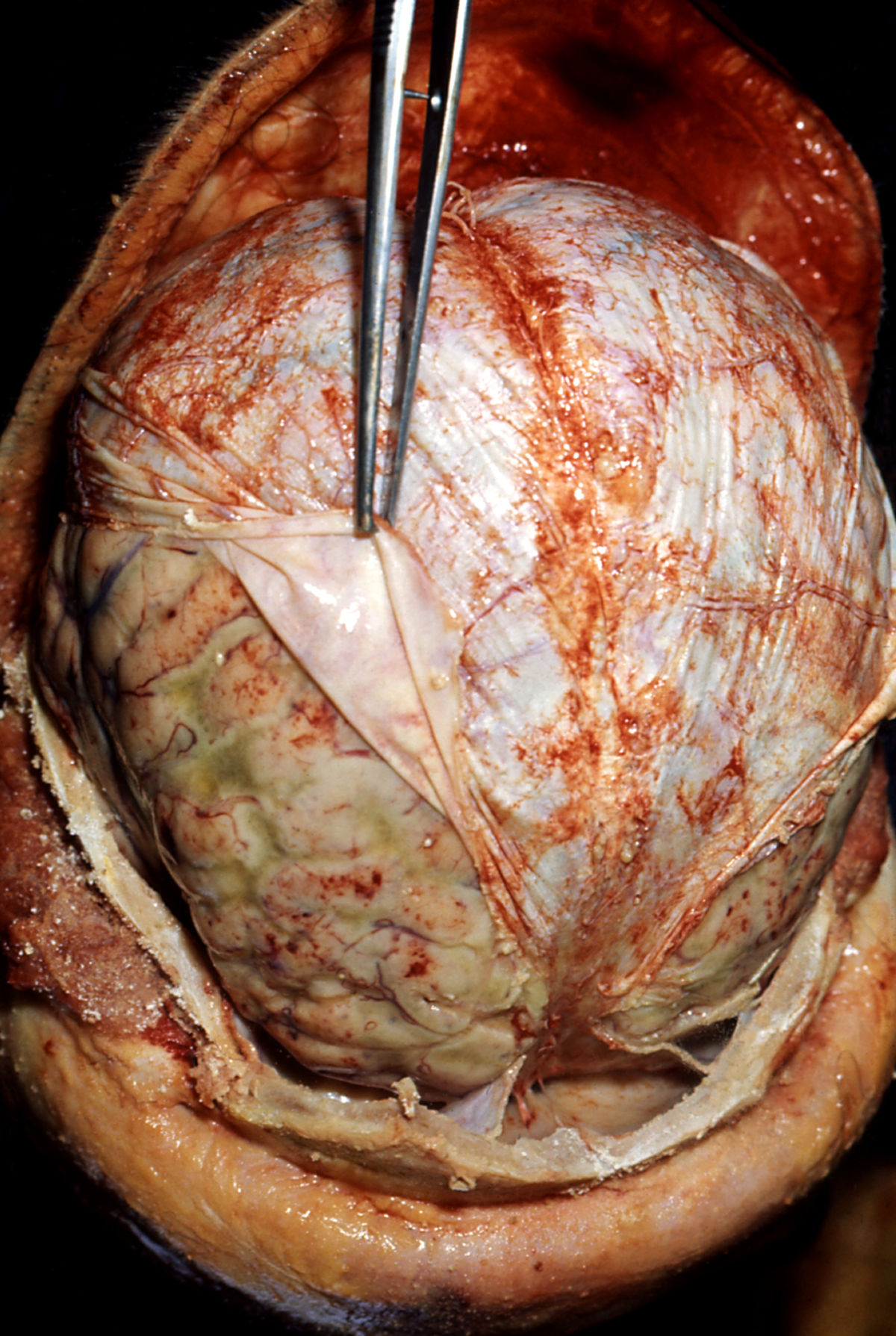
Die eitrige Meningitis wird unter anderem durch Meningokokken (Neisseria meningitidis), Pneumokokken, Staphylokokken und Haemophilus influenzae, sowie E. coli, Proteus, Pseudomonas, Klebsiellen, Listerien und Streptococcus agalactiae ausgelöst. Sie zeichnet sich vor allem durch eine Eiteransammlung über der Großhirnhemisphäre aus und wird deshalb auch als Haubenmeningitis oder Konvexitätsmeningitis bezeichnet.
Die nicht-eitrige Meningitis tritt vor allem als Begleiterscheinung einer infektiösen Allgemeinerkrankung auf. Hierbei handelt es sich vor allem um Borreliose, Tuberkulose, Syphilis, Leptospirose und Brucellose.
Abakterielle Meningitis
Die abakterielle Meningitis entsteht durch eine Infektion mit Viren (z.B. FSME, Herpesviren, Enteroviren, Mumpsvirus, LCM-Virus) oder Pilzen (z.B. Cryptococcus neoformans). Darüber hinaus kann sie durch Strahlenschäden ausgelöst werden.
Erreger
Die häufigsten Erreger einer viralen Meningitis sind Enteroviren, vor allem Echoviren und Coxsackie-Viren.[2]
Die häufigsten bakteriellen Erreger sind Meningokokken, Pneumokokken und Haemophilus influenzae. Sie werden durch Tröpfcheninfektion, Husten oder Niesen, von Mensch zu Mensch übertragen.
Weitere mögliche Auslöser einer bakteriellen Meningitis sind Listerien (z.B. Listeria monocytogenes). Diese Erreger werden durch rohe Nahrungsmittel (z.B. Käse oder andere Milchprodukte) übertragen. Dabei sind meist Patienten mit schlechtem Allgemeinzustand bzw. abgeschwächtem Immunsystem betroffen, sodass die Listerien die Blut-Hirn-Schranke überwinden können.
Pathophysiologie
Die Erreger gelangen initial über die Atemwege (z.B. Pneumokokken-Meningitis) oder auf andere Weise in den Blutstrom. Über das Blut erreichen sie die Hirnhäute und können unter bestimmten Voraussetzungen die Blut-Hirn-Schranke passieren. Die pathologischen Veränderungen der Hirnhäute und des angrenzenden Nervengewebes werden einerseits durch die Erreger selbst (Exotoxine), andererseits aber auch durch die Reaktion des Immunsystems ausgelöst. Bei Erkennen von Erregerbestandteilen (z.B. der Peptidoglykanhülle eines Bakteriums) durch Membranrezeptoren kommt es intrazellulär zur Aktivierung von MAP-Kinasen, die den Transkriptionsfaktor NF-κB aktivieren. Dies führt zur Produktion von Zytokinen, die eine nervenzellschädigende Wirkung haben. So produzieren aktivierte Leukozyten sowie Endothel-, Glia- und Plexuszellen zytotoxische Substanzen. Darüber hinaus kann es zum Zusammenbruch der Blut-Hirn-Schranke mit Ödem und Anstieg des intrakraniellen Drucks kommen.
Symptome
Die Meningitis erzeugt bei den Patienten in der Regel ein starkes Krankheitsgefühl. Es können folgende Symptome auftreten:
- Fieber
- Kopfschmerz
- Übelkeit, Erbrechen
- Nackensteifigkeit, Rückenschmerzen
- Opisthotonus
- Bewusstseinsstörungen, Desorientiertheit, Realitätsverlust
- Apathie bis hin zu tiefer Bewusstlosigkeit (Koma)
- Krämpfe
- Stauungspapille
- Lichtscheu
- Hautveränderungen (Petechien)
- Kahnbauch
Bei jüngeren Kindern (< 2 Jahre) können die Symptome sehr unspezifisch sein. Hier schildern die Eltern häufig ein schrilles Schreien oder Wimmern in Verbindung mit allgemeiner Schwäche, Inappetenz, Berührungsempfindlichkeit und/oder auffälliger Lethargie. Ebenso können Atemstörungen vorliegen (Dyspnoe, Tachypnoe).
Anamnese
Bei der Erhebung der Anamnese sollten unter anderem folgende Punkte abgefragt werden:
- Kontakt zu infizierten Personen
- Zeckenstich
- Impfstatus
- Prädisponierende Faktoren (Rhinosinusitis, Otitis media, Endokarditis, Pneumonie, Immundefekte)
Diagnostik
Körperliche Untersuchung
Die körperliche Untersuchung umfasst die Überprüfung der Vitalfunktionen, der peripheren Durchblutung und die Suche nach Hautveränderungen. Petechien und flächenhafte hämorrhagische Hautinfiltrate sind ein Hinweis auf eine Meningokokken-Meningitis.
Neurologische Untersuchung
Bei der neurologischen Untersuchung ist auf die typischen meningealen Zeichen zu achten, z.B. ein positives Kernig-, Lasègue- und Brudzinski-Zeichen. Der Patient nimmt häufig eine Schonhaltung ein.
Cave: Das Fehlen von meningealen Zeichen schließt eine Meningitis nicht aus.
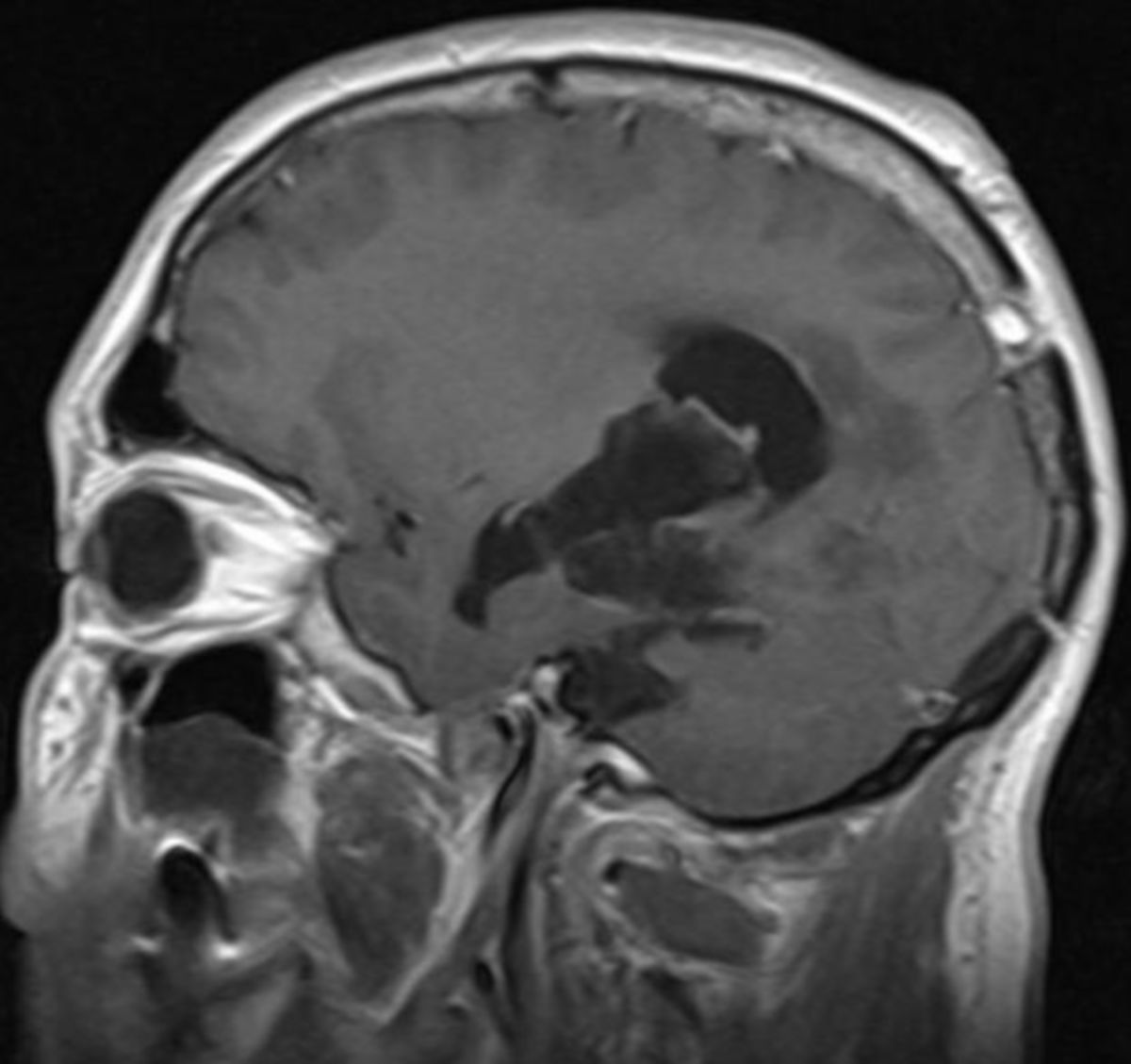
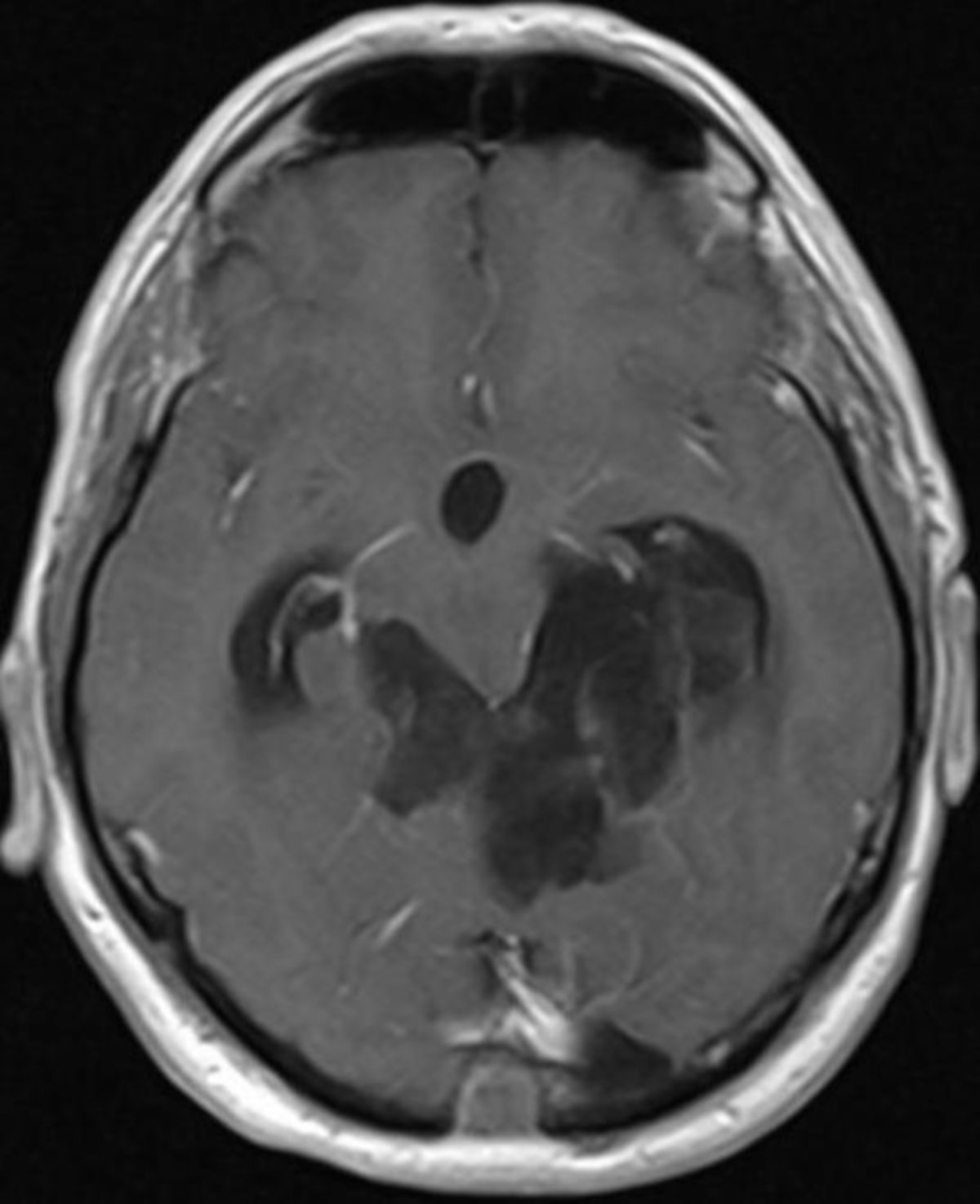
Bildgebung
Weiterführende Diagnostik
- Lumbalpunktion: Nachweis von Bakterien im Liquor mit vermehrten Granulozyten
- Blutbild
Erregernachweis
Die Erregerdiagnostik der bakteriellen Meningitis wird durch den Nachweis im Liquor und/oder in der Blutkultur gesichert. In der Regel erfolgt sie mikroskopisch mittels Gramfärbung (oder Methylenblau-Färbung) und bakteriologisch mittels Kultur. Bei nicht konklusiven mikrobiologischen Testergebnissen sollte anschließend eine PCR zum Nachweis der Bakterien-DNA im Liquor und Blut durchgeführt werden.
Material
Für die Untersuchung wird 1 ml Liquor benötigt. Für eine nachträgliche Erreger-PCR bei negativem Kulturergebnis sollten zusätzlich 0,5 bis 1 ml Nativliquor asserviert werden. Vor Beginn einer ungezielten Antibiotikatherapie sollte die Abnahme von 2 Sets Blutkulturen erfolgen.
Interpretation
Anhand der Gramfärbung, der Liquor- oder Blutkultur und der PCR lassen sich verschiedene Erreger nachweisen:
Häufig nachgewiesene Bakterien
- Pneumokokken
- Neisseria meningitidis
- Escherichia coli
- Haemophilus influenzae
Selten nachgewiesene Bakterien
Therapie
Die Therapie der Meningitis erfolgt stationär. Sie umfasst unter anderem:
- Sicherung der Vitalfunktionen
- Sofortige hochdosierte kalkulierte Antibiotikatherapie i.v.
- Dexamethason (10 mg i.v. alle 6 h), um Entzündungsprozesse zu unterdrücken
Nach Erregernachweis und Resistenzbestimmung ist der Wechsel auf eine gezielte Antibiotikatherapie möglich.
Bei Verdacht auf eine Virusmeningitis (z.B. HSV) wird zusätzlich Aciclovir i.v. (10 mg/kgKG alle 8 Stunden) gegeben.
Bei Erregern mit verminderter Antibiotikaempfindlichkeit kann ggf. eine intraventrikuläre bzw. intrathekale Antibiotikatherapie notwendig sein, um die Erreger aus dem ZNS zu eliminieren. In Deutschland sind derzeit (2022) keine Antibiotika für diese Applikationsart zugelassen. Es handelt sich daher um einen individuellen Heilversuch. Geeignete Antibiotika sind u.a. Gentamicin, Tobramycin, Amikacin, Vancomycin, Colistimethat-Natrium und Amphotericin B.[3]
Durch die lange Antibiotikabehandlung kommt es oft im Genital-, Anal- und Mundbereich zu Mykosen.
Ambulant erworbene Meningitis
Therapieempfehlungen für die kalkulierte Antibiotikatherapie einer ambulant erworbenen bakteriellen Meningitis bei Erwachsenen sind:[3]
| Erregerspektrum | Wirkstoff (Dosierung) | Therapiedauer |
|---|---|---|
| Neisseria meningitidis | Ceftriaxon (2 x 2 g i.v.), Cefotaxim (3 x 2 g i.v.) | ≥ 7 Tage |
| Streptococcus pneumoniae, Haemophilus influenzae | Ceftriaxon (2 x 2 g i.v.), Cefotaxim (3 x 2 g i.v.) | ≥ 10 Tage |
| Listerien (Immundefizienz, höheres Alter) | + Ampicillin (3 x 5 g i.v.) | ≥ 10 Tage |
Hinweis: Diese Dosierungsangaben können Fehler enthalten. Ausschlaggebend ist die Dosierungsempfehlung in der Herstellerinformation.
Nosokomial erworbene Meningitis
Therapieempfehlungen für die kalkulierte Antibiotikatherapie einer nosokomial bzw. postoperativ erworbenen, bakteriellen Meningitis bei Erwachsenen sind:[3]
| Erregerspektrum | Wirkstoff (Dosierung) | Therapiedauer |
|---|---|---|
| Enterobakterien, Pseudomonas spp., Staphylokokken | Vancomycin (2 x 1 g i.v.) + Meropenem (3 x 2 g i.v.) oder Vancomycin (2 x 1 g i.v.) + Ceftazidim (3 x 2 g i.v.) plus Metronidazol (3 x 0,5 g i.v.) bei operativem Zugang durch Schleimhäute |
≥ 10 Tage |
Hinweis: Diese Dosierungsangaben können Fehler enthalten. Ausschlaggebend ist die Dosierungsempfehlung in der Herstellerinformation.
Kontaktpersonen
Kontaktpersonen und Angehörige werden im Falle einer Meningokokken-Meningitis prophylaktisch bzw. postexpositionell mit Ciprofloxacin oder Rifampicin behandelt.
Prognose
Je nach Art der Meningitis kann ein unterschiedlicher Verlauf prognostiziert werden. Der Verlauf ist auch abhängig vom gegenwärtigen Gesundheitszustand des Betroffenen und vom Therapiebeginn. Die Meningokokken-Meningitis hat mit ca. 5 % die niedrigste Letalität, bei Listerien liegt sie bei ca. 30 %. Eine Erkrankung im Kleinkind- oder hohem Alter hat die schlechteste Prognose. Hier liegt die Letalität bei 80 %.
Mögliche Folgeschäden sind das apallische Syndrom, motorische und sensible Ausfälle, sowie eine ausgeprägte retrograde Amnesie mit Verlust erlernter Fähigkeiten. Oft sind auch die Sinnesleistungen beeinträchtigt (Sehschwäche, Innenohrschwerhörigkeit). Die Folgeschäden können langandauernde Rehabliitationsmaßnahmen (z.B. Physio- und Ergotherapie) notwendig machen.
Quiz
Bildquelle
- Bildquelle für Flexikon-Quiz: © David Clode / unsplash
Quellen
- ↑ https://www.gelbe-liste.de/krankheiten/meningitis#Epidemiologie
- ↑ https://www.msdmanuals.com/de-de/profi/neurologische-krankheiten/meningitis/virale-meningitis#v8340834_de
- ↑ 3,0 3,1 3,2 S2k Leitlinie: Kalkulierte parenterale Initialtherapie bakterieller Erkrankungen bei Erwachsenen – Update 2018, 2. aktualisierte Version, erstellt am 25. Juli 2019, abgerufen am 22.9.2022