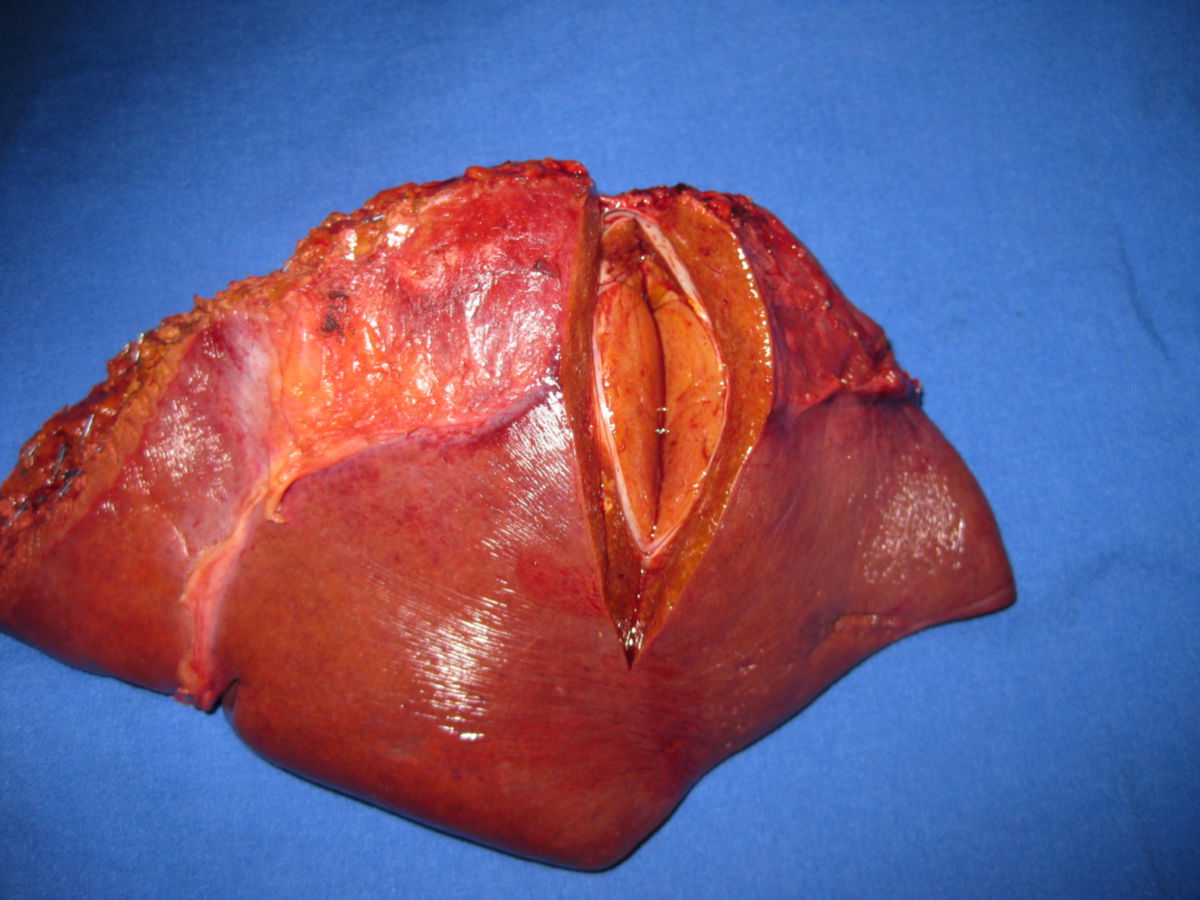
Hepatozelluläres Karzinom
Synonym: Leberzellkrebs, Primäres Leberzellkarzinom, Hepatocelluläres Carcinom, HCC
Englisch: hepatocellular carcinoma
Definition
Das hepatozelluläre Karzinom ist ein vom Funktionsgewebe der Leber (Hepatozyten) ausgehender maligner Tumor.
Ätiologie
Die Entstehung eines hepatozellulären Karzinoms wird begünstigt durch:
- Leberzirrhose: Bei bestehender Leberzirrhose besteht grundsätzlich ein erhöhtes Erkrankungsrisiko für das hepatozelluläre Karzinom. Jährlich erkranken 5 % der Zirrhosepatienten.
- Virushepatitiden B und C: Eine Virushepatitis vom Typ Hepatitis B und Hepatitis C gilt als Karzinogen für das hepatozelluläre Karzinom. Das größte Risiko besteht bei einer Leberzirrhose auf der Grundlage einer Hepatitis. Bei einer konnatalen Infektion mit HBV oder HCV ist das Risiko nochmals erhöht. Auch eine Hepatitis D-Infektion zeigt ein erhöhtes Karzinomrisiko
- Hämochromatose: Bei der Leberzirrhose mit zugrundeliegender Hämochromatose ist das Erkrankungsrisiko ähnlich hoch wie bei der Kombination Hepatitis und Leberzirrhose.
- Androgene: Bei langjähriger Anwendung von Androgenen, insbesondere bei missbräuchlichem Einsatz (Bodybuilding), ist die Inzidenz des hepatozellulären Karzinoms erhöht.
- Aflatoxine: Die vom Pilz Aspergillus flavus gebildeten Aflatoxine sind ein Karzinogen für die Leber. Sie kommen hauptsächlich in kontaminierten Nahrungsmitteln (Nüsse, Getreide etc.) vor.
Weitere Risikofaktoren sind:
- Primär biliäre Cholangitis
- Alkohol- und Nikotinabusus
- Alpha-1-Antitrypsin-Mangel
- Autoimmunhepatitis
- hereditäre Lebererkrankungen
- Chlorkohlenwasserstoffe wie Vinylchlorid
- Zustände von "Insulinresistenz"
- Übergewicht bei Männern
- Diabetes mellitus Typ 2
- Nichtalkoholische Steatohepatitis (NASH)
Das HCC-Risiko korreliert mit der Ätiologie, Dauer und Aktivität der Lebererkrankung.
Epidemiologie
In Westeuropa ist die Inzidenz des hepatozellulären Karzinoms gering. Sie beträgt etwa 5:100.000 pro Jahr. In weiten Teilen Asiens und in Afrika besteht aufgrund erhöhter Prävalenzen von chronischen Virushepatitiden eine wesentlich höhere Inzidenz mit einer Tendenz zu einem früheren Erkrankungsalter. Männer erkranken etwa 3-4-fach häufiger als Frauen.
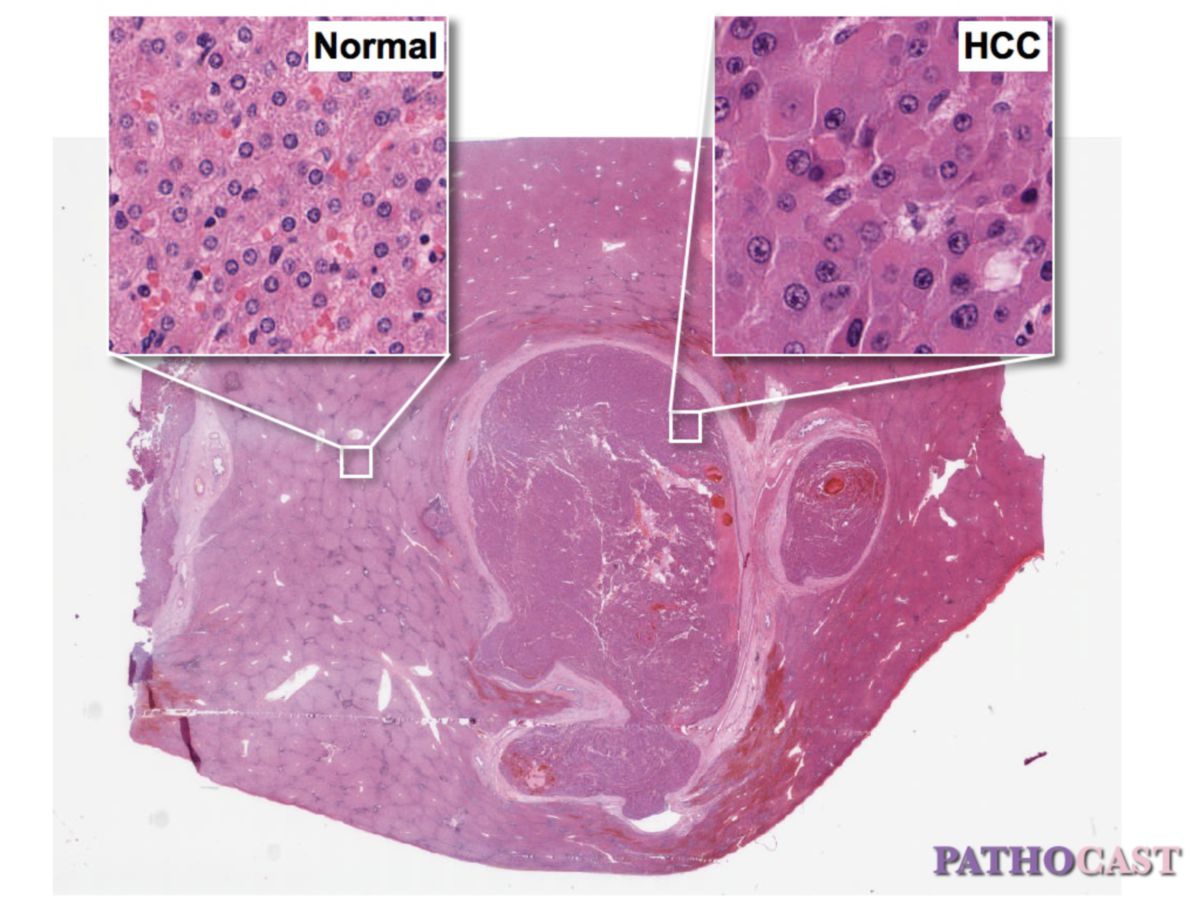
Histopathologie
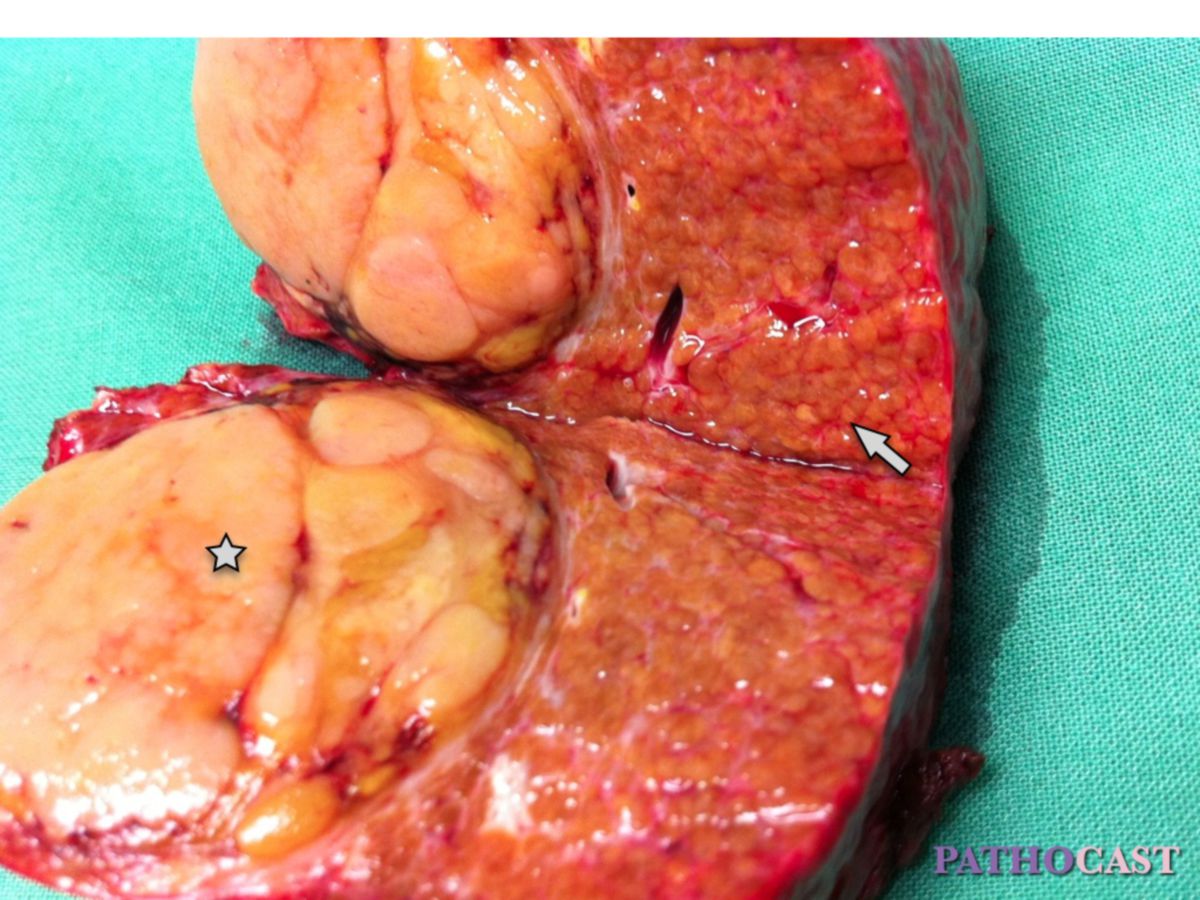
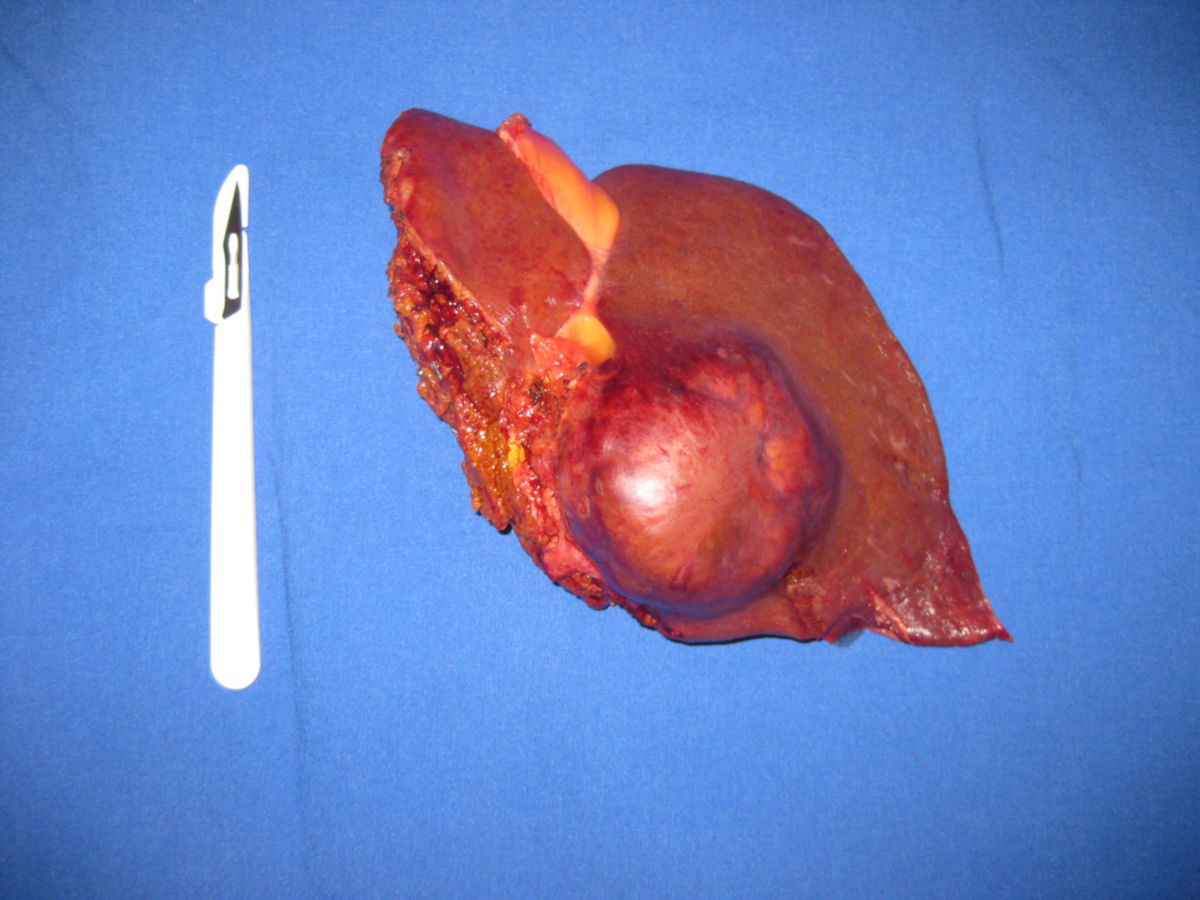
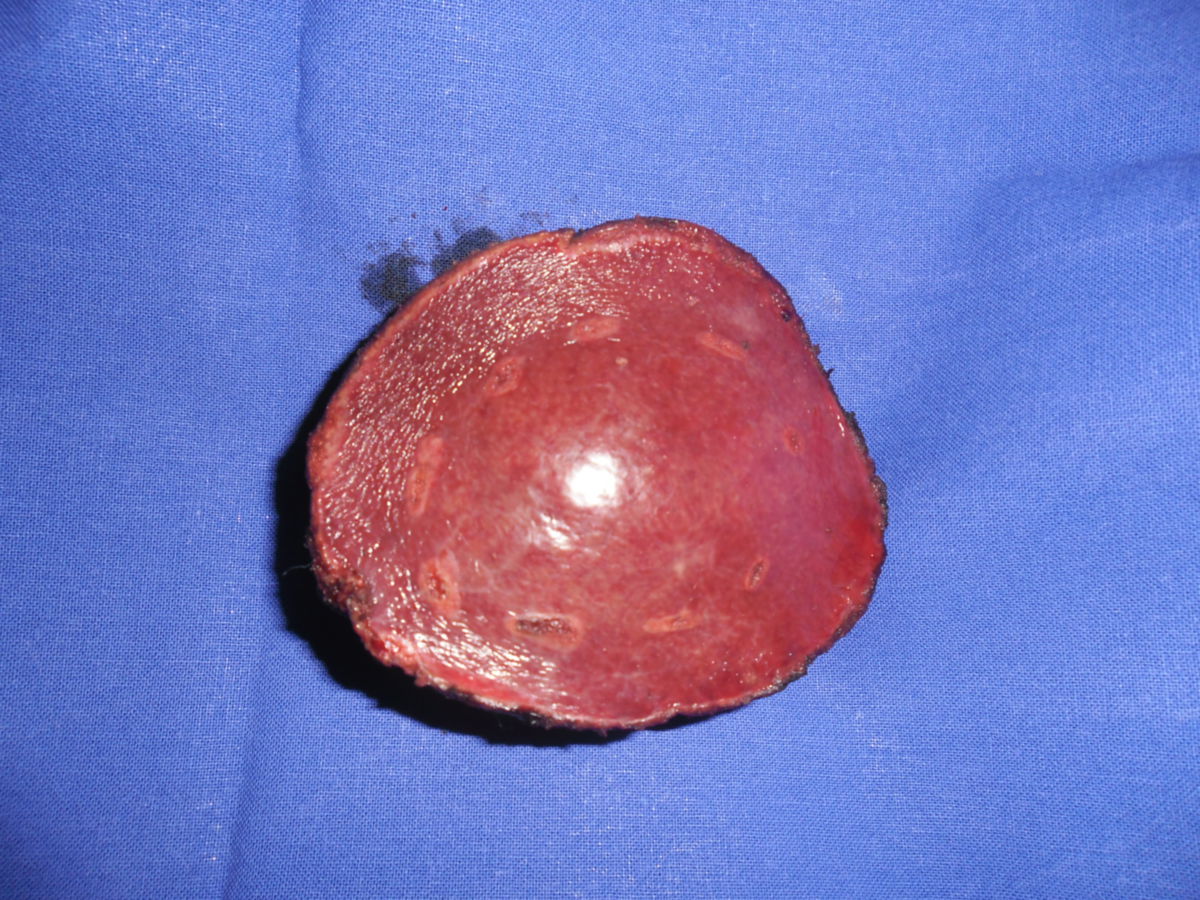
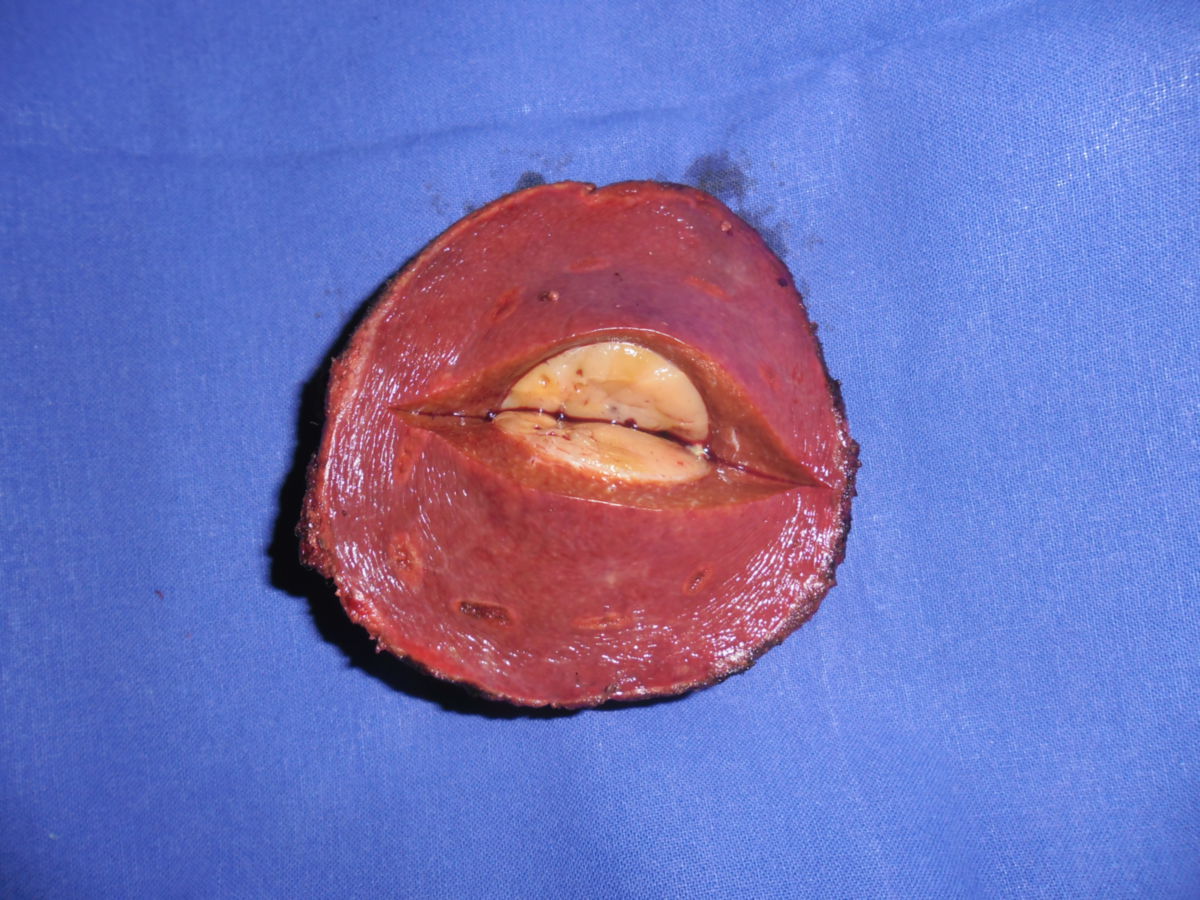
Das hepatozelluläre Karzinom zeigt drei Wachstumsmuster:
- Unifokal: Es besteht ein einzelner, meist massiver Tumorbefund.
- Multifokal: Es bestehen multiple maligne Tumornester, die über weite Anteile des Lebergewebes verteilt sein können.
- Diffus infiltrativ: Das Tumorwachstum findet diffus verteilt über die ganze Leber statt. Eine Unterscheidung zum Gewebe bei Leberzirrhose ist makroskopisch erschwert.
Die funktionelle Mikroarchitektur der Leber ist eng mit den Kapillaren verbunden. Wie bei der Regeneration der Leber folgt auch die Ausbreitung von Leberzelltumoren im frühen Stadium longitudinalen Mustern.[1] Alle Formen des hepatozellulären Karzinoms neigen stark zur Invasion von umliegenden Blutgefäßen. Eventuell können Tumorzapfen so in die Vena portae oder Vena cava inferior einbrechen und das Lumen der Gefäße verlegen.
Metastasen treten im Verlauf spät auf und betreffen dann regelhaft die regionären Lymphknoten, die Lungen, Knochen und Nebennieren.
Sonderfall fibrolamelläres Karzinom
Das fibrolamelläre hepatozelluläre Karzinom stellt einen Sonderfall dar. Es tritt ohne Bezug zu den genannten ätiologischen Risikofaktoren bei jungen Männern und Frauen zwischen dem 20. und 40. Lebensjahr auf. Es besteht in der Regel aus einer solitären Tumormasse mit relativ gut differenzierten Zellen und einem von Bindegewebesträngen durchsetzten Stroma. Es ist oftmals einer Resektion sehr zugänglich.
Symptomatik
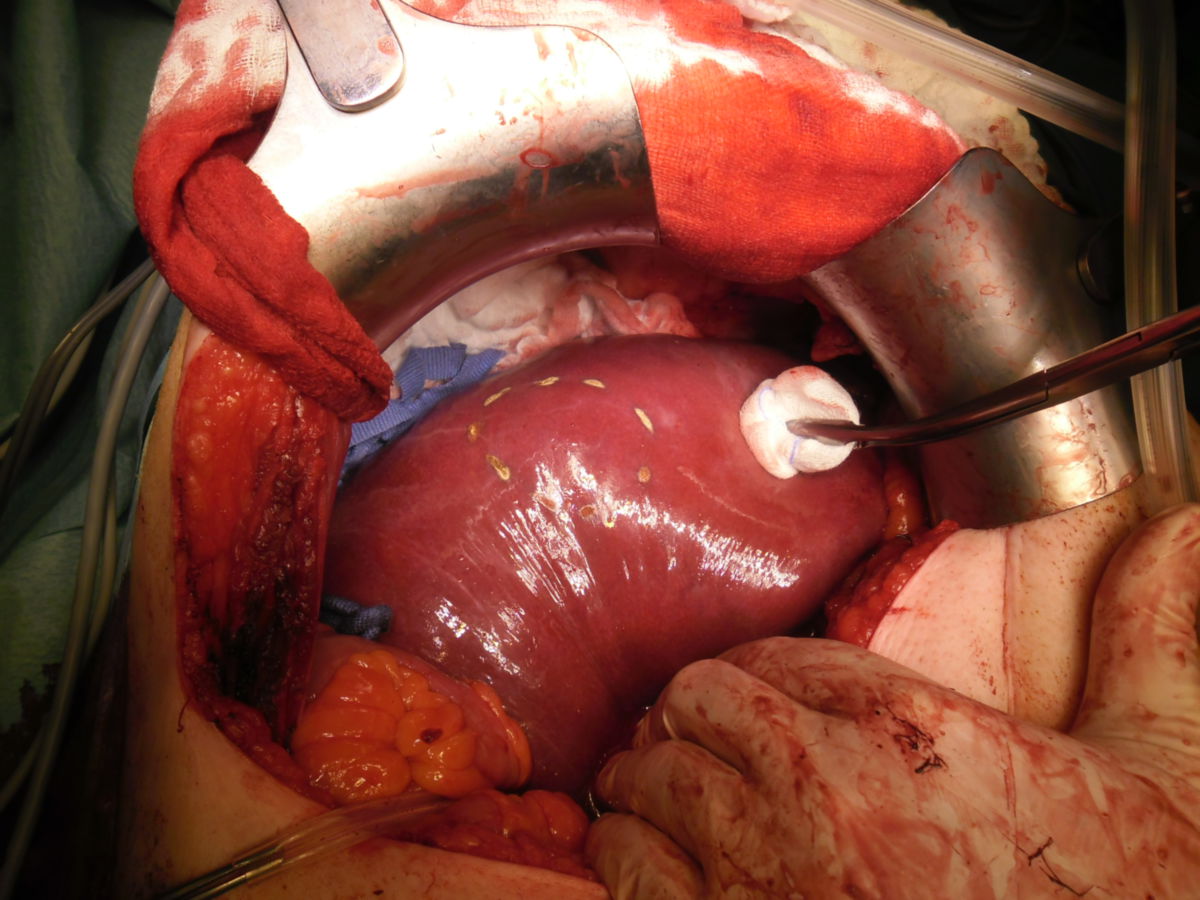
Das hepatozelluläre Karzinom führt in der Regel erst spät zu Symptomen. Zuerst können unspezifische Allgemeinsymptome wie Übelkeit, Erbrechen und Appetitlosigkeit auftreten. Liegt ein Druckschmerz im rechten Oberbauch vor, ist dies bereits Ausdruck einer Kapselspannung der Leber. In fortgeschrittenen Stadien ist ein tastbarer Tumor im rechten Oberbauch nachweisbar, meist begleitet von Aszites und Kachexie.
Gelegentlich manifestiert sich das hepatozelluläre Karzinom durch eine Dekompensation einer bestehenden Leberzirrhose und/oder durch paraneoplastisch bedingte Symptome wie z.B. Fieber.
Komplikationen
Der Tumor kann in die Vena portae oder Vena cava inferior einbrechen und dort Tumorthromben bilden.
Diagnostik
Das hepatozelluläre Karzinom wird bei klinischem Verdacht durch labormedizinische Parameter, die Bildgebung und ggf. eine Biopsie diagnostiziert.
Labor
Im Rahmen der labormedizinischen Diagnostik sollten das Blutbild, die Leberwerte, Cholestaseparameter und die Lebersyntheseparameter (Albumin, Gerinnung) untersucht werden.
In 50 % der Fälle ist bei Vorliegen eines hepatozellulären Karzinoms das Alpha-1-Fetoprotein im Serum erhöht. Erhöhungen können jedoch auch in der Schwangerschaft, bei Leberzirrhose, chronischer Hepatitis und anderen malignen Neoplasien (z.B. Bronchialkarzinom, Hodentumoren) vorkommen. Schnelle und steile Anstiege des AFP sind dennoch verdächtig auf ein hepatozelluläres Karzinom. AFP eignet sich bei bestehendem hepatozellulären Karzinom als Verlaufsparameter und als Tumormarker in Kombination mit der Lebersonographie zur HCC-Früherkennung.
Neben AFP eignen sich PIVKAs als Tumormarker.[2]
Bildgebung
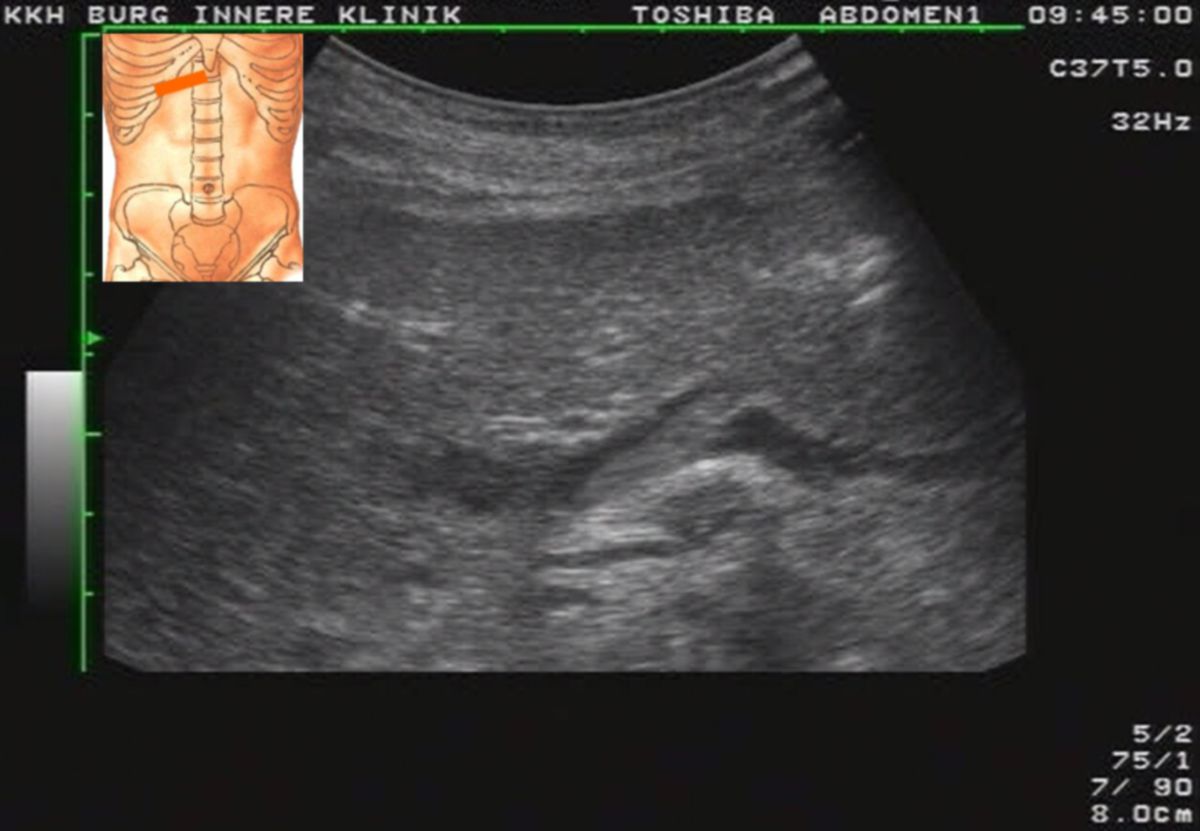
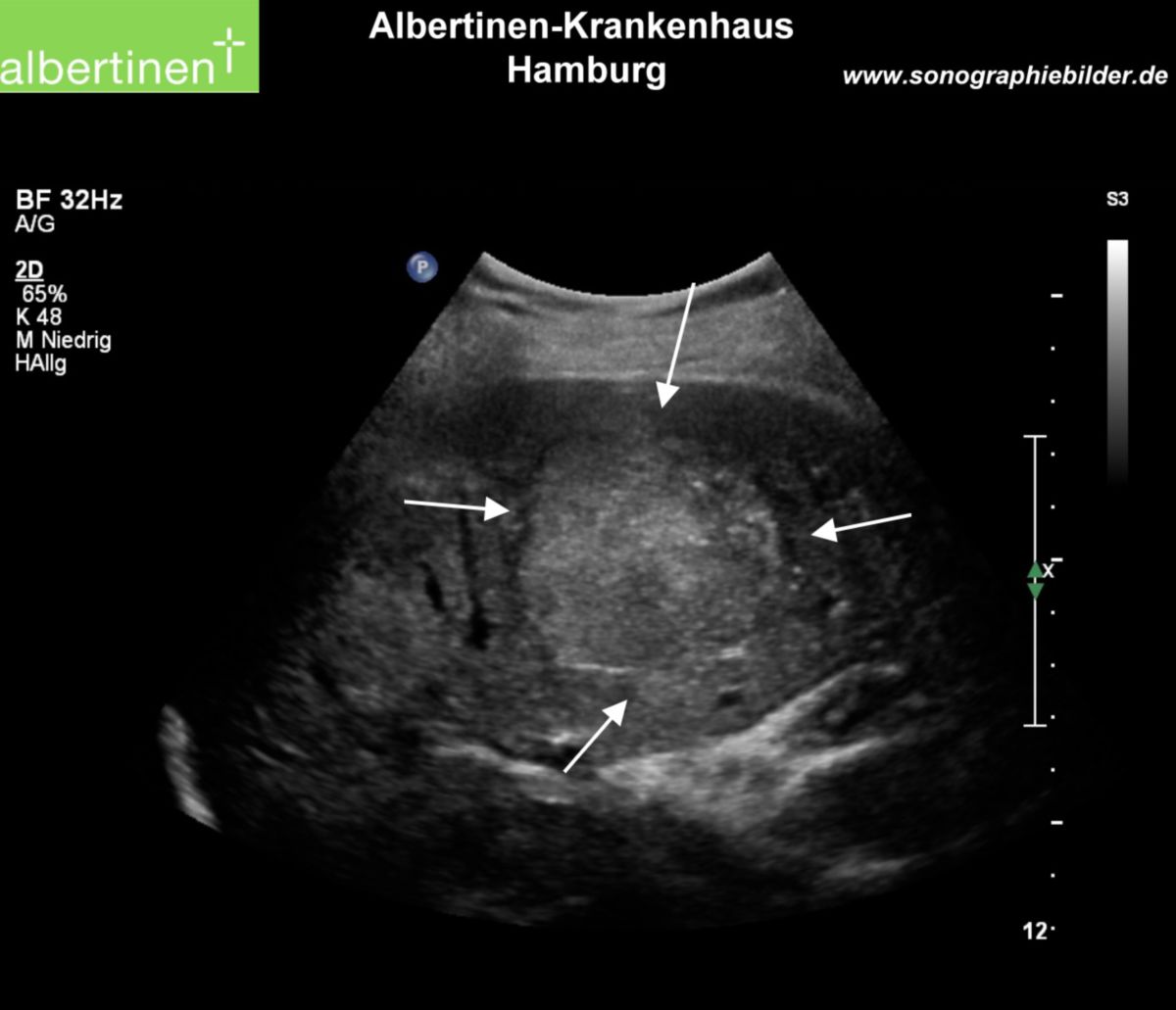
In der Sonographie kann eine solide Raumforderung abgegrenzt werden. Mittels kontrastmittelgestützter Sonographie (CEUS), Computertomographie (CT) und/oder Magnetresonanztomographie (MRT) erfolgt eine relativ genaue Abgrenzung und Zuordnung des Tumors. Charakteristisch für das HCC ist eine Kontrastmittelanreicherung (Hyperperfusion) in der arteriellen Phase mit nachfolgend raschem wash-out in der portalvenösen und venösen Phase. Ein weiteres Kriterium ist eine Größe der Raumforderung von > 1 cm. Die Befunde der Bildgebung werden bei Risikopatienten mit Hilfe des Liver Imaging Reporting and Data Systems (LI-RADS®) klassifiziert.[3] Insbesondere bei kleineren Läsionen weist die MRT eine höhere Sensitivität als die CT auf, daher sollte in erster Linie eine MRT erfolgen. Falls der Befund unklar bleibt oder Kontraindikationen für eine MRT bestehen, ist eine triphasische CT oder eine CEUS anzuschließen.
Bei unklaren, kleinen (< 1 cm) Raumforderungen empfiehlt sich eine Verlaufskontrolle nach drei Monaten. Ist die Raumforderung jedoch größer als 1 cm und weist ein atypisches Kontrastmittelverhalten auf, ist entweder der Nachweis in einer zweiten Bildgebung oder eine Biopsie zur sicheren Diagnosestellung vor Beginn einer Therapie obligat.
CT-Fallbeispiel
DICOM-Modelle können auf Mobilgeräten leider nicht angezeigt werden.
Biopsie
Indikationen für eine Biopsie mit nachfolgender histologischer und ggf. immunhistochemischer und molekularpathologischer Diagnostik sind:
- eine nicht-zirrhotische Leber
- ein unklares Kontrastmittelverhalten in zwei unterschiedlichen bildgebenden Untersuchungen
- eine palliative Situation, sofern eine therapeutische Konsequenz gegeben ist
- die Teilnahme an klinischen Studien
Zur Gewinnung des Tumorgewebes wird eine Punktion mittels Biopsienadel (16 bis 18 G) der Feinnadelaspiration bzw. Zytologie vorgezogen, damit ausreichendes und intaktes Material für eine sichere Diagnosestellung zur Verfügung steht. Gelegentlich bis selten treten im Rahmen der Punktion Komplikationen wie behandlungsbedürftige Blutungen oder Stichkanalmetastasen auf.
Staging
Die Ausbreitungsdiagnostik erfolgt per Bildgebung (von Thorax und Abdomen) und Histologie. Ein histologisches Staging kann nur durch die Untersuchung von Leberteilresektaten oder einer explantierten Leber erfolgen. Wichtig ist zudem die Beurteilung des Resektionsrandes (R-Klassifikation) und der Grad der Differenzierung (Grading).
Als Klassifikationssysteme für das Staging des hepatozellulären Karzinoms werden die TNM- und die BCLC-Klassifikation genutzt. Letztere bezieht neben der Tumorausbreitung auch den Allgemeinzustand und die Leberfunktion (Child-Pugh-Kriterien) mit ein und eignet sich daher gut zur Prognoseabschätzung und als Grundlage für Therapieentscheidungen.[4]
Vorsorge
Bei einer bestehenden Leberzirrhose sollte zur Früherkennung halbjährlich eine Sonographie der Leber und eine AFP-Bestimmung erfolgen. So kann möglicherweise ein früher Befund entdeckt und kurativ behandelt werden.
Differentialdiagnosen
Im Rahmen der Diagnostik sollte eine Abgrenzung zu anderen Tumoren der Leber erfolgen. Dazu gehören:
- benigne Lebertumoren
- Lebermetastasen
- intrahepatisches cholangiozelluläres Karzinom
Therapie
Die Therapieplanung sollte im Rahmen eines Tumorboards interdisziplinär erfolgen. Grundsätzlich besteht die Behandlung in stadienadaptierten interventionellen, chirurgischen und systemtherapeutischen Maßnahmen.
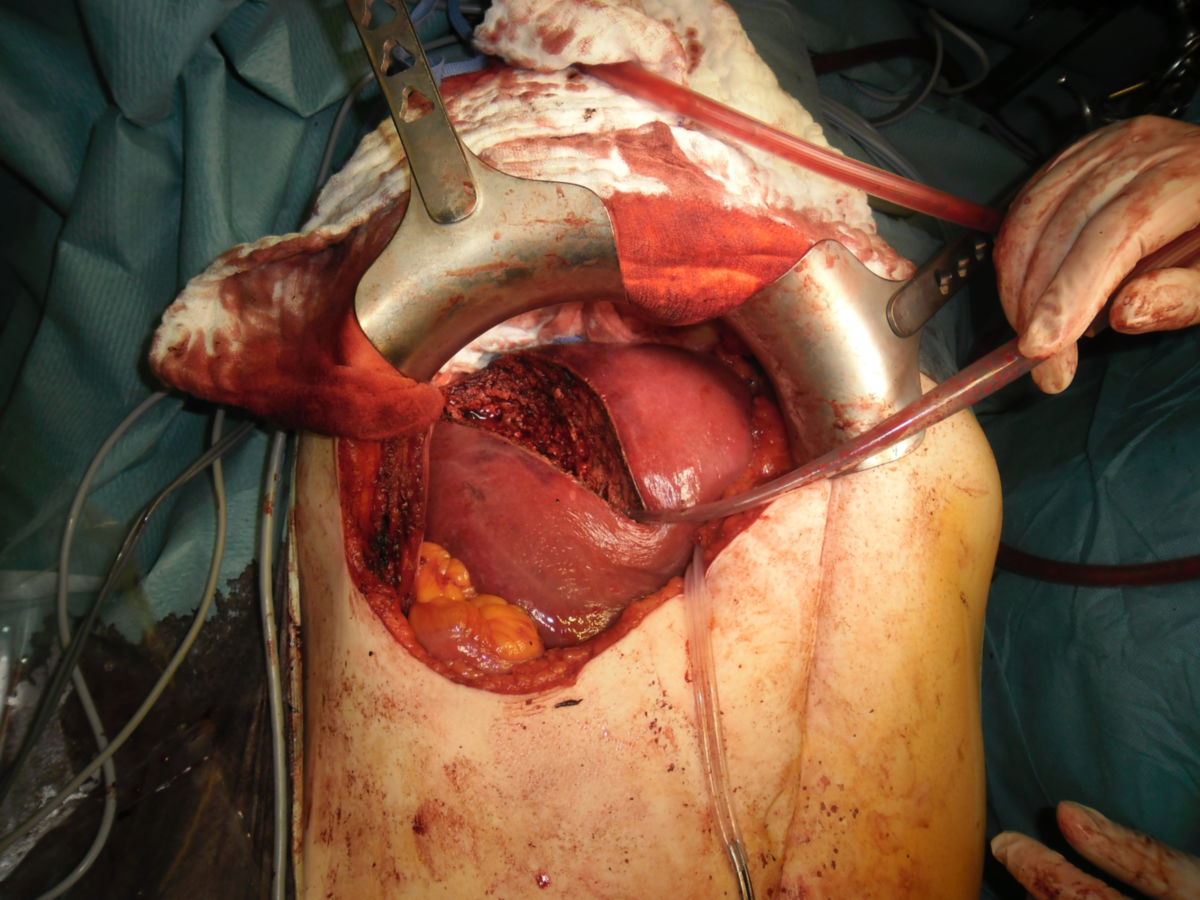
Operative Therapie
Lebertransplantation
Die Lebertransplantation (LTX) ist aktuell (2022) die Methode der Wahl für einen kurativen Therapieansatz, da die Rezidivrate im Vergleich zu den anderen therapeutischen Maßnahmen am geringsten ist. Patienten mit Leberzirrhose sollten für eine Transplantation evaluiert werden, auch wenn der Tumor grundsätzlich resezierbar ist - nur so kann eine Behandlung beider Erkrankungen erfolgen.
Als Unterstützung für die Indikationsstellung dienen die Milan-Kriterien. Bei Vorliegen eines singulären HCC-Herdes muss dieser kleiner als 5 cm sein. Andernfalls dürfen in Summe höchstens drei HCC-Herde vorhanden sein, deren Durchmesser 3 cm nicht überschreiten darf. Die Ausbreitung des Tumors sollte auf das Lebergewebe begrenzt sein. Lokal ablative und operative Verfahren können vor der Transplantation als Bridging während der Wartezeit (bei erfüllten Milan-Kriterien) angewendet werden. Auch im Rahmen des Downstagings kommen sie zum Einsatz, um den Tumor zu verkleinern und somit die Milan-Kriterien zu erfüllen. Prinzipiell können aber auch Patienten, die die Milan-Kriterien nicht erfüllen, eine Lebertransplantation erhalten. Jedoch kommen sie nicht für eine priorisierte Organvergabe in Frage. Kontraindikationen für eine LTX sind extrahepatische Metastasen, eine Infiltration der Lebergefäße sowie ein Anstieg des AFP auf > 1000 ng/ml im Rahmen des Bridgings.
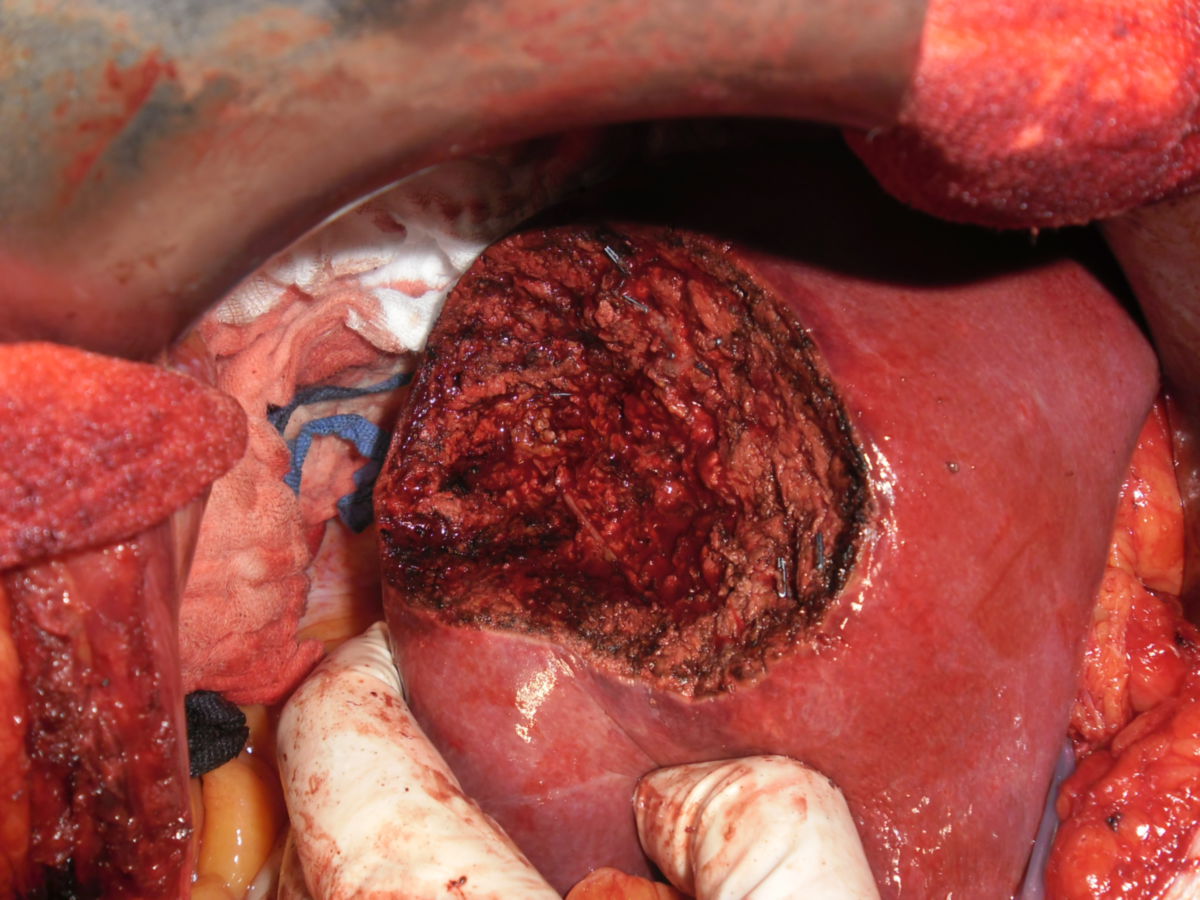
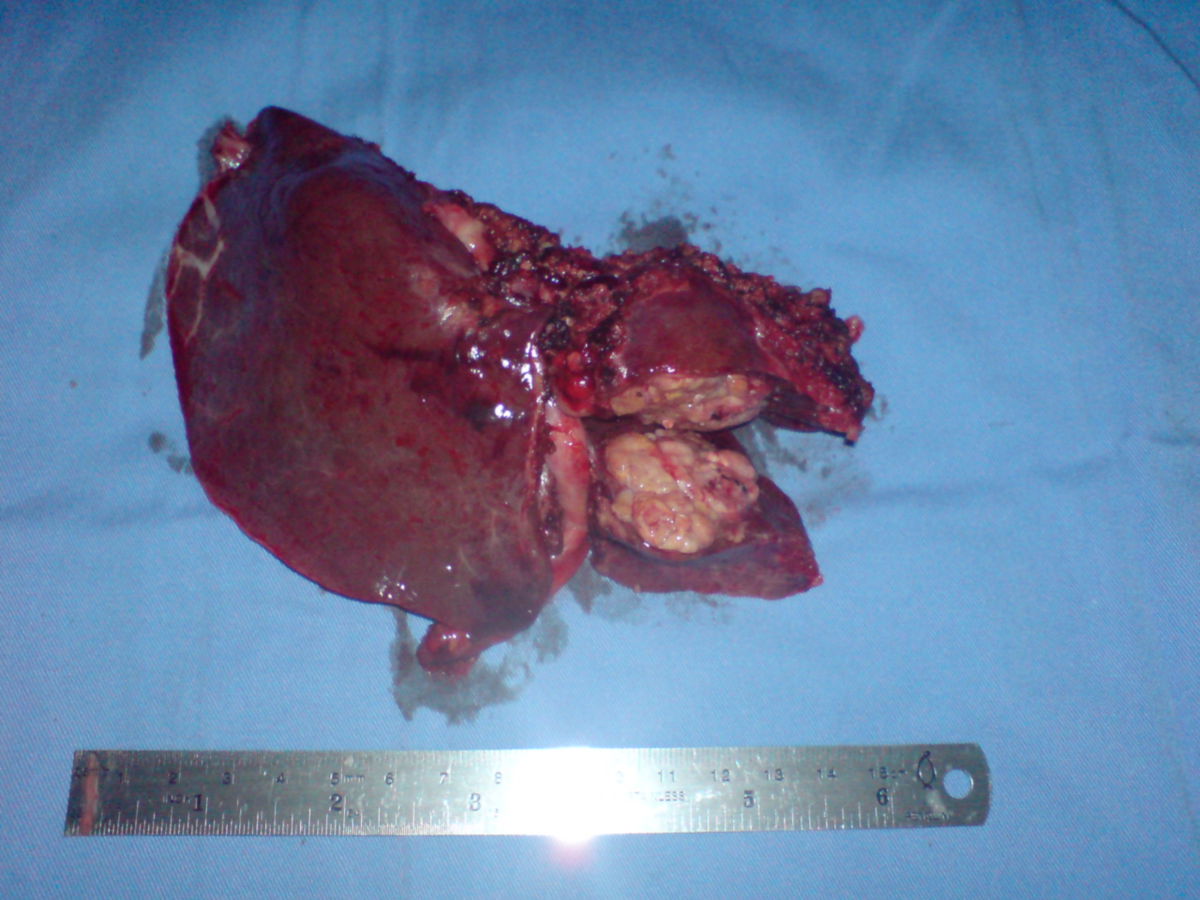
Resektion
Ohne Vorliegen einer Leberzirrhose wird meist eine partielle Leberresektion als Therapieansatz in offen-chirurgischer oder minimalinvasiver Technik gewählt. Sie muss anatomisch durchführbar (keine Ummauerung der Pfortader) und physiologisch tragbar (ausreichende verbleibende Leberfunktion nach dem Eingriff) sein. Es sollten dabei nicht weniger als 30 % des Lebergewebes erhalten bleiben. Bei der Resektion hält man einen Abstand von mindestens 1 cm zum gesunden Gewebe ein. Rezidive sind jedoch häufig, daher ist eine engmaschige Nachsorge mittels Bildgebung notwendig. Die rezidivfreie 5-Jahres-Überlebensrate liegt bei 35 %.
Interventionelle Therapie
Als Maßnahmen zum Bridging, Downstaging oder im palliativen Setting bieten sich interventionelle Verfahren an. Dazu gehört die Tumorembolisation über versorgende Äste der Arteria hepatica propria (Transarterielle Chemoembolisation, TACE). Eine weitere Methode ist die lokale Chemotherapie mit nekrotisierend wirkenden Substanzen, z.B. die perkutane Ethanolinjektion (PEI).
Weitere interventionelle Verfahren sind:
- Perkutane Ablation:
- Radiofrequenzablation (RFA)
- Mikrowellenablation (MWA)
- Laserinduzierte Thermotherapie (LITT)
- Transarterielle Radioembolisation (TARE)
- Stereotaktische Radiotherapie (Stereotactic Body Radiotherapy, SBRT)
- Selektive interne Radiotherapie (SIRT)
- Kryotherapie
Systemtherapie
Das hepatozelluläre Karzinom spricht grundsätzlich schlecht bis gar nicht auf herkömmliche Zytostatika an. In kontrollierten klinischen Studien kam es zu keiner signifikanten Verbesserung der mittleren Überlebenszeit.
Als pharmakologische Behandlung kommt laut aktueller Leitlinie die Applikation folgender Substanzen in Frage:
- Kombinationstherapie aus dem PD-L1-Antikörper Atezolizumab und dem VEGF-Antikörper Bevacizumab
- Tyrosinkinasehemmer:
- Erstlinientherapie: Sorafenib, Lenvatinib
- Zweitlinientherapie (nach Sorafenib): Regorafenib, Cabozantinib
- VEGF-Antikörper Ramucirumab (als Zweitlinie nach Sorafenib-Therapie und wenn AFP ≥ 400 ng/ml)
Auch bei fortgeschrittenem Tumorstadium kann dadurch ggf. eine Lebensverlängerung der Patienten erreicht werden. Indikationen für eine solche Systemtherapie sind eine erhaltene Leberfunktion (CHILD A), Fernmetastasen und/oder ein operativ oder interventionell nicht kontrollierbarer Tumor.
Prognose
Die Prognose eines hepatozellulären Karzinoms ist meist schlecht. Die mediane Überlebenszeit ohne Therapie liegt bei etwa 6 Monaten.
Eine Ausnahme bildet das fibrolamelläre Karzinom. Es kann meist bei ansonsten gesunder Leber sehr gut reseziert werden und weist dann eine gute Prognose auf.
Leitlinie
Bildquelle
- Bildquelle DICOM-Viewer: Datensatz freundlicherweise zur Verfügung gestellt durch die Klinik für diagnostische und interventionelle Radiologie, St. Vinzenz Hospital Köln
Quellen
- ↑ Hoehme, St. et al.: Model Prediction an Validation of an Order Mechanism Controlling the Spatiotemporal Phenotype of Early Hepatocelllular Carcinoma. Bull Math Biol 2018; 80: 1134-1171.
- ↑ Liebman HA, Furie BC, Tong MJ, et al: Des-gamma-carboxy (abnormal) prothrombin as a serum marker of primary hepatocellular carcinoma. N. Engl. J. Med. 310 (22) 1984: 1427–31. doi:10.1056/NEJM198405313102204. PMID 6201741.
- ↑ American College of Radiology: CT/MRT LI-RADS® 2018
- ↑ Llovet et al: Prognosis of hepatocellular carcinoma: the BCLC staging classification Seminars in Liver Disease, 1999