Malaria
von italienisch: mala aria - schlechte Luft
Synonyme: Sumpffieber, Wechselfieber
Englisch: malaria
Definition
Die Malaria ist eine Tropenkrankheit, die von einzelligen Parasiten, den Plasmodien, hervorgerufen wird. Die Erreger werden durch den Stich der Anopheles-Mücke auf den Menschen übertragen. Das typische Symptom einer Malariainfektion sind Fieberschübe, die bei einigen Malariaformen rhythmisch auftreten können.
ICD-Codes
ICD-10-Codes:
- B50.-: Malaria tropica durch Plasmodium falciparum
- B50.0: Malaria tropica mit zerebralen Komplikationen
- B50.8: Sonstige schwere Formen oder Komplikationen der Malaria tropica
- B50.9: Malaria tropica, nicht näher bezeichnet
- B51.-: Malaria tertiana durch Plasmodium vivax
- B51.0: Malaria tertiana mit Milzruptur
- B51.8: Malaria tertiana mit sonstigen Komplikationen
- B51.9: Malaria tertiana ohne Komplikation
- B52.-: Malaria quartana durch Plasmodium malariae
- B52.0:Malaria quartana mit Nephropathie
- B52.8:Malaria quartana mit sonstigen Komplikationen
- B52.9: Malaria quartana ohne Komplikation
- B53.-: Sonstige parasitologisch bestätigte Malaria
- B53.0: Malaria durch Plasmodium ovale
- B53.1: Malaria durch Affen-Plasmodien
- B53.8: Sonstige parasitologisch bestätigte Malaria, anderenorts nicht klassifiziert
- B54: Malaria, nicht näher bezeichnet
Epidemiologie
Malaria ist die häufigste Tropenkrankheit. An ihr erkranken jährlich ca. 220 Millionen Menschen, schätzungsweise 619.000 Menschen sterben pro Jahr an dieser Erkrankung (WHO 2022). Besonders betroffen sind Gebiete in Afrika südlich der Sahara bis zum Norden Südafrikas (ca. 90 Prozent). Zu den gefährdeten Gebieten in Asien zählen große Teile Indiens, die Grenzgebiete von Thailand nach Myanmar (Burma), Laos und Kambodscha sowie Papua-Neuguinea und Umgebung mit den Nachbarinseln Timor und den Salomonen. In Südamerika sind Teile Brasiliens betroffen und zwar die drei Regionen Rodonia, Acre und Roraima.
Allerdings ist diese Auswahl an Risikogebieten nicht vollständig. Es gilt der Grundsatz, dass die Malaria überall dort als Endemie angetroffen werden kann, wo eine Kombination aus Meereshöhe, Temperatur, Luftfeuchtigkeit und Brutmöglichkeiten in den (Sub-)Tropen ein Biotop für die Anopheles-Mücken bieten.
In Deutschland werden jährlich ca. 800 bis 1000 Fälle gemeldet. Dabei sind die meisten Betroffenen zwischen 20 und 30 Jahre alt und der Nachweis erfolgt nach einer Reiserückkehr.
Übertragung
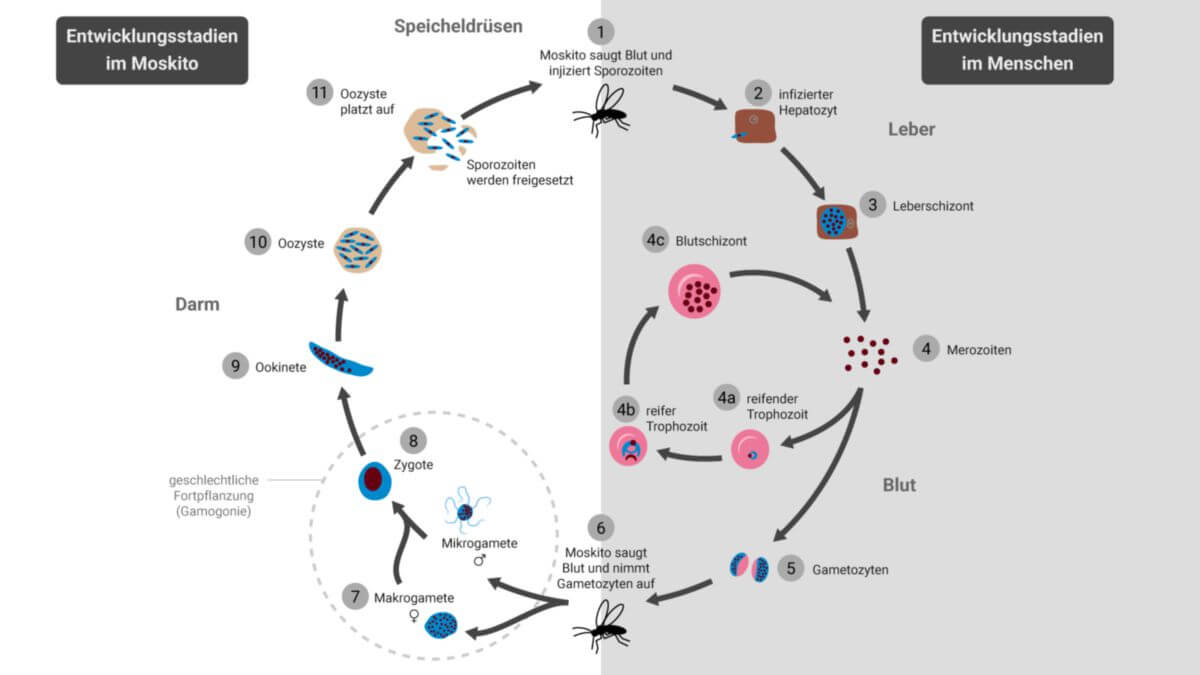
Überträger des Erregers der Malaria sind die Weibchen der Anopheles-Mücke. Durch ihren Stich werden die Malariaerreger in Form von Sporozoiten übertragen und dringen in das Lebergewebe ein. Sie entwickeln sich innerhalb von 5 bis 14 Tagen in den Hepatozyten zu Schizonten und zerfallen später zu Merozoiten. Diese treten aus dem Lebergewebe in das Blut über und befallen die Erythrozyten. Hier werden über einen Zwischenschritt, dem Blutschizonten, neue Merozoiten gebildet. Die daraus resultierende Hämolyse ruft Fieberschübe hervor, da Toxine freigesetzt werden.
Ein Teil der Merozoiten wächst nicht zu Schizonten heran, sondern differenziert sich zu Geschlechtszellen, die bei einem erneutem Stich in den Darm der Mücke gelangen und hier befruchtet werden. Die befruchtete Eizelle vermehrt sich und durch mehrfache Zellteilungen entstehen bis zu 10.000 Sporozoiten, die in die Speicheldrüse der Mücke gelangen und durch einen Stich wieder auf einen Menschen übertragen werden.
Neben der üblichen Infektion durch Mückenstiche kommen Übertragungen von Mensch zu Mensch durch Blutkontakt vor, zum Beispiel durch Nadelstichverletzungen oder Blutkontakt auf verletzten Hautpartien. Diese Infektionsform ist selten. Die Inkubationszeit kann gegenüber dem typischen Infektionsweg kürzer sein. Die Diagnose wird häufig spät gestellt, da eine typische Reiseanamnese fehlt.
Inkubationszeit
Ab der Infektion durch einen Mückenstich bis zum Auftreten der ersten Symptome vergehen mindestens 6 Tage, gelegentlich aber auch Wochen bis Monate.
| Erreger | Inkubationszeit | Hypnozoitenbildung* |
|---|---|---|
| P. falciparum | 7 bis 14 Tage | nein |
| P. vivax | 10 bis 20 Tage | ja |
| P. ovale | 10 bis 20 Tage | ja |
| P. malariae | 20 bis 40 Tage | nein |
| P. knowlesi | 10 bis 12 Tage | nein |
*Bei Plasmodium vivax bzw. Plasmodium ovale verbleiben einige Leberschizonten als einzellige Hypnozoiten in einer mehrmonatigen oder mehrjährigen Ruhephase. Aus den Hypnozoiten können sich jederzeit Merozoiten entwickeln, die wiederum die Erythrozyten befallen, wodurch ein Rezidiv ensteht.
Malariaformen
Je nach Erreger werden vier Arten der Malaria unterschieden:
- Malaria quartana: Diese Malariaerkrankung gilt als die mildeste Form der Malaria und geht mit Fieberschüben alle 72 Stunden einher. Plasmodium malariae ist der Erreger dieser Malariaform.
- Malaria tertiana: Die Fieberschübe treten alle 48 Stunden auf. Sie ist nur in seltenen Fällen tödlich. Sie wird vom Plasmodium vivax und Plasmodium ovale übertragen.
- Malaria tropica: Die Malaria tropica gilt als die gefährlichste der Malariaerkrankungen. Typisch ist das unregelmäßige Auftreten von Fieberschüben, sodass sie häufig zu spät erkannt und behandelt wird. Unbehandelt führt sie in ca. 30 % der Fälle zum Tod. Als ihr Erreger gilt Plasmodium falciparum.
- Malaria quotidiana: Diese Malariaerkrankung wird durch Plasmodium knowlesi hervorgerufen und kommt nur in Südostasien vor, wo der Erreger Affen als Reservoirwirte nutzt. Sie ist durch tägliche Fieberschübe gekennzeichnet.
Keine eigene Malariaform ist die so genannte Flughafenmalaria, die wegen ihrer besonderen Ätiologie einen eigenen Namen erhalten hat.
Symptome
Die Krankheit beginnt mit plötzlich hohem Fieber, begleitet von Schüttelfrost, Schweißausbrüchen, starken Kopf- und Gliederschmerzen, gelegentlich auch Durchfall. Diese Symptome können allerdings auch bei einer Grippe oder anderen Infektionskrankheiten auftreten, sodass erst die periodisch auftretenden Fieberschübe einen Hinweis auf die Erkrankung geben. Dieses Symptom kann allerdings nur zu Diagnosezwecken bei der Malaria tertiana und Malaria quartana helfen, da bei der Malaria tropica die Fieberschübe unregelmäßig sind.
Idealisierter Fieberverlauf der unterschiedlichen Malariaformen:
| Malariatyp | Erreger | Typischer Fieberrhythmus |
|---|---|---|
| M. tropica | P. falciparum | unregelmäßig |
| M. quartana | P. malariae | Fieberschübe alle 72 Stunden |
| M. tertiana | P. vivax u. P. ovale | Fieberschübe alle 48 Stunden |
| M. quotidiana | P. knowlesi | tgl. Fieber |
Unkomplizierte Malaria
- Nur 1 bis 5 % der Erythrozyten sind parasitär befallen
- Initial grippeähnliche Symptome (Cave!: Häufiger Grund für eine Fehldiagnose)
- Starke Kopfschmerzen
- Untypisches Fieber (nur selten wie im Lehrbuch)
- Symptome einer Bronchitis
- Bauchschmerzen
- Diarrhoe
- Ikterus
- Schüttelfrost
- Splenomegalie (ab 2. Woche)
Komplizierte Malaria
- Über 5 % Erythrozyten sind befallen
- Bewusstseinstrübung
- Krampfanfälle (zerebrale Malaria)
- normozytäre Anämie (Hämolyse)
- Niereninsuffizienz
- Hypoglykämie
- Disseminierte intravasale Koagulopathie
- Schock
- Lungenödem
- Hyperpyrexie
- Hämoglobinurie
Atypische Verläufe
Nach einer Infektion bei vorheriger Einnahme einer Prophylaxe sind aberrante Verläufe möglich. Rezidive können noch Jahre nach einer Erstinfektion auftreten.
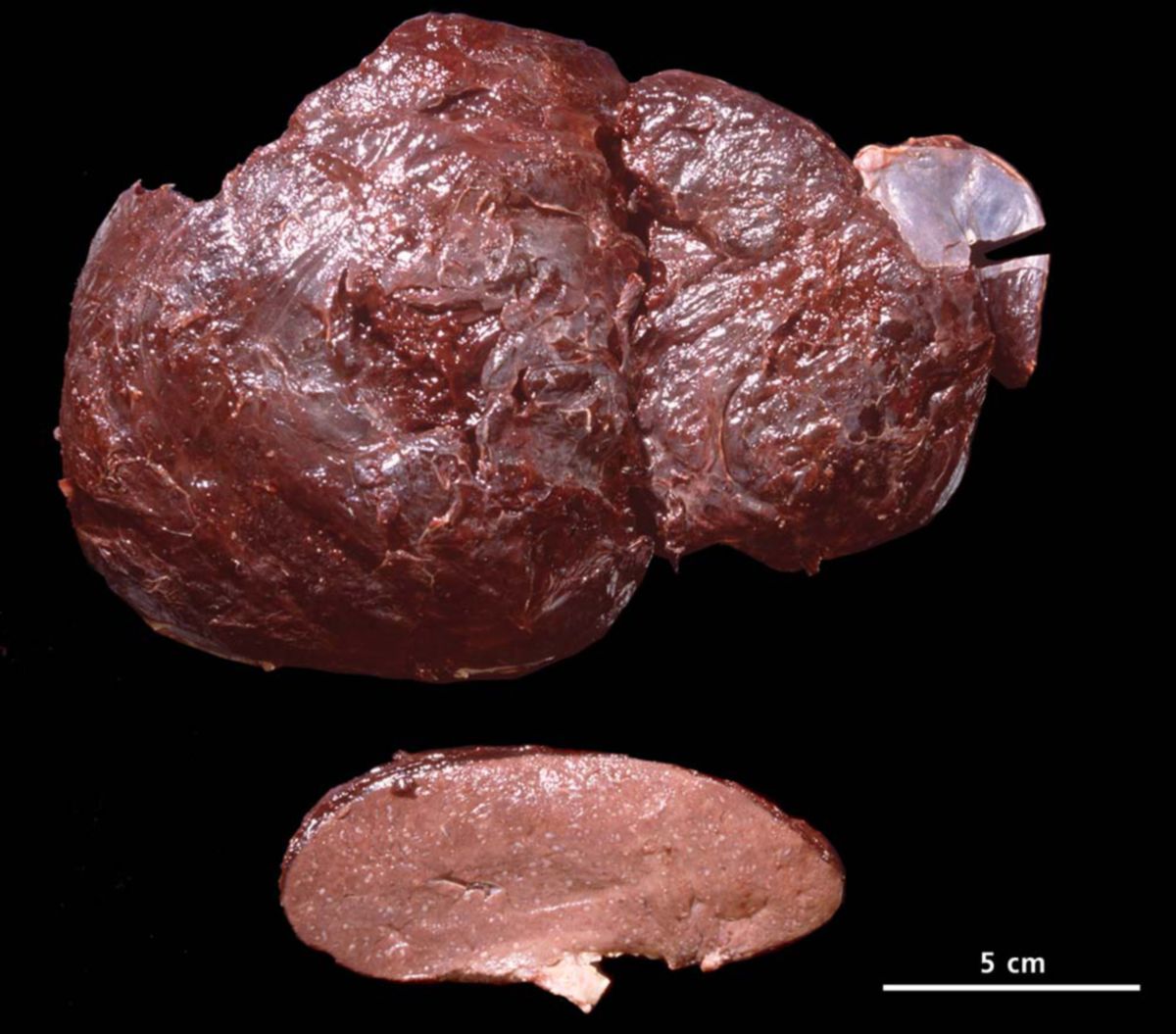
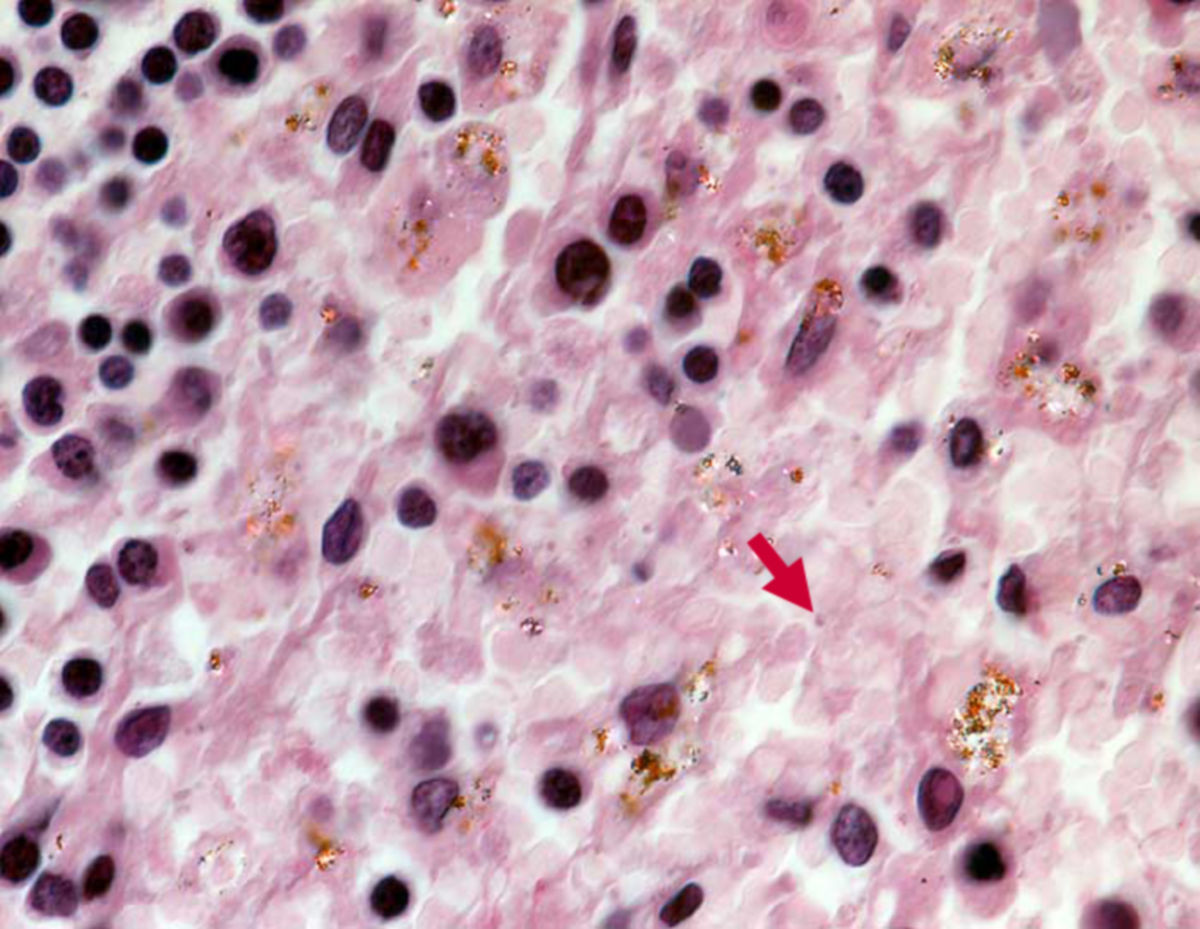
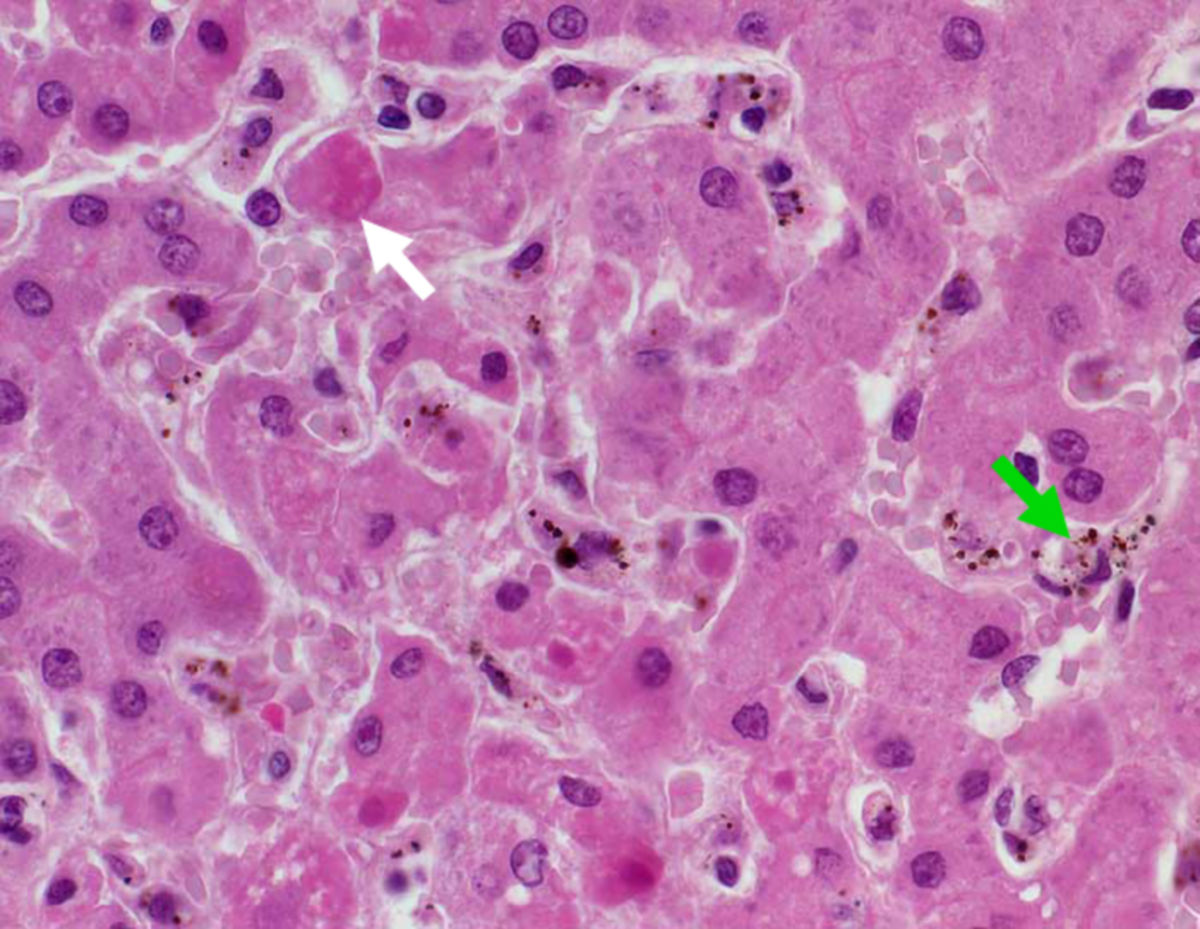
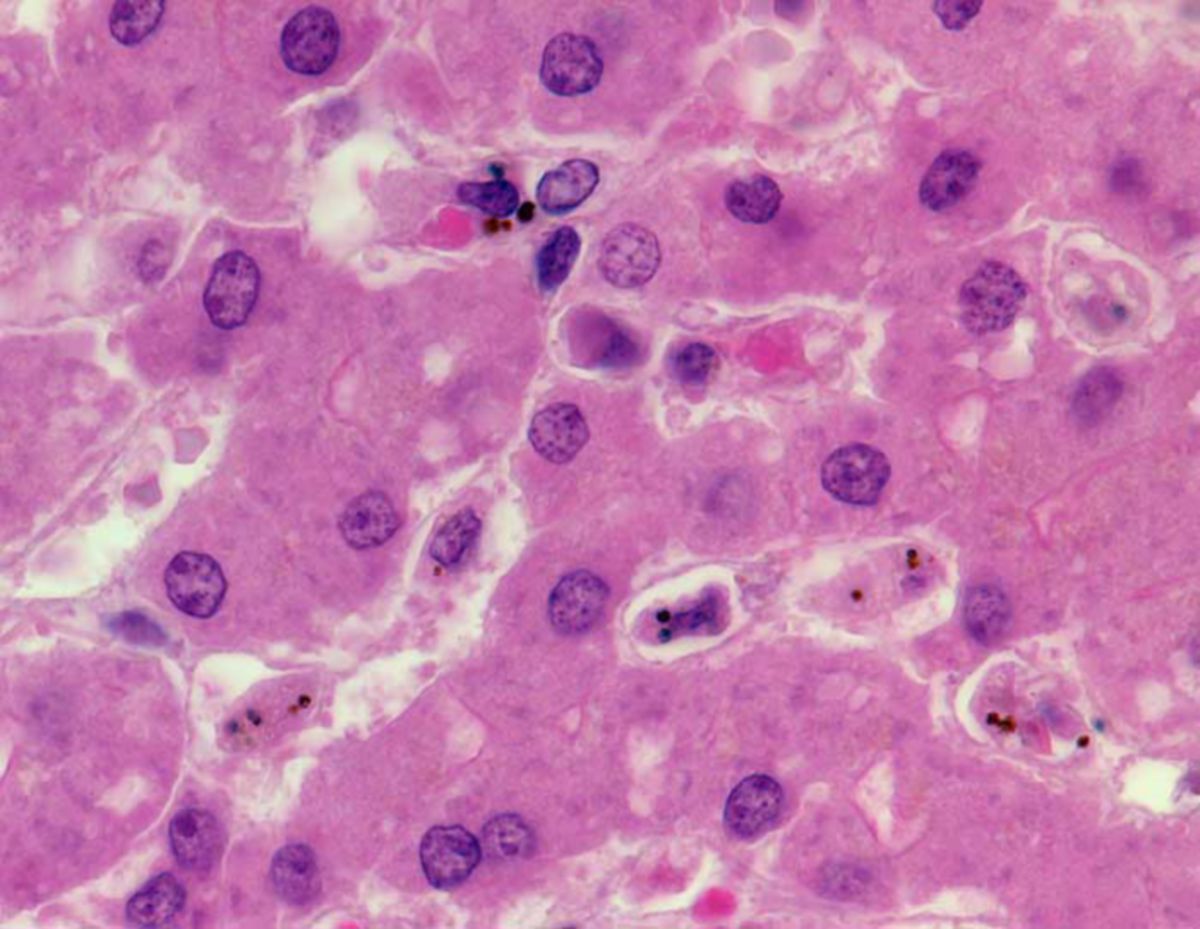
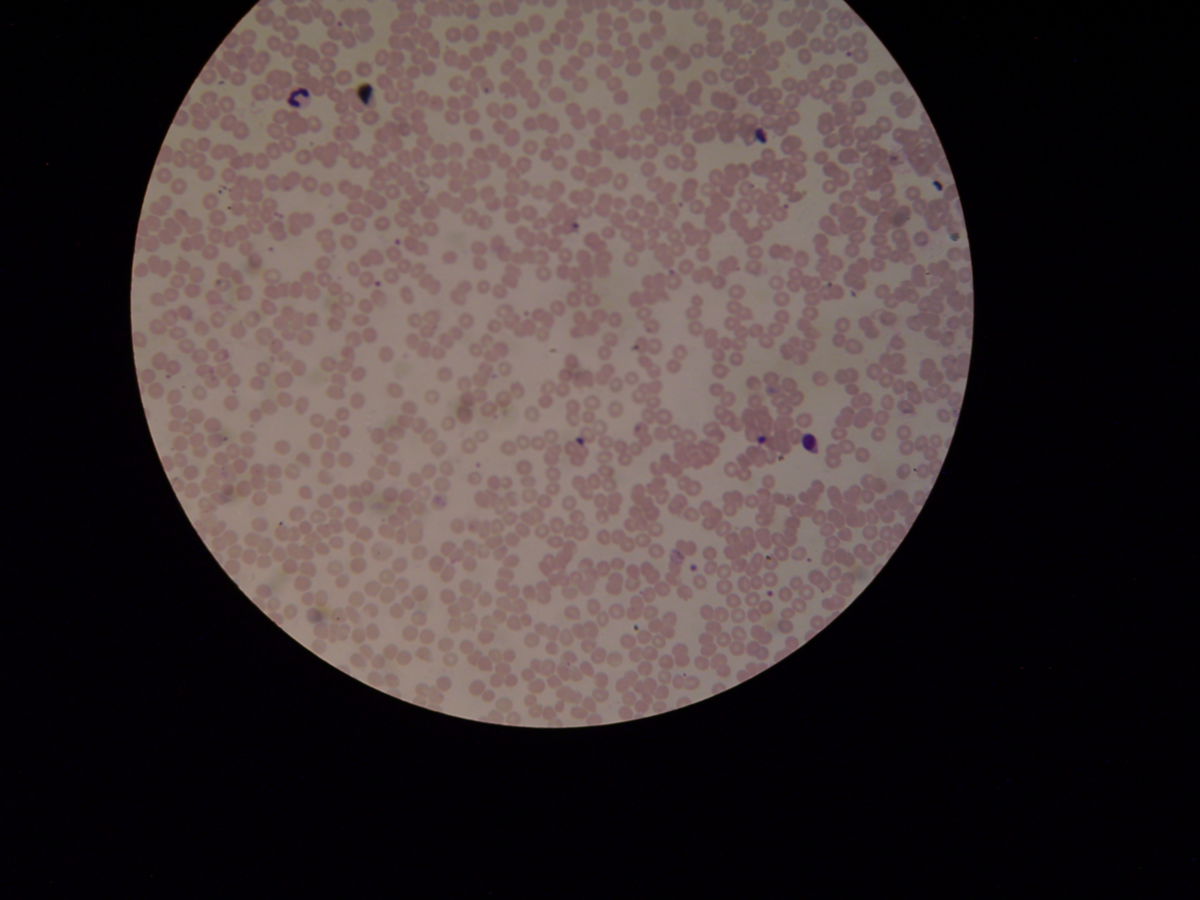
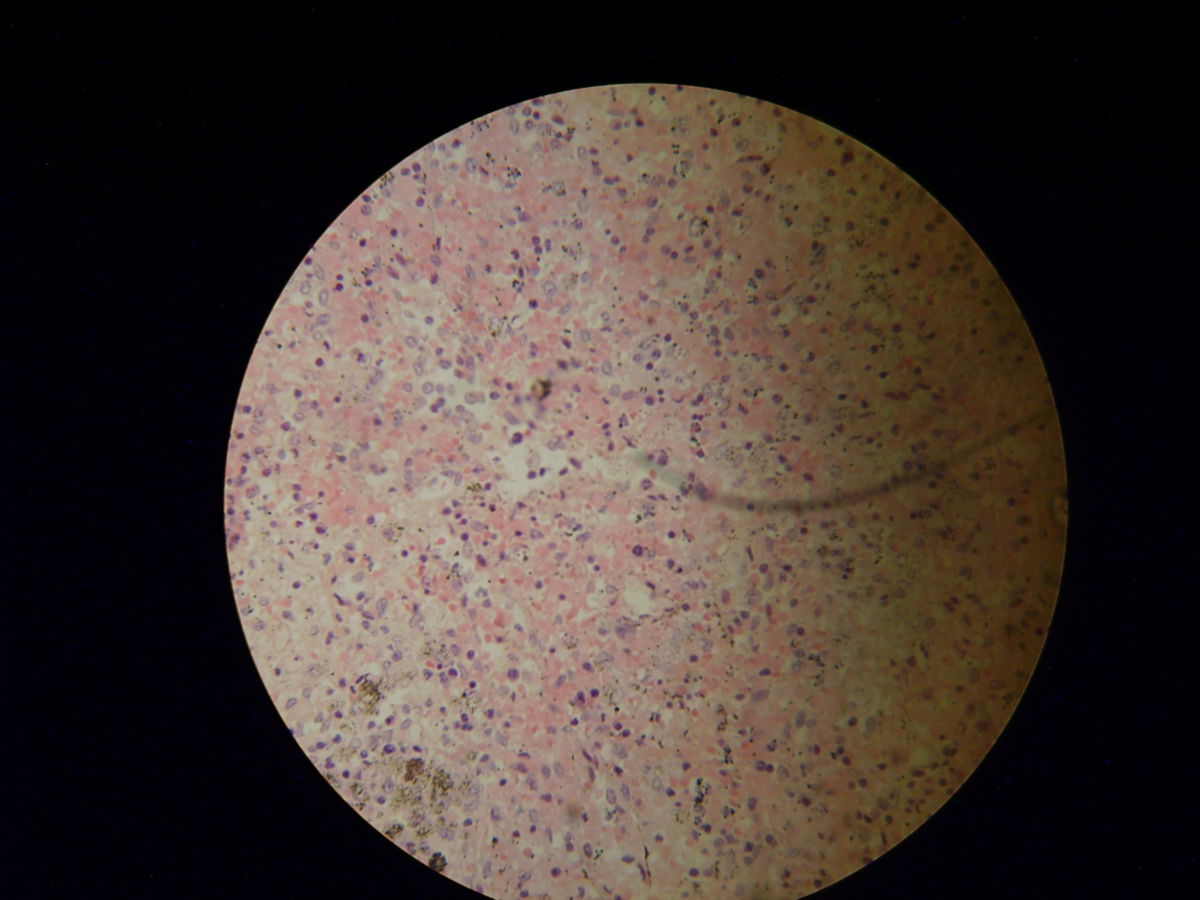
Histopathologie
Diagnose
Anamnese
Bei allen Rückkehrern aus den Tropen ist bei fieberhaften Erkrankungen Malaria die erste Verdachtsdiagnose. Wegweisend ist die Reiseanamnese und die Frage nach Einhaltung der Malariaprophylaxe (siehe unten). Einschränkende Angaben wie der Hinweis, in Großstädten oder Feriendomizilen komme in dem bereisten Land keine Malaria vor, sind unzuverlässig.
Mikroskopischer Nachweis
Eine sichere Diagnose bietet allein der mikroskopische Nachweis von Erregern im Blut (Goldstandard). Dabei dient der Dicke Tropfen zur allgemeinen Verifikation einer Malaria und im Anschluss erlaubt erst der dünne Blutausstrich die Diagnose der speziellen Form der Malaria durch die Identifikation des Erregers, die nur in fixierten und intakten Erythrozyten möglich ist.
- Plasmodium falciparum: Häufig findet sich bei Plasmodium falciparum ein Mehrfachbefall der Erythrozyten mit randständigen Ringformen (junge Trophozoiten). Typischerweise befinden sich keine älteren Throphozoiten im peripheren Blut, es sei denn der Patient macht derzeit eine schwere Infektion durch. Ein weiteres charakteristisches Merkmal für Plasmodium falciparum sind die bananenförmigen Mikro- und Makrogametozyten. Gelegentlich findet sich eine Maurer'sche Fleckung.
- Plasmodium vivax: Hier sind die Erythrozyten vergrößert und hypochrom, außerdem findet selten ein Mehrfachbefall mit Plasmodium vivax statt. Zusätzlich ist im Zytoplasma der Erythrozyten eine Schüffnersche Tüpfelung zu finden.
- Plasmodium ovale: Wenn Erythrozyten von Plasmodium ovale befallen sind, sind sie vergrößert und zusätzlich mehr oder weniger stark deformiert. Durch die Deformation sehen die Erythrozyten aus wie "Sternschnuppen". In der Regel liegt bei einer Infektion mit Plasmodium ovale kein Mehrfachbefall vor. Ein weiteres wichtiges Merkmal um Plasmodium ovale zu erkennen, ist die hohe Anzahl von Erythrozyten mit Schüffnerscher Tüpfelung im Zytoplasma.
- Plasmodium malariae: Beim Befall mit Plasmodium malariae blieben die Erythrozyten normozytär. Auch hier ist ein Mehrfachbefall von Erythrozyten unwahrscheinlich. Typisch ist, dass sich Schizonten zeigen, die 6-12 Merozoiten in sich haben. Diese Merozoiten lagern sich manchmal rosettenförmig aneinander, was der Form eines "Gänseblümchen" ähnelt.
Schnellteste
Wegen ihrer schnellen Verfügbarkeit sind auch Antigen-sensible, immunchromatografische Schnelltests weit verbreitet. Die Testung wird meist mit Blut vorgenommen, es ist aber seit 2015 auch ein Urintest (Urine Malaria Test, UMT) verfügbar. Dabei ist zu beachten, dass bei einem positiven Befund meist die unverzügliche Therapie mit entsprechenden Medikamenten (s.u.) angezeigt ist. Ein negatives Ergebnis jedoch verlangt weiterhin nach einer mikroskopischen Untersuchung eines Blutausstrichs, da die "Rapid Tests" in ihrer Sensitivität eingeschränkt sind und falsch negative Befunde liefern können.
Antikörpernachweis
Der Antikörpernachweis ist nicht für die Akutdiagnostik geeignet, da in den ersten zwei Wochen der Infektion die Antikörper i.d.R. negativ sind. Danach ist ein Titeranstieg zu erwarten. Zur Bestimmung der Antikörper wird 1 ml EDTA-Plasma oder Serum benötigt. Die Normwerte liegen für IgG-Titer ≤ 1:40 und für IgM-Titer ≤ 1:20. Hohe IgG-Titer und/oder nachweisbare IgM-Titer sind verdächtig auf eine frische Infektion. Im Gegensatz zum mikroskopischen Nachweis ist der Test auch in der Phase ohne Parasitämie positiv. Kreuzreaktionen zwischen den Antikörpern der verschiedenen Spezies sind üblich, daher ist eine Speziesdiagnose nur mikroskopisch oder per PCR möglich.
Hinweis
Bei negativem Befund und weiter bestehendem klinischen bzw. anamnestischen Verdacht, sollte die Blutentnahme eventuell mehrmals (während des Fieberanstiegs) wiederholt werden. Eine ungünstige Abnahmezeit, eine Antibiotikatherapie und/oder eine vorausgegangene Malariaprophylaxe können die Diagnose aufgrund der in solchen Fällen geringen Zahl von Plasmodien im Blut erschweren.
Um falsch negative Befunde zu vermeiden, sollte grundsätzlich eine Untersuchung auf Malariaantikörper angeschlossen werden. In seltenen Fällen kann auch ohne entsprechende Reiseanamnese eine Malaria auftreten (z.B. "Flughafen-Malaria"). Ein nicht auszuräumender klinischer bzw. anamnestischer Verdacht auf eine Malaria - insbesondere bei Verdacht auf komplizierten Verlauf - muss ggf. auch bei negativem Plasmodiennachweis und negativem Antikörpernachweis therapiert werden. Bei verzögerter Therapie hat die Malaria tropica eine hohe Letalität. Im Zweifel sollte immer Rücksprache mit einem Tropeninstitut gehalten werden.
Therapie
Sollte die Diagnose Malaria gestellt werden, so ist umgehend eine medikamentöse Behandlung erforderlich, die in der Regel stationär erfolgt. Bei der Malariatherapie unterscheidet man dabei zwei Behandlungsansätze:
- Radikale Heilung ("radical cure"): Vollständige Elimination der Erreger, incl. ruhender Plasmodien-Stadien (Hypnozoiten)
- Klinische Heilung ("clinical cure"): Symptombeseitigung ohne vollständige Elimination der Erreger
Zu den bei Malaria eingesetzten Medikamenten zählen u.a.:
- Artemisinin-Derivate
- Arylaminoalkohole
- 4-Aminochinoline
- 8-Aminochinoline
- Diaminopyrimidine
- Biguanide
- Antibiotika
- Sonstige
In vielen Malariagebieten haben sich Resistenzen gegen häufig eingesetzte Medikamente wie z.B. Chloroquin gebildet. Diese Chemotherapeutika bleiben dann wirkungslos. Bei den neueren Malaria-Medikamenten werden aus diesem Grund häufig zwei unterschiedliche Wirkstoffe miteinander kombiniert, z.B. Artemether-Lumefantrin oder Artesunat-Amodiaquin.
Prophylaxe
Zur Zeit (2024) gibt es noch keinen hundertprozentigen Schutz vor einer Malariaerkrankung.
Chemoprophylaxe
Bei einer Reise in ein malariagefährdetes Gebiet ist die Einnahme von Malaria-Medikamenten die Methode der Wahl. Die Auswahl des geeigneten Medikaments ist dabei abhängig von der vorherrschenden Art und der lokalen Resistenzsituation der Erreger. Das früher als Standardmedikament eingesetzte Chloroquin ist z.B. überall dort, wo heute Plasmodium falciparum dominiert, weitgehend wirkungslos. Das gleiche gilt in Gebieten mit Multiresistenz für Mefloquin. Alternativ kann die Kombination Proguanil/Atovaquon sowie off label Doxycyclin eingesetzt werden.
Je nach Art und Dauer der Reise kommt eine medikamentöse Chemoprophylaxe über die gesamte Länge des Aufenthalts und/oder die Mitnahme einer Stand-by-Medikation für Notfälle in Betracht.
Einzelheiten und Dauer der Einnahme können den Beipackzetteln und den Empfehlungen der tropenmedizinischen Institute entnommen werden.
Expositionsprophylaxe
Eine Verminderung der Infektionsrisikos kann durch Maßnahmen erreicht werden, die vor Mückenstichen schützen. Sie werden unter dem Begriff Expositionsprophylaxe zusammen gefasst. Dazu zählen in erster Linie Insektenschutzmttel (Repellents). Zusätzlich werden Moskitonetze empfohlen. In den Abend- und Nachtstunden kann das Tragen von heller Kleidung, die Arme und Beine bedeckt, das Risiko von Stichen deutlich verringern.
Immunisierung
In Europa sind derzeit (2021) noch keine Impfstoffe gegen Malaria zugelassen. Es gibt jedoch klinische Prüfungen mit Vakzinen, die auf DNA-Fragmenten oder rekombinanten Proteinen von Plasmodium falciparum basieren. Zum Teil werden diese Impfstoffe in Endemiegebieten bereits an Freiwilligen getestet.
RTS,S
In einer klinischen Studie mit dem Impfstoff RTS,S/AS02A, an der mehr als 2.000 Kinder im Alter zwischen 1 und 4 Jahren teilnahmen, konnte das Risiko von Fieberschüben und die Schwere der Erkrankung signifikant reduziert werden.[1] Eine weitere doppelblinde Studie aus dem Jahr 2007 mit 214 Kindern in Mosambik zeigte eine 65%ige Reduktion von Malaria-Infektionen nach Impfung mit der Vakzine RTS,S/AS02D.[2] Der Hersteller GlaxoSmithKline hat 2014 einen Antrag auf Zulassung des Impfstoffs RTS,S bei der EMA eingereicht. 2020 sprach die EMA eine Empfehlung zur Zulassung aus.
R21/Matrix-M
Ein weiterer Impfstoffkandidat ist R21/Matrix-M von Oxford University. Die Vakzine konnte in einer Phase-IIb-Studie 2021 eine 77%ige Wirksamkeit zeigen. Damit übertraf sie das von der WHO vorgegebene Ziel von 75%.
Weitere Ansätze
Eine weitere mögliche Prophylaxe-Variante ist die Impfung mit gentechnisch veränderten Viren, die das Plasmodium falciparum antigen upregulated in infective sporozoites 3 (PfUIS3) enthalten. Aufgrund von vielversprechenden Erfolgen in Tierversuchen, sehen die daran beteiligten Wissenschaftler diesen Faktor als potentiell interessant für Multiantigen-Impfungen.[3]
Als möglicher Verstärker einer Impfung wird die Gabe von rekombinantem PfSEA-1 diskutiert. PfSEA-1 ist ein Protein, das von Erythrozyten gebildet wird, die mit Schizonten infiziert sind. Es ermöglicht den Erregern das Verlassen der Erythrozyten. Durch Gabe von rekombinantem PfSEA-1 konnte im Tierexperiment die Parasitämie und die Spätmortalität bei einer Infektion mit Plasmodium falciparum deutlich reduziert werden. Bei Kindern, die mit rekombinantem PfSEA-1 immunisiert wurden, traten keine schweren Malariaverläufe mehr auf.[4]
Natürliche Immunität
Bewohner in Endemiegebieten erwerben im Verlauf mehrerer Jahre eine Teilimmunität, die ein abgeschwächtes Krankheitsbild bewirkt, nicht jedoch die Infektion verhindert. Angeborene Schutzfaktoren sind zum Beispiel:
- Genetisch bedingte Hämoglobinopathien. Die Hämoglobinopathien schützen durch verminderte Erythrozytenresistenz vor massiven Parasitämien und vermindern die Letalität:
- Fehlendes Duffy-Antigen (Schutz gegen P. vivax)
Vektorkontrolle
Seit den 50er Jahren wird versucht, die übertragenden Anopheles-Mücken in den Endemiegebieten mit DDT und anderen Insektiziden zu dezimieren. Der Erfolg dieser Maßnahmen wird ebenso kontrovers diskutiert, wie die potentielle Umweltbelastung durch die breitflächige Ausbringung dieser Substanzen. Andere Ansätze der Vektorkontrolle basieren auf Pilzen, mit denen die Mücken infiziert werden können. Dazu zählen u.a. Beauveria bassiana und Metarhizium anisopliae. Diese Erreger sind für den Menschen ungefährlich und können ggf. zu einer biologisch verträglicheren Kontrolle der Malaria-Überträger eingesetzt werden.
Meldepflicht
Nach §7 des Infektionsschutzgesetzes (IfSG) ist eine Malariaerkrankung meldepflichtig.
Quiz
Quellen
- ↑ Alonso PL, Sacarlal J et al.:Efficacy of the RTS,S/AS02A vaccine against Plasmodium falciparum infection and disease in young African children: randomised controlled trial. 2004; 364: 1411-1420
- ↑ Aponte JJ, Aide P et al.: Safety of the RTS,S/AS02D candidate malaria vaccine in infants living in a highly endemic area of Mozambique: a double blind randomised controlled phase I/IIb trial. Lancet. 2007 Nov 3;370(9598):1543-51. Epub 2007 Oct 18.
- ↑ Longley RJ, Halbroth BR, Salman AM, Ewer KJ, Hodgson SH, Janse CJ, Khan SM, Hill AV, Spencer AJ: Assessment of the Plasmodium falciparum Preerythrocytic Antigen UIS3 as a Potential Candidate for a Malaria Vaccine. Infect Immun. 2017 Feb 23;85(3). pii: e00641-16. doi: 10.1128/IAI.00641-16
- ↑ Dipak K. Raj et al.:Antibodies to PfSEA-1 block parasite egress from RBCs and protect against malaria infection Science 23 May 2014: Vol. 344 no. 6186 pp. 871-877 DOI: 10.1126
- ↑ “α +-Thalassemia and Protection from Malaria.” PLoS Medicine 2006
Websites
- Robert-Koch Institut
- Deutsche Gesellschaft für Tropenmedizin
- Fit for Travel
- Laborlexikon.de; abgerufen am 26.03.2021
- WHO: World malaria report 2022
Bildquelle
- Bildquelle für Flexikon-Quiz: © Andrea Piacquadio / Pexels