Schädel-Hirn-Trauma
Synonym: Schädel-Hirn-Verletzung
Englisch: traumatic brain injury, TBI
Definition
Unter einem Schädel-Hirn-Trauma, kurz SHT, versteht man Verletzungen des Schädels mit Beteiligung des Gehirns.
Ätiologie
Schädel-Hirn-Traumata entstehen durch Gewalteinwirkungen auf den Schädel und sind eine häufige Verletzung bei Stürzen und Unfällen. Bei Verletzungen der Kopfregion kann man zwei verschiedene Ursachen der Schädigung unterscheiden:
- Direkte Schädigung der Hirnstrukturen durch die Gewalteinwirkung. Wird dabei die Hirnhaut verletzt, spricht man von einem offenen Schädel-Hirn-Trauma.
- Indirekte Schädigung des Hirns als Folge von Gewalteinwirkungen. Damit sind Blutungen (subdural, epidural, intrazerebral) sowie Ödeme gemeint.
Eine direkte Schädel-Hirn-Verletzung bzw. offenes Schädel-Hirn-Trauma ist meist irreversibel und kann häufig auch nicht mehr durch notfallmedizinische Maßnahmen behoben werden. Eine indirekte Schädel-Hirn-Verletzung lässt sich oft in ihrem Ausmaß vermindern bzw. z.T. auch ganz verhindern, wenn entsprechende Therapiemaßnahmen eingeleitet werden.
Einteilung
Beim Schädel-Hirn-Trauma kann man unterscheiden:
- gedecktes SHT (engl. closed head injury, CBI): Dura intakt
- offenes SHT (engl. penetrating head injury, PBI): Perforation von Kopfhaut, Schädelknochen und Dura mater
Bei einem offenen SHT steigt die Infektionsgefahr für das Gehirn und seine umgebenden Strukturen.
Die Ausprägung eines Schädel-Hirn-Traumas wird nach der Glasgow Coma Scale (GCS) beurteilt. Anhand des erzielten Punktwertes lässt sich das SHT in verschiedene Schweregrade unterteilen.
Initialsyndrom
Bei einem Schädel-Hirn-Trauma kann es direkt nach der Verletzung zu einem sogenannten Initialsyndrom kommen. Charakteristika hierfür sind:
- Mydriasis, unbewegliche Bulbi
- schlaffe Paresen
- keine auslösbaren Reflexe
- Hypotonie
- Bradykardie und Arrhythmie
- unregelmäßige, schnappende Atmung
Das Initialsyndrom hält meist für nur wenige Sekunden bis Minuten an. Es erlaubt anhand seiner Ausprägung keine Rückschlüsse auf die Schwere des SHT.
SHT 1. Grades
Ein Schädel-Hirn-Trauma 1. Grades liegt bei einem GCS-Score von 13 bis 15 Punkten vor. Hier wird klinisch häufig das Synonym "Gehirnerschütterung" (Commotio cerebri) verwendet. Bei einem SHT 1. Grades ist keine dauerhafte Schädigung der Hirnstrukturen nachweisbar. Oft erfolgt die stationäre Aufnahme zur Abklärung von HWS- oder Gesichtsschädelfrakturen und zur Beobachtung wegen möglicher Entstehung einer intrakraniellen Blutung. Zu den Symptomen zählen:
- sofort einsetzende Bewusstlosigkeit, jedoch nicht länger als Sekunden bis Minuten anhaltend
- nach Erwachen Benommenheit und motorische Verlangsamung, (meist kurze) retrograde Amnesie, kongrade Amnesie, kurze anterograde Amnesie möglich
- häufige Begleitsymptome: Übelkeit, Erbrechen, Schwindel, Kopfschmerzen, Sehstörungen
SHT 2. Grades
Ein Schädel-Hirn-Trauma 2. Grades liegt bei einem GCS-Score von 9 bis 12 Punkten vor. Man spricht auch von "Gehirnprellung" (Contusio cerebri). Es besteht eine offene oder gedeckte Schädigung der Hirnsubstanz, die häufig durch Beschleunigungs- oder Verzögerungseffekte entstanden ist. Aufgrund der Massenträgheit kann auch auf der Gegenseite der Gewalteinwirkung eine Schädigung eintreten (Contre-Coup-Verletzung). Die Symptome entsprechen der SHT 1. Grades. Allerdings dauert die primäre Bewusstlosigkeit länger als 15 Minuten an.
SHT 3.Grades
Ein Schädel-Hirn-Trauma 3. Grades liegt bei einem GCS-Score von 3 bis 8 Punkten vor. Dieser Zustand wird auch als "Gehirnquetschung" (Compressio cerebri) bezeichnet. Das SHT 3. Grades wird durch intrakranielle Drucksteigerungen (Hirnödem oder Hirnblutung) oder direkte Verletzungen hervorgerufen. Die Symptome entsprechen denen der SHT 1. und 2. Grades, allerdings hält die primäre Bewusstlosigkeit Tage oder Wochen an.
Pathologie
Primäre Hirnschädigung
Mögliche Hirnschädigungen in der Akutsituation sind:
- Extraaxiale Blutungen
- traumatische Subarachnoidalblutung (tSAB)
- Subduralhämatom (SDH)
- Epiduralhämatom (EDH)
- Intraaxiale Verletzungen
Sekundäre Hirnschädigung
Zu den sekundären Hirnschädigungen zählen:
- posttraumatische Hirnschwellung
- posttraumatischer Hirninfarkt
- stumpfe zerebrovaskuläre Verletzung (BCVI)
- hypoxischer Hirnschaden
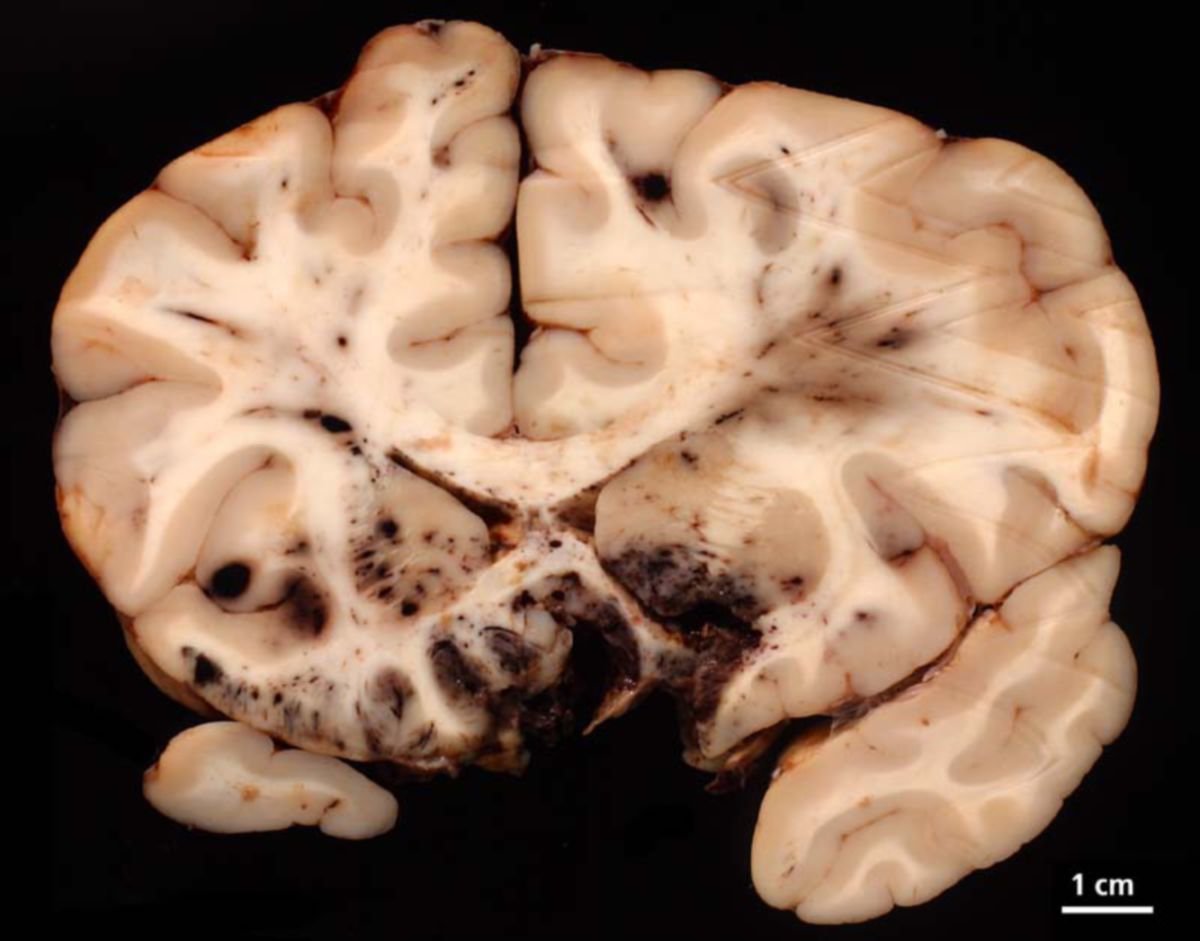
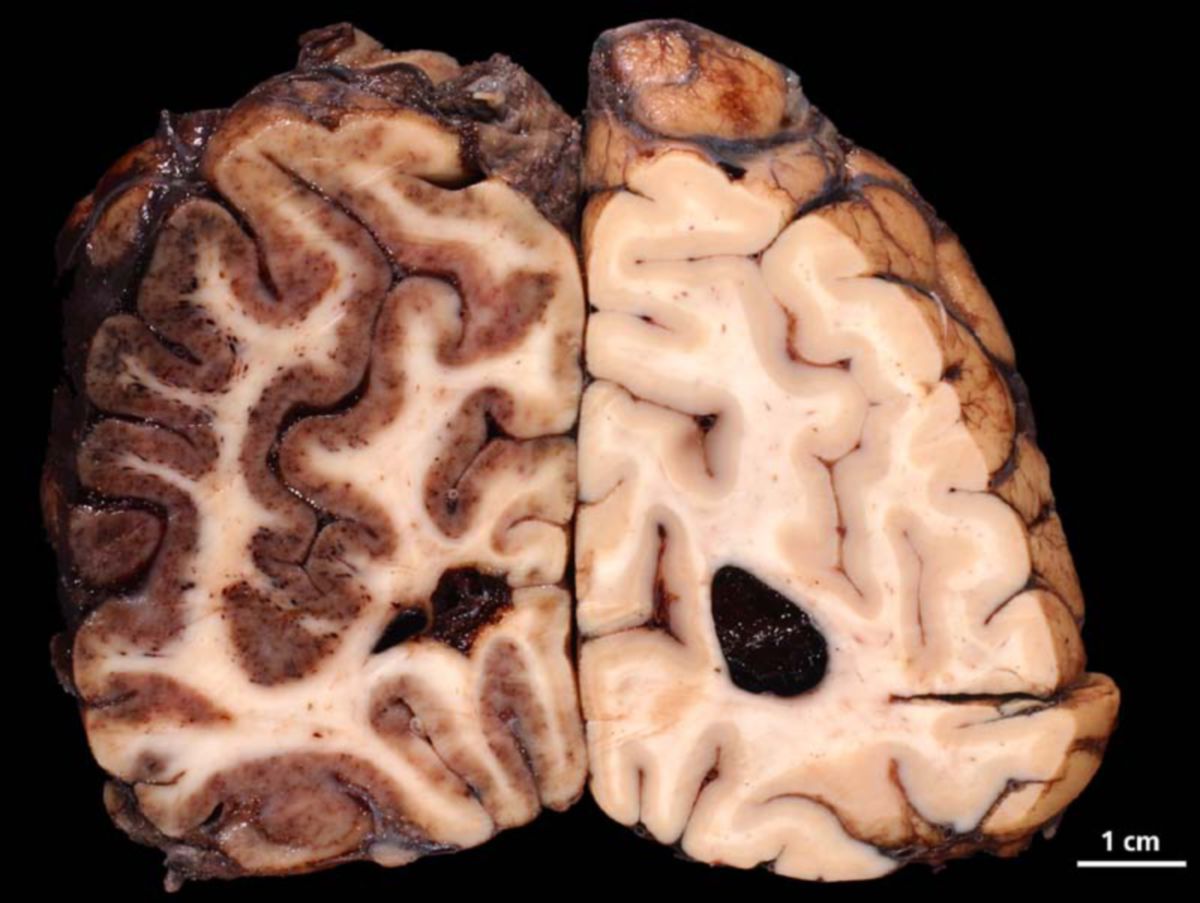
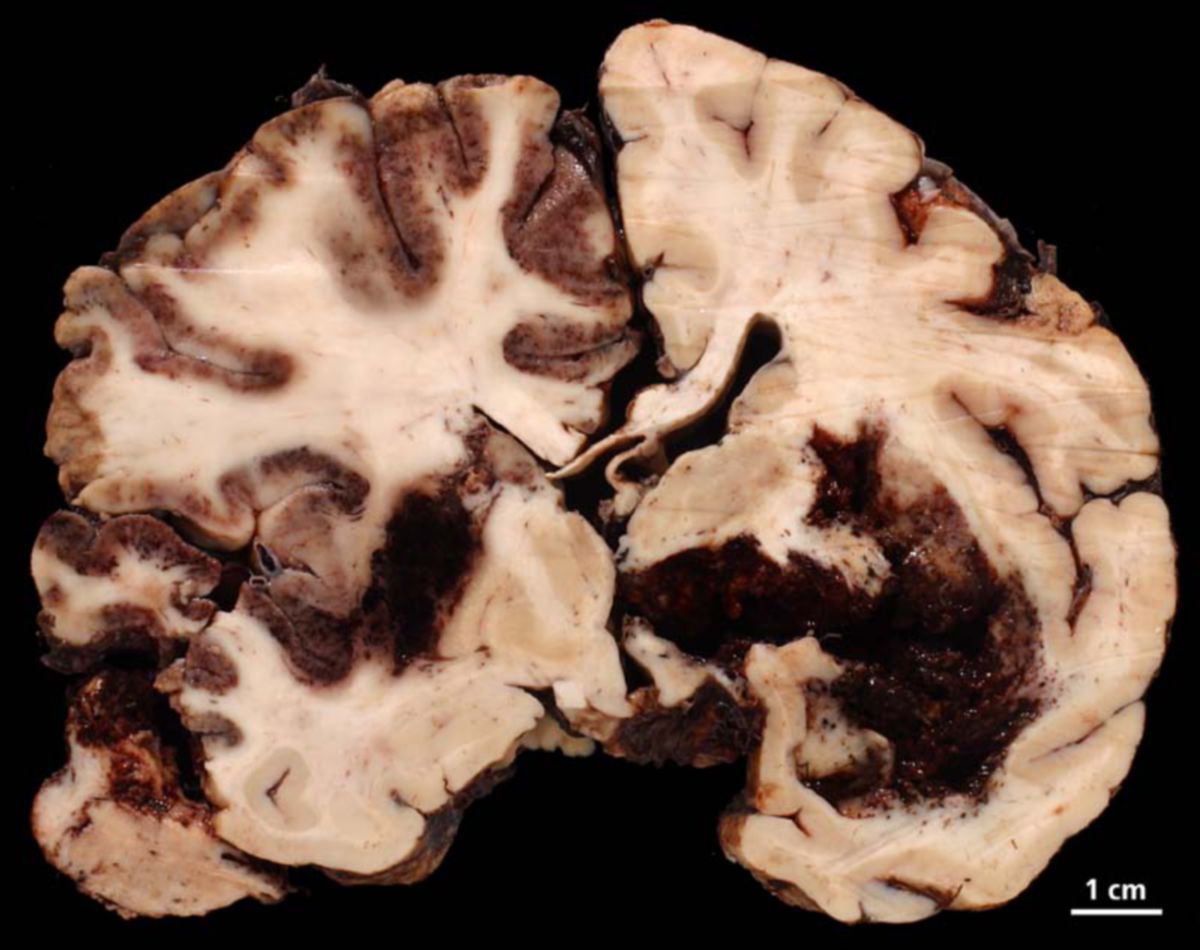
- Big Black Brain
Bei schweren raumfordernden Effekten kann es zu einer Mittellinienverlagerung oder einer zerebralen Einklemmung kommen. Letzteres geht mit schwersten neurologischen Symptomen einher. Ein drohendes Einklemmungsyndrom macht sich u.a. durch Beuge- und Strecksynergismen bemerkbar.
Langzeitfolgen
Zu den möglichen Langzeitfolgen eines SHT zählen:
- chronisches SDH bzw. subdurales Hygrom
- Gliose bzw. posttraumatische Enzephalomalazie
- posttraumatische Demyelinisierung
- Chronisch traumatische Enzephalopathie (CTE)
- Second-Impact-Syndrom (SIS)
- Posttraumatische Störungen der Hypophyse: Diabetes insipidus, Syndrom der inadäquaten ADH-Sekretion (SIADH) durch Blutungen, Infarkte oder Verletzung des Hypophysenstiels
- Hydrozephalus
Bildgebung
Bei einem Schädel-Hirn-Trauma wird die Indikation zur Bildgebung häufig großzügig gestellt. Hilfreich zur Einschätzung, ob eine kraniale Computertomographie einschließlich der Darstellung der oberen Halswirbelsäule notwendig ist, sind die New-Orleans-Kriterien (NOC) und die Canadian Head CT Rule (CHCR). Eine Bildgebung ist i.d.R. indiziert bei Patienten mit
- GCS < 13
- Alter > 60 Jahre
- Kopfschmerzen, Erbrechen, posttraumatischem epileptischem Anfall
- Bewusstlosigkeit
- anterograder Amnesie
- Drogen-/Alkoholintoxikation
- Traumazeichen oberhalb der Clavicula
- klinischen Hinweisen auf eine intrakranielle Verletzung (z.B. Liquorrhö, neurologisches Defizit)
- Gerinnungsstörung bzw. Einnahme von Antikoagulantien
- gefährlichem Verletzungsmechanismus (z.B. Fußgänger, der von einem Auto angefahren wird).
Bei Kindern muss der Einsatz einer CT aufgrund der Strahlenbelastung kritisch überprüft werden.
Mögliche Befunde in der Bildgebung sind:
- Schädelfraktur (Impressions-, Berstungs-, Biegungsfraktur)
- Lufteinschlüsse bei offenem SHT (Pneumozephalus)
- Kontusionsherde: unterschiedlich starke hämorrhagische Komponente (hyperdens), umgebendes Ödem (hypodens), meist frontobasal oder temporopolar lokalisiert
- Diffuser Axonschaden: Scherverletzungen, v.a. im Bereich des Balkens, der Basalganglien oder im Hirnstamm. Das cCT ist meist unauffällig, ggf. punktförmige Einblutungen und zusätzlich Hirnödem. MRT mit FLAIR- oder SWI-Sequenz ist deutlich sensitiver.
- Galea- bzw. Kopfschwartenhämatom
- Epiduralhämatom: hyperdense bikonvexe Raumforderung, meist parietal/temporal und durch Anheftung der Dura an den Suturen begrenzt. Häufig Mittellinienverlagerung.
- Subduralhämatom: akut meist hyperdense, konkave Raumforderung ohne Begrenzung durch die Suturen. Im chronischen Stadium meist isodens.
- Subarachnoidalblutung
- Hirnödem
- obere oder untere Einklemmung
siehe Hauptartikel: Schädel-Hirn-Trauma (Radiologie)
Therapie
Präklinische Sofortmaßnahmen
Ziel der präklinischen Maßnahmen ist die Verhinderung von sekundären Hirnschäden. Die neuroprotektiven Maßnahmen dienen der Vermeidung eines Hirndruckanstiegs.
Der Patient wird bei entsprechender Indikation vollimmobilisiert. Das SHT gilt als relative Kontraindikation für Zervikalstützen, da durch sie der intrakranielle Druck (ICP) erhöht werden kann. Eine alternative Immobilisierungsmethode ist die Fixierung des Patienten in einer Vakuummatratze oder die Verwendung von Headblocks beim Spineboard.
Der Patient sollte bereits präklinisch (sofern kein Schock vorliegt) in 30° Oberkörperhochlage gelagert werden, um den ICP zu senken. Ist der Patient vollimmobilisiert (z.B. mit Spineboard und Headblocks), muss das Spineboard um 30° nach unten gekippt werden, um den Kopf zum höchsten Punkt des Körpers zu machen, ohne die Immobilisation aufzuheben. Ziel ist ein zerebraler Perfusionsdruck (CPP) von weniger als 70 mmHg und ein mittlerer arterieller Blutdruck (MAP) von < 90 mmHg. Ist der systolische Blutdruck < 100 mmHg, wird der Patient zur Verbesserung der Hirnperfusion flach gelagert. Bei Bewusstlosigkeit ist eine stabile Seitenlage bzw. eine Narkose und Intubation notwendig.
Kommt es im Rahmen des Transports zu einem Einklemmungssyndrom, ist dies die einzige Indikation im Rahmen des SHT für eine milde Hyperventilation, um den ICP durch Abatmung von CO2 zu senken. Die Hyperventilation darf nicht zu aggressiv durchgeführt werden, da sie durch Vasokonstriktion zwar den ICP senkt, gleichzeitig aber die akute Ischämie des Hirngewebes intensiviert.
Die Intubationsindikation ist großzügig zu stellen (Schmerz- und Stressabschirmung, Immobilisation unter Aspirationsschutz). Während der Intubation sollen Hirndruckspitzen durch Husten oder Pressen vermieden werden. Ebenso ist eine suffiziente kontinuierliche Narkosetiefe während des Transports anzustreben.
Bei einer Liquorrhoe aus Ohr oder Nase sollte eine sterile Abdeckung der Austrittsstellen erfolgen, da eine erhöhte Infektionsgefahr besteht.
Die Akutgabe von Glukokortikoiden wird nicht mehr empfohlen. Grund ist die erhöhte Stoffwechselleistung des Körpers und der damit verbundene Sauerstoffverbrauch an der "falschen" Stelle.
Ursächlich kann das Schädelhirntrauma nur im Krankenhaus therapiert werden. Daher sollte der Patient zügig in eine geeignete Klinik transportiert werden. In manchen Fällen ist ein luftgebundener Transport indiziert.
Klinische Behandlung
Die stationäre Weiterbehandlung erfolgt in einer neurochirurgischen oder neurologischen Intensivstation unter kontinuierlicher Überwachung von Herzfrequenz, Blutdruck, Atmung, Temperatur und Hirndruck mittels einer Hirndrucksonde. Außerdem ist die Einstellung von Elektrolyten (insbesondere Natrium), Glucose und Temperatur wichtig, um die Zunahme eines Hirnödems zu verhindern. Mittels einer externen Ventrikeldrainage kann bei erhöhtem Hirndruck eine Druckentlastung erfolgen. Bei massivem Hirndruck kann eine Kraniotomie erforderlich sein.
Quiz
Bildquelle
- Bildquelle für Flexikon-Quiz: © Alina Grubnyak/ unplash