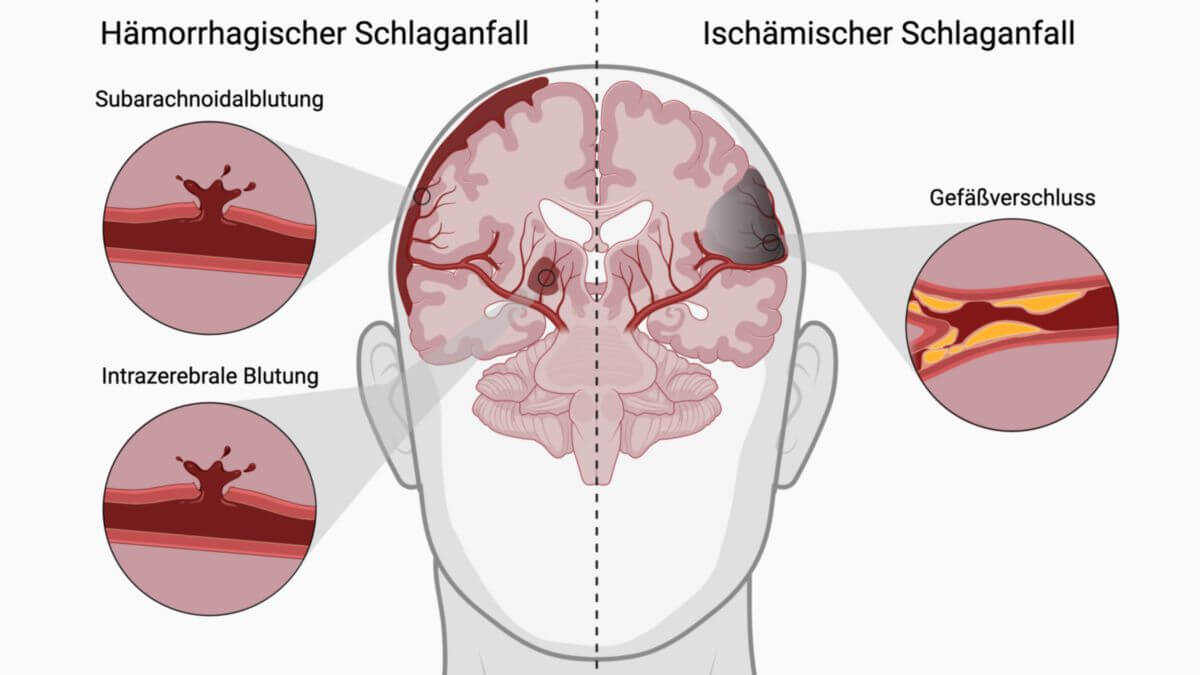
Intrazerebrale Blutung
Synonyme: Gehirnblutung, Hirnblutung, Enzephalorrhagie
Englisch: intracerebral hemorrhage
Definition
Intrazerebrale Blutungen, kurz ICB oder ICH, sind Blutungen in die Hirnsubstanz oder Liquorräume. Sie bilden eine Teilmenge der intrakraniellen Blutungen. Wenn kein auslösendes Schädel-Hirn-Trauma (SHT) vorliegt, spricht man von einer spontanen intrazerebralen Blutung (sICH).
Epidemiologie
Intrazerebrale Blutungen sind für 15 % der Schlaganfälle verantwortlich. Weiterhin handelt es sich bei einem Großteil der intrazerebralen Blutungen um hypertensive Massenblutungen als Folge einer lange bestehenden arteriellen Hypertonie.
Einteilung
...nach Ätiologie
In der Literatur finden sich unterschiedliche Einteilungen intrazerebraler Blutungen. Aus klinischer Sicht werden meist traumatische und nicht-traumatische bzw. spontane ICBs unterschieden. Daneben kursiert die Einteilung in "primäre" und "sekundäre" intrazerebrale Blutungen, wobei die Einordnung der hypertensiven ICB als "primäre" ICB nicht immer nachvollziehbar ist.
Traumatische ICB
Intrazerebrale Blutungen können im Rahmen eines Schädel-Hirn-Traumas auftreten. In diesem Fall spricht man von einer traumatischen ICB oder einer kortikalen hämorrhagischen Kontusion.
Nicht-traumatische ICB
Die häufigste Form der nicht-traumatischen intrazerebralen Blutung ist die hypertensive ICB. Weitere mögliche Ursachen sind unter anderem:
- zerebrale Amyloidangiopathie (20 %)
- hämorrhagische Diathese
- iatrogen (Antikoagulation, Thrombozytenaggregationshemmung) (15 %)
- hämatologische Erkrankung
- andere Gerinnungsstörungen (5 %)
- Gefäßfehlbildungen (5 %)
- Hirnmetastasen oder Hirntumoren
- sekundäre Einblutungen nach ischämischem Insult
- Intoxikation (v.a. Kokain, Amphetamin)
- Hirnvenen-/Sinusthrombose
- Vaskulitis
- reversibles zerebrales Vasokonstriktionssyndrom (RCVS)
In ca. 20 % der Fälle findet sich keine Ursache. Dann spricht man von einer kryptogenen oder idiopathischen ICB.
siehe Hauptartikel: Spontane intrazerebrale Blutung
...nach Lokalisation
- Supratentoriell:
- Lobäre Blutung (parietal, temporal, frontal, okzipital)
- Stammganglienblutung (betroffene Areale: Putamen, Nucleus caudatus, Thalamus)
- Infratentoriell:
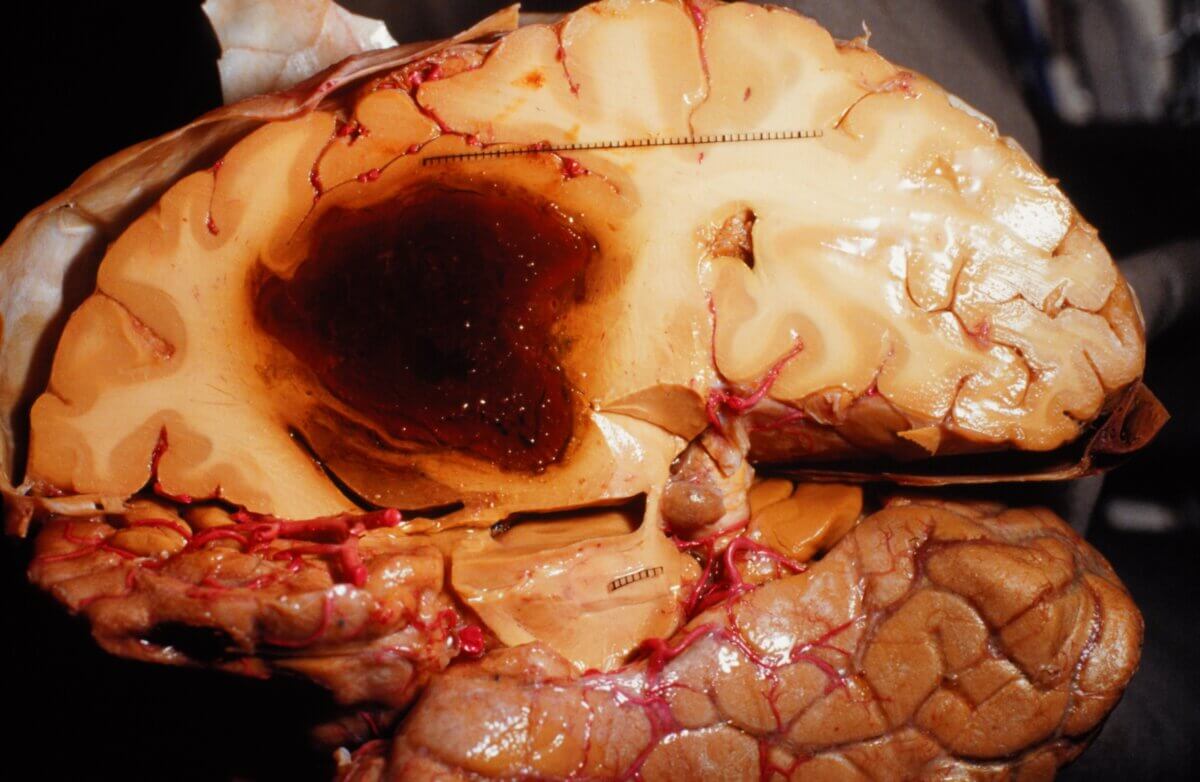
Aus der Lokalisation einer Blutung kann häufig eine ätiologische Zuordnung gefolgert werden. Hypertensive Massenblutungen sind eher in der Tiefe des Gehirns, nahe den Basalganglien lokalisiert. Andere Formen der Hirnblutung, das intrazerebrale Hämatom oder auch Einblutungen von Metastasen finden sich meistens oberflächlicher, häufig am oder dicht unter dem Cortex.
Klinik
Anhand der Symptomatik lässt sich die ICB nicht vom ischämischen Schlaganfall unterscheiden.
Bei größeren Blutungen mit Erhöhung des intrakraniellen Drucks kommt es zu Kopfschmerzen, Übelkeit, Erbrechen und Vigilanzminderung (Hirndruckzeichen). Auch Störungen des vegetativen Systems mit Herzrhythmusstörungen, Hypertonie, Hyperventilation und Fieber sind möglich.
Fokale Symptome treten ensprechend der Blutungslokalisation auf:
- Supratentorielle Blutung:
- Infratentorielle Blutung mit Hirnstammbeteiligung:
- plötzliche Bewusstseinseintrübung
- pathologische Pupillomotorik
- ausgefallene Kornealreflexe
- Dysarthrie
- Tetraparese, ggf. mit Beuge- und Strecksynergismen
- Zerebelläre Blutung:
- ipsilaterale Ataxie mit Fallneigung
- hypermetrische Sakkaden
- Blickrichtungsnystagmus
- Übelkeit, Erbrechen
Im Gegensatz zum ischämischen Schlaganfall kann eine Zuordnung zu den betroffenen zerebralen Gefäßen anhand der fokalen Symptome nicht erfolgen, da die Ausdehnung der Blutung variieren kann. Zudem lässt die klinische Untersuchung keinen Rückschluss auf die Ätiologie zu.
Diagnostik
Akutdiagnostik
Bildgebung
Die eindeutige Differenzierung zwischen einer intrazerebralen Blutung und einem ischämischen Schlaganfall ist obligat und kann nur mittels neuroradiologischer Bildgebung erfolgen.
In der Akutsituation gibt die native kraniale Computertomographie (cCT) rasch Aufschluss über das Ausmaß und die Lokalisation der Blutung. Im Gegensatz zum Hirninfarkt zeigt sich eine hyperdense Raumforderung. Auch können sich bereits Hinweise auf mikroangiopathische Veränderungen, Gefäßanomalien, Aneurysmen oder neoplastische Raumforderungen sowie Anzeichen für Komplikationen (z.B. Einklemmungssyndrom, Ventrikeleinblutung, Liquorzirkulationsstörung) ergeben.
Alternativ kann eine zerebrale MRT erfolgen, die jedoch mehr Zeit in Anspruch nimmt.
Je nach vermuteter Ätiologie wird eine CT-Angiographie, MR-Angiographie oder eine digitale Subtraktionsangiographie angeschlossen, um die Hirngefäße darzustellen.
siehe auch: Schlaganfalldiagnostik
CT-Fallbeispiel
DICOM-Modelle können auf Mobilgeräten leider nicht angezeigt werden.
Labordiagnostik
Bei einer Hirnblutung sollte im Rahmen der notfallmäßigen Labordiagnostik immer ein Gerinnungsstatus erhoben werden.
Therapie
Die Behandlung erfolgt am besten auf einer spezialisierten Schlaganfallstation (Stroke Unit). Die Basismaßnahmen zur Stabilisierung der Vitalfunktionen entsprechen denen der Schlaganfalltherapie. Die Normalisierung der Körpertemperatur und des Blutzuckers haben einen positiven Einfluss auf die Prognose. Eine sich an der Ätiologie orientierende kausale Behandlung sollte – wenn möglich – angestrebt werden.
Antihypertensive Therapie
Um das Risiko einer Nachblutung zu mindern, ist eine initiale Blutdrucksenkung innerhalb der ersten zwei Stunden mit dem Ziel eines systolischen Drucks zwischen 110 und 140 mmHg empfohlen. Der systolische Blutdruck sollte jedoch nicht um mehr als 90 mmHg gesenkt werden.
Hämostatische Therapie
Eine antifibrinolytische Therapie mit Tranexamsäure innerhalb der ersten acht Stunden nach Blutungsbeginn kann erwogen werden. Die Gabe von rekombinantem Faktor VIIa sollte nur innerhalb von Studien erfolgen. Da antikoagulierte Patienten ein erhöhtes Risiko für Nachblutungen aufweisen, ist hier ein besonders engmaschiges Monitoring der Gerinnung und in der Akutsituation ggf. eine Antagonisierung notwendig:
- Cumarin-Therapie und INR > 1,2
- Antikoagulation sofort beenden
- intravenöse Vitamin-K-Substitution
- Normalisierung des INR mittels Prothrombinkomplex-Konzentrat (PPSB)
- NOAK-Therapie: eine Antagonisierung kann erwogen werden:
- Dabigatran → Idarucizumab
- Rivaroxaban und Apixaban → Andexanet alfa
- Edoxaban → PPSB
Eine standardmäßige Anwendung von Thrombozytenkonzentraten bei Patienten mit spontaner ICB unter Thrombozytenaggregationshemmern wird von den Fachgesellschaften aktuell (2026) nicht empfohlen.
Antikonvulsive Therapie
Im Falle eines epileptischen Anfalls im Rahmen der ICB sollte eine antikonvulsive Medikation zur Prophylaxe eines weiteren Anfalls für vier Wochen durchgeführt werden. Eine primäre medikamentöse Krampfprophylaxe für alle ICB-Patienten ist aktuell jedoch nicht empfohlen.
Neurochirurgische Therapie
Bei Blutungsmengen über 30 ml kann eine minimalinvasive Behandlung mittels bildgesteuerter Katheteranlage und Hämatomabsaugung indiziert sein. Unter Umständen (z.B. bei Kleinhirnblutungen) muss ein Hämatom operativ entfernt werden. Bei großen Blutungen und steigendem intrakraniellen Druck wird zur Entlastung ggf. eine Hemikraniektomie ("temporäre Entdeckelung") durchgeführt.
Zur Behandlung eines Hydrozephalus, der durch das Einbrechen der Blutung in das Ventrikelsystem entstehen kann, wird häufig eine externe Ventrikeldrainage angelegt. Dadurch wird Blut abgeleitet und einer Erhöhung des Hirndrucks entgegengewirkt. Um die Drainierung zu beschleunigen, kann eine unterstützende intraventrikuläre Gabe von thrombolytisch wirksamen Substanzen (z.B. Alteplase) erfolgen.
Quiz
Leitlinie
- S2k Leitlinie: Behandlung von spontanen intrazerebralen Blutungen Stand April 2021
Literatur
- Berlit et al. Klinische Neurologie (Intrazerebrale Blutung). 3. Auflage, 2012
Bildquellen
- Bildquelle für Flexikon-Quiz: © Alina Grubnyak/ unplash
- Bildquelle DICOM-Viewer (ICB): Datensatz freundlicherweise zur Verfügung gestellt durch die Klinik für diagnostische und interventionelle Radiologie, St. Vinzenz Hospital Köln