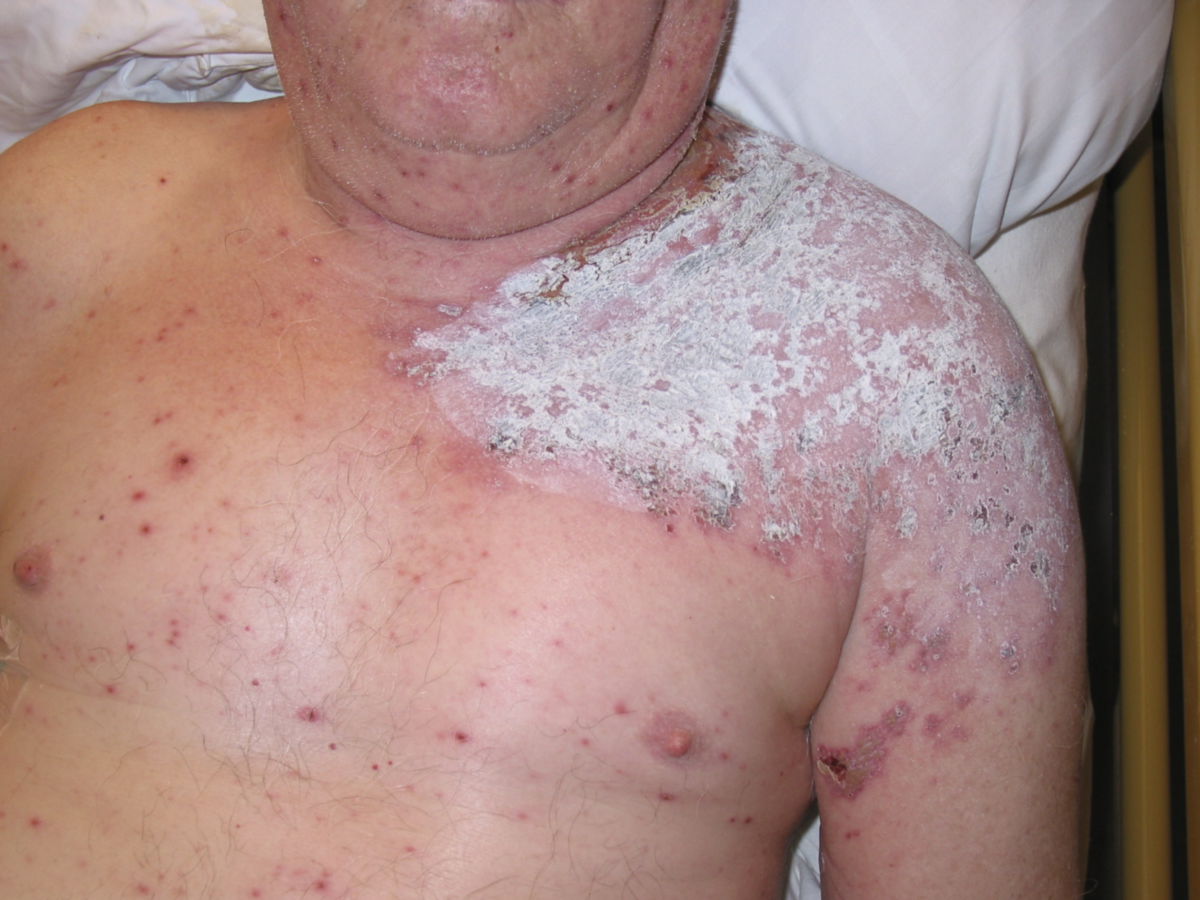
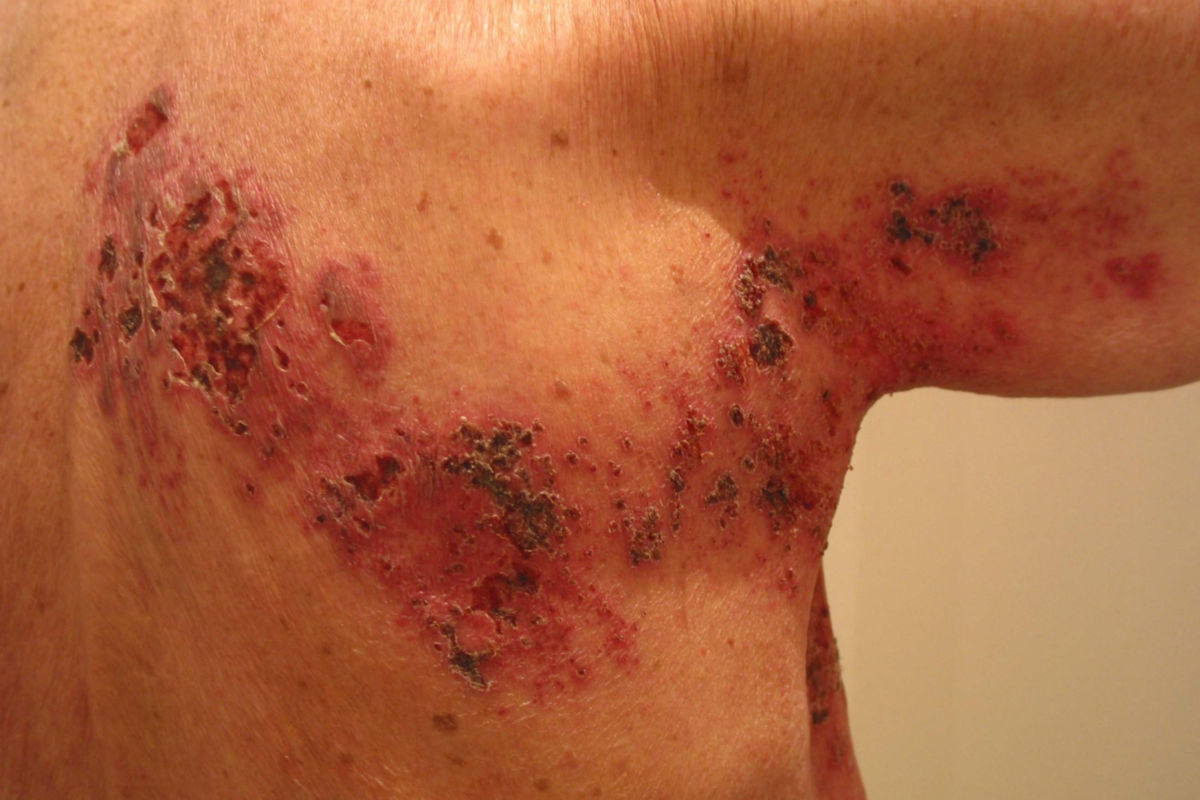
Herpes zoster
Synonyme: Gürtelrose, Zoster, Zona, Zona ignea
Englisch: herpes zoster, shingles
Definition
Der Herpes zoster, deutsch Gürtelrose, ist die Zweitmanifestation einer Infektion mit Varizella-Zoster-Viren (VZV), die nach erfolgter Erstinfektion (Windpocken) in den Neuronen und Gliazellen der Spinalganglien lebenslang persistieren.
- ICD10-Code: B02.-
Epidemiologie
Die Erkrankung ist weltweit verbreitet und tritt meist sporadisch auf. Die Inzidenz beträgt etwa 400/100 000, die Prävalenz 80/100 000 Einwohner. Die jährliche Inzidenz bei Kindern unter 5 Jahren beträgt ca. 0,2/1.000 und 0,6/1.000 für die Altersgruppe zwischen 15 und 19 Jahren. Der Erkrankungsgipfel liegt etwa zwischen dem 50. und 70. Lebensjahr, ohne Geschlechtsunterschied. Die Infektion führt in der Regel zu einer lebenslangen Immunität. Ein erneuter Ausbruch ist jedoch möglich.[1]
In den letzten Jahren ist beim Herpes zoster ein Trend zu einem jüngerem Erkrankungsalter zu beobachten. Die Gründe dafür sind bisher (2026) noch nicht abschließend geklärt.[2] Diskutiert werden Effekte der Varizellen-Impfung, Veränderungen im Immunstatus der Bevölkerung, Rauchen und andere Umweltfaktoren.
Ätiologie
Der Herpes zoster wird durch eine endogene Reaktivierung neurotroper Varizella-Zoster-Viren bei bestehender oder neu aufgetretener Immundefizienz (beispielsweise bei Tumorleiden, AIDS, immunmodulierende Therapie) ausgelöst. Die Erstinfektion durch Varizella-Zoster-Viren führt zu Windpocken (Varizellen). Nichtimmunisierte Kinder oder Erwachsene können sich beim Kontakt mit Zoster-Erkrankten durch Tröpfcheninfektion mit Varizellen infizieren. Die Exposition von Varizellen begünstigt auf der anderen Seite die Entwicklung eines Zosters.
Pathophysiologie
Die Erkrankung bricht dadurch aus, dass Viruspartikel in den Ganglien aus dem lysogenen Zyklus in ihren lytischen Zyklus übergehen. Im Gegensatz zum Herpes-simplex-Virus (HSV) ist über die Latenz des VZV noch wenig bekannt. Auch in der Ruheperiode werden in geringem Umfang Virus-spezifische Proteine (u.a. ORF-Protein 4, 21, 29, 62 und 63) von der Zelle produziert, sodass keine "echte" Latenz vorliegt. Welche zellulären bzw. immunologischen Faktoren das Virus reaktivieren, ist Gegenstand der Grundlagenforschung. Bislang (2026) konnte das Virus noch nie aus latent infizierten menschlichen Nervenzellen angezüchtet werden.
Symptome
Die Erkrankung beginnt mit einem Prodromalstadium, das etwa 3 bis 5 Tage dauert. Die Symptome in dieser Periode sind meist unspezifisch. Die Patienten klagen zum Beispiel über Abgeschlagenheit, Müdigkeit, Kopf- und Gliederschmerzen sowie leichtes Fieber, seltener über Nackensteifigkeit.
Nach einiger Zeit treten dumpfe, ziehende, manchmal heftige Schmerzen im Versorgungsgebiet des betroffenen Ganglions auf. Meist sind Dermatome von Th3 bis L3 betroffen. Sie können von Parästhesien wie Kribbeln und Ameisenlaufen begleitet sein. In den betroffenen Arealen lässt sich dann meist auch eine Sensibilitätsminderung feststellen. Die Symptome werden zu diesem Zeitpunkt meist falsch eingeordnet und zum Beispiel als Bandscheibenvorfall oder Cholezystitis fehlgedeutet.
Im Anschluss entwickeln sich dann die typischen Hauteffloreszenzen, die das klinische Bild vervollständigen:
- Stecknadel- bis reiskorngrosse, wasserklare Bläschen auf erythematösem Grund.
- Die Effloreszenzen sind in Gruppen und segmental angeordnet.
In der Folge kommt es zu einer Konfluenz und Eintrübung der Bläschen, die schließlich aufbrechen. Nach etwa 7 bis 12 Tagen trocknen die Bläschen unter Bildung gelb-brauner Krusten ab. Der gesamte Krankheitsverlauf dauert in der Regel 2 bis 4 Wochen. Bei nekrotischen Verläufen (Zoster gangraenosus) oder Sekundärinfektionen verbleiben nach der Abheilung Narben und Pigmentstörungen.
Darüber hinaus existieren auch asymptomatische Verläufe der Erkrankung.
Lokalisation
Die Hauterscheinungen sind meist halbseitig und auf ein bis drei benachbarte Dermatome begrenzt (Zoster segmentalis). Grundsätzlich können die Hauterscheinungen in allen Dermatomen auftreten. Am häufigsten (50 bis 60 % der Fälle) sind die Thorakalsegmente betroffen ("Gürtelrose"). Weitere bevorzugte Lokalisationen sind die Versorgungsgebiete des Nervus trigeminus sowie die unteren Zervikalsegmente. Für den Befall einiger Areale sind eigene Krankheitsbezeichnungen gängig:
- Zoster ophthalmicus: Befall Auges, betroffen ist der 1. Trigeminusast (Nervus ophthalmicus)
- Zoster oticus: Befall des äußeren Gehörgangs und/oder der Ohrmuschel, ggf. unter Mitbeteiligung des Nervus cochlearis (Hörstörungen) und Nervus vestibularis (Gleichgewichtsstörungen)
- Zoster genitalis: Befall der Genitalregion[3], der sich bis auf die Oberschenkel erstrecken kann. Komplizierend kann eine Dysurie hinzutreten.
Bei sehr schwerer Immundefizienz kann ein Zoster das gesamte Nervensystem einbeziehen. Man spricht dann von einem Zoster generalisatus, bei zusätzlicher Virämie von einem Zoster disseminatus.
Komplikationen
- Superinfektion bei Zoster gangraenosus
- Fazialisparese und kaudale Hirnnervensymptomatik bei Zoster oticus (Ramsay-Hunt-Neuralgie)
- Beteiligung von Cornea, Iris und Nervus opticus mit anschliessender Visusminderung bei Zoster ophthalmicus (siehe Hutchinson-Zeichen)
- Zostermeningitis
- Zostermyelitis
- Vaskulitis
- Postzosterische Neuralgien
Nach einem Herpes zoster können am Manifestationsort nach Tagen, Wochen oder Monaten isotope Reaktionen auftreten.
Diagnose
Klinik
Das klinische Bild aus typischen Effloreszenzen, in Verbindung mit Parästhesien und Schmerzen, führt zur Diagnose.
Labor
Bei zentraler Beteiligung ist die Lumbalpunktion zur Liquordiagnostik indiziert.
Serologie und Erregernachweis
Aufgrund der hohen Durchseuchung mit Varizella-Zoster-Viren ist die Serologie wenig aussagekräftig. Der Erregernachweis per PCR und Virusisolation ist möglich, aber kein Routineverfahren.
Differentialdiagnose
- Vor dem Auftreten der Effloreszenzen: andere Neuralgien, Radikuläre Syndrome
- Ekzema herpeticatum
Kontagiosität
Während der frühen exanthematischen Phase können Personen, die über keine VZV-Antikörper verfügen, durch Kontakt mit den Erkrankten infiziert werden. Infektiös ist der Inhalt der Vesikel, der eine hohe Viruskonzentration aufweist, und durch Schmierinfektion übertragen wird. Die Infizierten erkranken dann an Windpocken - der Herpes zoster selbst kann nicht weitergegeben werden.
Therapie
In erster Linie sollen bei der Zosterbehandlung die Schmerzen des Patienten soweit wie möglich gelindert werden. Des Weiteren ist es wichtig systemisch zu behandeln, damit die Ausdehnung und Dauer der Hautveränderungen begrenzt wird und eine postzosterische Neuralgie und andere akute sowie chronische Komplikationen (z.B. Meningitis) verhindert oder abgemildert werden.
Symptomatische Therapie
Lokal wird abhängig vom Stadium des Exanthems entweder austrocknend und antiseptisch z.B. mit feuchten Umschlägen (Bläschenstadium), mit Lotio alba, Vioform-Zinkschüttelmixtur oder krustenlösend behandelt. Bisher (2026) existiert keine zufriedenstellende Lokaltherapie mit nachgewiesener antiviraler Wirksamkeit.
Die begleitende Schmerztherapie erfolgt durch adäquate Gabe von Analgetika.
Antivirale Therapie
Bei jungen Personen ohne Risikofaktoren heilt der umschriebene Zoster der Haut am Stamm und an den Extremitäten in der Regel auch ohne spezifische antivirale Therapie komplikationslos aus. Die antivirale Behandlung verkürzt jedoch den Heilungsverlauf und ist besonders wichtig, wenn mit einem komplizierten Verlauf des Zosters gerechnet werden muss.
Eine Indikation zur antiviralen Therapie besteht bei:
- Patienten ab dem 50. Lebensjahr
- Patienten jeden Alters mit Zoster im Kopf-Hals-Bereich
- schwerem Zoster am Stamm und an den Extremitäten
- immunsupprimierten Patienten (Chemotherapie, Kortikosteroidtherapie, AIDS/HIV, medikamentöse Immunsuppression nach Transplantationen)
- Patienten mit florider atopischer Dermatitis und Ekzemen
- Kindern und Jugendlichen, die mit Salizylaten oder Kortikosteroiden dauertherapiert werden.
Als Medikamente kommen folgende Wirkstoffe in Frage:
- Aciclovir: intravenös bei schwerem Krankheitsbild, insb. bei Immunsupprimierten, ansonsten oral
- Brivudin (oral)
- Valaciclovir (oral) bei Immunkompetenten
- Famiciclovir (oral) insb. bei Zoster ophthalmicus und bei Immunsupprimierten ab dem 25. Lebensjahr
Die Behandlungsdauer beträgt bei immunkompetenten Patienten in der Regel 7 Tage, bei immunsupprimierten Patienten kann eine längere Behandlungsdauer notwendig sein.
Zusätzliche Therapie
Bei schweren Verläufen kommen zusätzlich Hyperimmunglobulin und Interferon-beta zum Einsatz. Die postzosterische Neuralgie kann durch Gabe von Koanalgetika (z.B. Antikonvulsiva, trizyklische Antidepressiva) beinflusst werden.
Prognose
Bei Immunkompetenten ist die Prognose gut. Bei Risikopatienten ist der Verlauf schwerer, es besteht eine erhöhte Letalität.
Prophylaxe
Seronegative Personen der Risikogruppe und deren Kontaktpersonen können gegen Herpes zoster geimpft werden; eine Postexpositionsprophylaxe ist ebenfalls möglich. Die Impfung soll primär die Immunabwehr gegenüber VZV steigern und so eine Reaktivierung verhindern.
Seit Dezember 2018 empfiehlt die STIKO allen Personen ab 60 Jahren die Standardimpfung gegen Zoster. Als Indikationsimpfung wird sie seit 2025 bereits ab dem 18. Lebensjahr empfohlen für Personen mit einer erhöhten gesundheitlichen Gefährdung für das Auftreten eines Herpes zoster infolge einer Grundkrankheit sowie Personen mit angeborener oder erworbener Immundefizienz bzw. unter Immunsuppression.[4] Dazu gehören u.a. Patienten mit HIV-Infektion, rheumatoider Arthritis, systemischem Lupus erythematodes, chronisch entzündlichen Darmerkrankungen, COPD, Asthma bronchiale, chronischer Niereninsuffizienz oder Diabetes mellitus.
Zurzeit (2026) ist ein rekombinanter Totimpfstoff (Shingrix®) verfügbar und zugelassen. Der Totimpfstoff wird in zwei Dosen im Abstand von mindestens zwei bis maximal sechs Monaten intramuskulär appliziert. Bei Immunsuppression ist ein kürzerer Abstand (z.B. 1 bis 2 Monate) möglich.
Der attenuierte Lebendimpfstoff (Zostavax®) ist in Deutschland seit Juni 2025 nicht mehr verfügbar.[5][6]
Eine Metaanalyse von 27 klinischen Studien zeigte eine bessere Wirksamkeit des Totimpfstoffs. Für den Lebendimpfstoff ließ sich bei der Verhinderung eines Herpes zoster in der Altersgruppe 50 bis 60 Jahre in 5 randomisierten placebokontrollierten Studien kein signifikanter Unterschied zu Placebo nachweisen.[7] Er wird daher von der STIKO nicht empfohlen.
Quiz
Bildquelle
- Bildquelle für Flexikon-Quiz: KI-generiert
Quellen
- ↑ Yawn et al.,Herpes zoster recurrences more frequent than previously reported, Mayo Clin Proc., 2011
- ↑ Shingles on the Rise Among Younger People, Web MD Health, abgerufen am 24.6.2019
- ↑ Bao und Ji, Genital Herpes Zoster, N Engl J Med, 2024
- ↑ STIKO: Erweiterung der Herpes-zosterIndikationsimpfempfehlung für Personen ≥ 18 Jahre mit erhöhtem Erkrankungsrisiko, RKI, Epidemiologisches Bulletin 45, 2025
- ↑ RKI – Gürtelrose (Herpes zoster), abgerufen am 17.07.2025
- ↑ EMA – Zostavax, abgerufen am 17.07.2025
- ↑ Tricco et al., Efficacy, effectiveness, and safety of herpes zoster vaccines in adults aged 50 and older: systematic review and network meta-analysis , BMJ, 2018