Hashimoto-Thyreoiditis
nach Hakaru Hashimoto (1881 bis 1934), japanischer Pathologe und Chirurg
Synonyme: (chronische) lymphozytäre Thyreoiditis, Autoimmunthyreoiditis Hashimoto, Autoimmunthyreopathie Typ 1A, Autoimmunthyreopathie Typ 2A
Englisch: Hashimoto's disease, Hashimoto's thyroiditis
Definition
Bei der Hashimoto-Thyreoiditis, kurz HT, handelt es sich um eine Autoimmunerkrankung der Schilddrüse (Autoimmunthyreopathie). Das Krankheitsbild wurde erstmals im Jahre 1912 von dem in Berlin tätigen japanischen Chirurgen Hakaru Hashimoto beschrieben.
Epidemiologie
Die Inzidenz der Hashimoto-Thyreoiditis wurde 2020 auf etwa 3 bis 6 pro 10.000/Jahr geschätzt. Genaue Zahlenangaben fehlen. Vermutlich ist die HT in Regionen mit ausreichender Iodversorgung die häufigste Thyreoiditis und Hauptursache einer Hypothyreose. Sie tritt neunmal häufiger bei Frauen auf, insbesondere zwischen dem 30. und 50. Lebensjahr.
Ätiopathogenese
Die genaue Ursache der Hashimoto-Thyreoiditis ist zurzeit (2026) unklar. Vermutlich handelt es sich um eine multifaktoriell bedingte Autoimmunerkrankung.
Genetische Prädisposition
Eine genetische Prädisposition ist wahrscheinlich. Familiär gehäuft auftretende Fälle sind mit HLA-DR3, -DR4 und -DR5 assoziiert. Des Weiteren finden sich in einigen Fällen Mutationen in Genen mit regulatorischer Funktion für die T-Lymphozytenaktivität, z.B. im CTLA-4-Gen.
Die Hashimoto-Thyreoiditis ist mit anderen Autoimmunerkrankungen assoziiert. Das kombinierte Auftreten u.a. mit Diabetes mellitus Typ 1 und Morbus Addison wird als autoimmunes polyendokrines Syndrom (APS) bezeichnet. Beim APS Typ I sind Mutationen des AIRE-Gens beschrieben.
Weitere Faktoren
Da Frauen deutlich häufiger betroffen sind, wird vermutet, dass Östrogene die Krankheitsentstehung begünstigen, während Progesteron und Testosteron eher protektiv wirken. Aufgrund der erhöhten Progesteronaktivität während der Schwangerschaft finden sich häufig in dieser Phase weniger TPO-Antikörper als postpartal. Patientinnen mit PCO-Syndrom erkranken ebenfalls häufiger an einer HT (relativer Östrogenüberschuss).
Neben den hormonellen Faktoren tragen Umwelteinflüsse vermutlich zur Krankheitsmanifestation bei:
- Infektionen (v.a. Hepatitis C)
- Selenmangel
- Tabakrauchen
- hohe Iodaufnahme
- Stressreaktionen
- Vitamin-D-Mangel (umstritten)
- Immunrekonstitutionssyndrome (z.B. nach Beginn von HAART oder nach Absetzen von Alemtuzumab)
Pathophysiologie
Die HT ist durch eine primär T-Zell-vermittelte Zerstörung des Schilddrüsengewebes charakterisiert.
Die Bildung von mikrosomalen Antikörpern (MAK) gegen die Schilddrüsen-Peroxidase (Anti-TPO) und von Antikörpern gegen Thyreoglobulin (Tg-AK) findet in einer Nebenreaktion statt. Bei 10 bis 20 % der Patienten werden keine Antikörper gebildet. Fehlende Antikörper schließen daher das Vorliegen einer Hashimoto-Thyreoiditis nicht aus. Anders als beim Morbus Basedow sind die Antikörper hier vermutlich nicht krankheitsverursachend, sondern entstehen sekundär. Oft sind erhöhte Antikörperspiegel nur phasenweise vorhanden. Die Höhe der Antikörpertiter korreliert nicht mit der Krankheitsintensität.
Die Übergänge zu anderen Autoimmunthyreopathien, insbesondere zum Morbus Basedow sind z.T. fließend. Diese Erkrankungen zeigen teilweise eine ähnliche Immundysregulation. Beispielsweise kann eine Hashimoto-Thyreoiditis nach erfolgter thyreostatischer Therapie eines Morbus Basedow auftreten. Im Verlauf einer Hashimoto-Thyreoiditis können auch hyperthyreote Zustände mit TRAK-Antikörpern (wie beim Morbus Basedow) nachgewiesen werden.
Einteilung
… nach Schilddrüsenvolumen
- hypertrophe Form: Zunahme des Schilddrüsenvolumens mit Entwicklung einer Struma
- sekundär atrophe Form: Kontinuierliche Abnahme des Schilddrüsenvolumens ausgehend von einer ursprünglich vorliegenden Struma
- primär atrophe Form (Ord-Thyreoiditis)
Während die atrophe Form eher mit HLA-DR3 assoziiert ist, findet sich die hypertrophe Form eher bei Personen mit HLA-DR5.
… nach Stoffwechsellage
- Autoimmunthyreopathie Typ 1A: Euthyreote Stoffwechsellage
- Autoimmunthyreopathie Typ 2A: Hypothyreose
Klinik
Die Symptome der Hashimoto-Thyreoiditis sind sehr unterschiedlich und oft schwer zu interpretieren. Im Frühstadium zeigt sich die HT meist in Form einer asymptomatischen, langsam entwickelnden Struma. In einigen Fällen kann sich die Schilddrüse schnell vergrößern und aufgrund der Raumforderung zu Symptomen (Dyspnoe, Dysphagie) bzw. zur Druckempfindlichkeit führen. Jedoch sind Schmerzen eher ungewöhnlich.
Gelegentlich ist der Verlauf durch Symptome einer leichten Hyperthyreose gekennzeichnet, insbesondere in der Anfangsphase der Erkrankung. Als Ursache wird eine immunologische Zerstörung von hormonhaltigem Schilddrüsengewebe vermutet (Freisetzungshyperthyreose bzw. Hashitoxikose). Alternativ kann diese auch als Ausdruck von zirkulierenden Schilddrüsen-stimulierenden Antikörpern angesehen werden.
Zeichen einer Hypothyreose zeigen sich bei 20 % der Patienten als Erstmanifestation der HT, häufiger im Verlauf von mehreren Jahren. Zu den typischen Symptomen zählen u.a.:
- Müdigkeit, Konzentrationsstörungen, depressive Verstimmung
- Bradykardie
- Obstipation, Gewichtszunahme
- sekundäre Amenorrhö, Potenzstörungen
- Muskelkrämpfe
- Hyporeflexie
- Myxödem
- Haarausfall, Hertoghe-Zeichen
- Kälteintoleranz
- Hypohidrose
- kühle, trockene Haut
Bis zu ein Viertel der Patienten mit Hypothyreose können über mehrere Jahre spontan wieder einen euthyreoten Zustand entwickeln.
Im Rahmen eines autoimmunen polyendokrinen Syndroms (APS) können weitere Symptome auftreten, z.B. Vitiligo oder Alopezie sowie Zeichen eines Sjögren-Syndroms. Einige Patienten entwickeln im Verlauf der HT das Bild einer Riedel-Thyreoiditis und einer retroperitonealen Fibrose.
Außerdem wird angenommen, dass weitere Syndrome mit dem klinischen Spektrum der HT assoziiert sind: Einige Patienten entwickeln Amyloidablagerungen in der Schilddrüse, eine lymphozytäre interstitielle Pneumonie oder eine Hashimoto-Enzephalopathie. Bei letzterer stehen kognitive und Vigilanzstörungen sowie eine Ataxie, Myoklonien und Krampfanfälle im Vordergrund. Eine endokrine Orbitopathie ist normalerweise mit einem Morbus Basedow assoziiert, kann aber auch bei Hashimoto-Thyreoiditis vorkommen.
10 bis 40 % der an Hashimoto-Thyreoiditis Erkrankten weisen gastrointestinale Beschwerden auf. Das kombinierte Krankheitsbild der Hashimoto-Thyreoiditis und einer chronischen Autoimmungastritis (Typ-A-Gastritis) bezeichnet man als thyreogastrisches Syndrom.[1]
Die Hashimoto-Thyreoiditis zählt weiterhin als Risikofaktor für ein extranodales Marginalzonen-Lymphom. Der Zusammenhang zwischen HT und Schilddrüsenkarzinomen ist umstritten, jedoch wird ein erhöhtes Risiko für Schilddrüsenkrebs vermutet.
Diagnostik
Die Diagnose einer Hashimoto-Thyreoiditis basiert auf den klinischen und laborchemischen Zeichen einer Hypothyreose, dem Antikörpernachweis und der Schilddrüsensonographie. Typischerweise lässt sich eine HT bei einer jungen Frau mit stark positiven Tg- und TPO-Antikörpertitern, einer diffusen, glatten und festen Struma sowie mit euthyreotem oder hypothyreotem Stoffwechselstatus diagnostizieren.
Antikörpernachweis
Bei der HT finden sich typischerweise folgende Autoantikörper:
| Autoantikörper | Häufigkeit | Vorkommen bei anderen Erkrankungen |
|---|---|---|
| Schilddrüsenperoxidase-Antikörper (TPO-Ak) |
|
|
| Thyreoglobulin-Antikörper (Tg-Ak) |
|
|
TRAK (TSH-Rezeptor-Antikörper) finden sich bei ca. 10 % der Patienten mit HT, jedoch in 90 % d.F. beim Morbus Basedow. Extrem selten kommen Antikörper gegen die Schilddrüsenhormone T3 und T4 vor.
Schilddrüsenhormone
Im Anfangsstadium der HT ist vorübergehend eine Hyperthyreose möglich: TSH ↓, fT3 und fT4 ↑
Im Verlauf tritt dann eine latente Hypothyreose auf, die mit einer Rate von ca. 3–5 % pro Jahr in eine manifeste Hypothyreose übergeht:
- latente Hypothyreose: TSH ↑, fT3, fT4 normal
- manifeste Hypothyreose: TSH ↑, fT3, fT4 ↓
Bildgebung
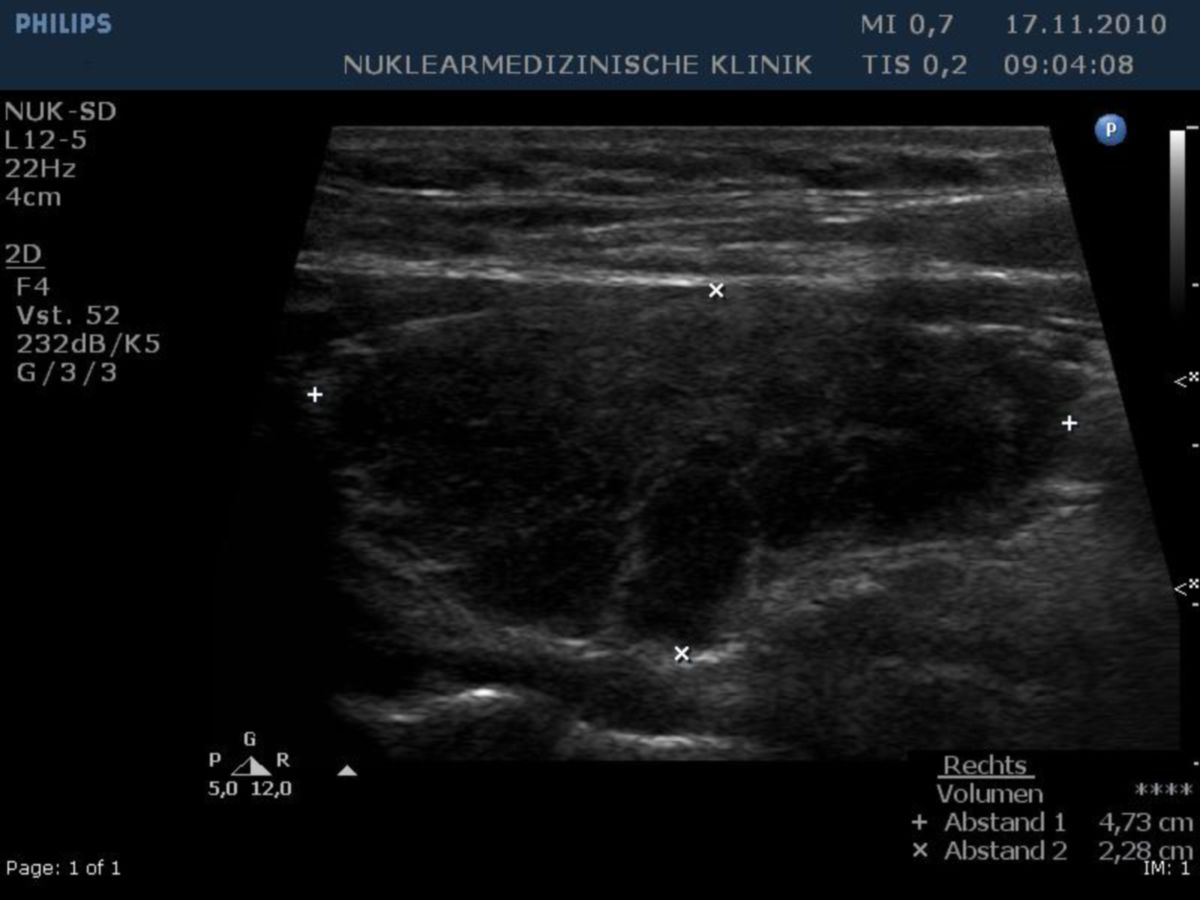
In der Sonographie zeigt sich eine echoarme Schilddrüse mit inhomogener Struktur, vereinzelt echoreichen und narbigen Arealen. Insgesamt ist die Schilddrüse meist verkleinert, jedoch existieren auch hypertrophe Formen mit begleitender Struma.
Die Szintigraphie spielt für die Diagnostik einer HT keine Rolle. Wenn sie aus anderer Indikation durchgeführt wird, liegt ein verminderter Uptake von 99mTc vor. Der 18F-FDG-Uptake in der Positronenemissionstomographie ist i.d.R. diffus erhöht.
Pathologie
Auf eine Biopsie bzw. Feinnadelaspiration (FNA) und eine anschließende pathologische Untersuchung kann bei einer HT meist verzichtet werden. Das Schilddrüsengewebe stellt sich rosafarben bis gelblich mit einer gummiartigen Festigkeit dar. Mikroskopisch zeigt sich eine diffuse lymphozytäre Infiltration mit Destruktion der Epithelzellen. Die Schilddrüsenzellen sind vergrößert, mitochondrienreich sowie azidophil und werden dann als Hürthle- oder Askanazy-Zellen bezeichnet. Die Follikelräume schrumpfen. Eine Fibrose kann fehlen oder ausgeprägt sein. Riesenzellen oder Granulome sind nicht vorhanden.
Wenn Hürthle-Zellen dominieren und sich nur wenige Lymphozyten oder Makrophagen nachweisen lassen, muss an einen Hürthle-Zelltumor gedacht werden.
Diagnosekriterien
Bei der Diagnose einer Hashimoto-Thyreoiditis existiert kein einheitlicher Konsens, vorgeschlagene Diagnosekriterien sind:[2]
| Klinische Zeichen (A) |
|
| Laborbefunde (B) |
|
mit:
| |
Therapie
Eine Hashimoto-Thyreoiditis kann derzeit (2022) nicht kausal behandelt werden. Viele Patienten mit HT benötigen nicht zwingend eine Behandlung, da die Krankheit oft über Jahre unverändert asymptomatisch bleibt.
Wenn die Struma aufgrund von lokalen Symptomen oder aus kosmetischen Gründen behandelt werden muss, ist eine Hormontherapie angezeigt. Die Gabe von L-Thyroxin führt nach mehrmonatiger Behandlung meist zu einer Verringerung der Struma, insbesondere bei jüngeren Patienten. Bei Vorliegen einer manifesten Hypothyreose ist ebenfalls eine Hormonsubstitution notwendig. Es gibt keine Hinweise darauf, dass die Hormone den Prozess der Thyreoiditis stoppen. Ob auch eine prophylaktische T4-Gabe über ein Jahr bei euthyreoten Patienten mit Hashimoto-Thyreoiditis nützlich sein kann, ist umstritten. Auch der Nutzen einer Hormongabe bei subklinischer Hypothyreose ist unklar, wird jedoch meist in folgenden Situationen empfohlen:
- TSH > 6 mU/l + TPO-Antikörper
- TSH < 10 + Kinderwunsch oder Schwangerschaft
- TSH > 10 + < 70. Lebensjahr
- TSH > 10 + > 70. Lebensjahr bei hohem kardiovaskulären Risiko oder ausgeprägten Symptomen
Die Dosierung von L-Thyroxin wird so gewählt, dass der TSH-Serumspiegel im niedrigen Normalbereich liegt:
- initial 25–50 μg/d p.o. idealerweise 30 Minuten vor dem Frühstück
- nach TSH-Kontrollen Dosissteigerung in Schritten von 25–50 μg
- Erhaltungsdosis 1,5–2,0 μg/kgKG/d
Die erste TSH-Kontrolle sollte nach frühestens 2 Monaten erfolgen, anschließend halbjährlich, später jährlich. Sobald die Hormonsubstitution begonnen wurde, ist sie bei den meisten Patienten lebenslang notwendig.
Hinweis: Diese Dosierungsangaben können Fehler enthalten. Ausschlaggebend ist die Dosierungsempfehlung in der Herstellerinformation.
Als weiterer Therapieansatz wird die Supplementierung von Selen (ggf. mit Inosit) diskutiert. Die therapeutische Relevanz muss jedoch durch weitere Studien untersucht werden. Weitere potentielle Therapieansätze sind:
- Anatabin
- Thyreoidektomie: in Einzelfällen bei therapierefraktärer HT mit Struma
- Glukokortikoide: nur unter strenger Kosten-Nutzen-Abwägung bei akutem Verlauf und starken Symptomen (z.B. Myxödemkoma)
Bei Patienten mit einer nachgewiesenen bzw. vermuteten Umwandlungsstörung von T4 in T3 empfiehlt sich eine Therapie mit einer Kombination aus L-Thyroxin und Liothyronin.
Prognose
Die Hashimoto-Thyreoiditis verläuft i.d.R. progredient, bis eine manifeste Hypothyreose vorliegt. In seltenen Fällen kann sich jedoch eine spontane Rückkehr in eine euthyreote Stoffwechsellage entwickeln. In regelmäßigen Abständen ist eine Schilddrüsensonographie erforderlich, um das Auftreten eines Lymphoms frühzeitig zu erkennen.
Links
Literatur
- Wiersinga WM. Hashimoto’s Thyroiditis, In: Vitti P., Hegedus L. (eds) Thyroid Diseases. Endocrinology. Springer, Cham, abgerufen am 24.04.2020
- Akamizu T et al. Hashimoto’s Thyroiditis, In: Feingold KR, Anawalt B, Boyce A, et al., editors. Endotext [Internet]. South Dartmouth (MA): MDText.com, Inc.; 2000, abgerufen am 24.04.2020
Quellen
- ↑ Cellini et al. Hashimoto’s Thyroiditis and Autoimmune Gastritis, Frontiers in endocrinology 2017
- ↑ Japan Thyroid Association Guidelines for the Diagnosis of Chronic Thyroiditis, abgerufen am 24.04.2020