Syphilis
Synonyme: Lues, harter Schanker, Lues venerea, Maselsucht, Franzosenkrankheit (maladie française), Morbus Schaudinn, Schaudinn-Krankheit, venerische Syphilis
Englisch: syphilis
Definition
Die Syphilis ist eine durch Infektion mit Treponema pallidum hervorgerufene Geschlechtskrankheit. Sie gehört zu den sexuell übertragbaren Krankheiten (STD).
Erreger
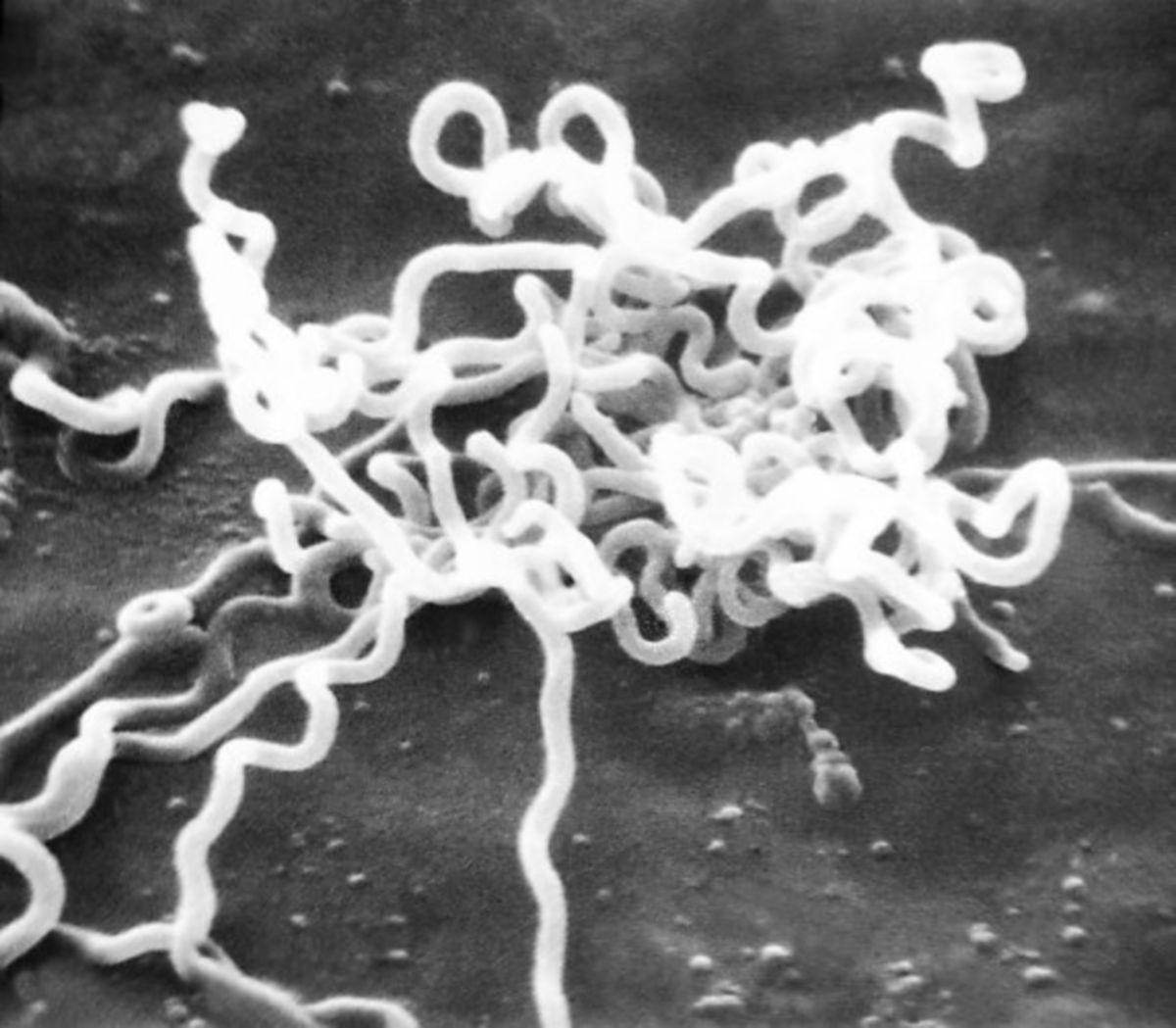
Treponema pallidum ist ein gramnegatives Bakterium mit einer Länge von 5 bis 30 µm, das zu den Spirochäten zählt. Der Mensch ist der natürliche Wirt von Treponema pallidum. Es sind keine weiteren Wirte für den Erreger bekannt.
Epidemiologie
Die Syphilis ist eine weltweit vorkommende Erkrankung. In Deutschland sank nach Einführung des Penicillins die Inzidenz der Syphilis erheblich. Die Zahl der Neuerkrankungen hielt sich nach dem Rückgang konstant bei ca. 1.100 neuen Fällen pro Jahr bundesweit. In der Folgezeit kam es wieder zu einem Anstieg der Fallzahlen. Zwischen 2004 und 2008 lagen die Meldezahlen für Syphilis zwischen 3.000 und 3.500 Fällen pro Jahr. Seit 2010 stieg die Zahl der Fälle noch einmal deutlich an. Im Jahr 2015 wurden dem Robert-Koch-Institut (RKI) 6.834 Syphilis-Fälle in Deutschland gemeldet, was einem Anstieg um 19,4 % im Vergleich zum Vorjahr entspricht. Im Jahr 2017 wurden dem RKI 7.476 Syphilis-Fälle gemeldet, wiederum ein Anstieg von 4,2 % gegenüber dem Vorjahr. Dabei sind insbesondere MSM (homo- oder bisexuelle Männer) in Großstädten betroffen.[1] Aktuelle epidemiologische Daten sind auf den Seiten des RKI einzusehen.
Der Nachweis von Treponema pallidum ist meldepflichtig.
Übertragung
Die Übertragung der Syphilis erfordert engen körperlichen Kontakt. Prinzipell kann jede Art von Schleimhautkontakt zur Übertragung führen. Hauptübertragungsweg ist jedoch der (hetero- oder homosexuelle) Geschlechtsverkehr. Die Syphilis kann dabei auch durch Oralverkehr und Küssen übertragen werden. Der Erreger nutzt kleinste Haut- oder Schleimhautläsionen in Vagina, Mundhöhle oder Anus, um in den Körper einzudringen.
Ein weiterer möglicher Übertragungsweg sind kontaminierte Kanülen oder Blutprodukte. Der Syphilis-Erreger kann ab der 12. SSW auch diaplazentar auf das ungeborene Kind übertragen werden. Dieser Infektionsweg ist in Deutschland aufgrund der bestehenden Vorsorgeuntersuchungen während der Schwangerschaft (Schwangerschaftsvorsorge) eher die Ausnahme.
Im Stadium I und II ist die Erkrankung deutlich ansteckender als im weiteren Krankheitsverlauf.
Symptomatik
Die Inkubationszeit beträgt 10 Tage bis 3 Monate. Nur die Hälfte der Infektionen führen zu einem symptomatischen Verlauf. Unbehandelt tritt im Laufe von Jahren bei etwa 30 % der Patienten eine Spontanheilung ein.
Die Syphilis lässt sich klinisch in 4 Stadien unterteilen:
| Stadium | |
|---|---|
| Frühsyphilis |
|
| Spätsyphilis |
|
Stadium 1 (Lues I)
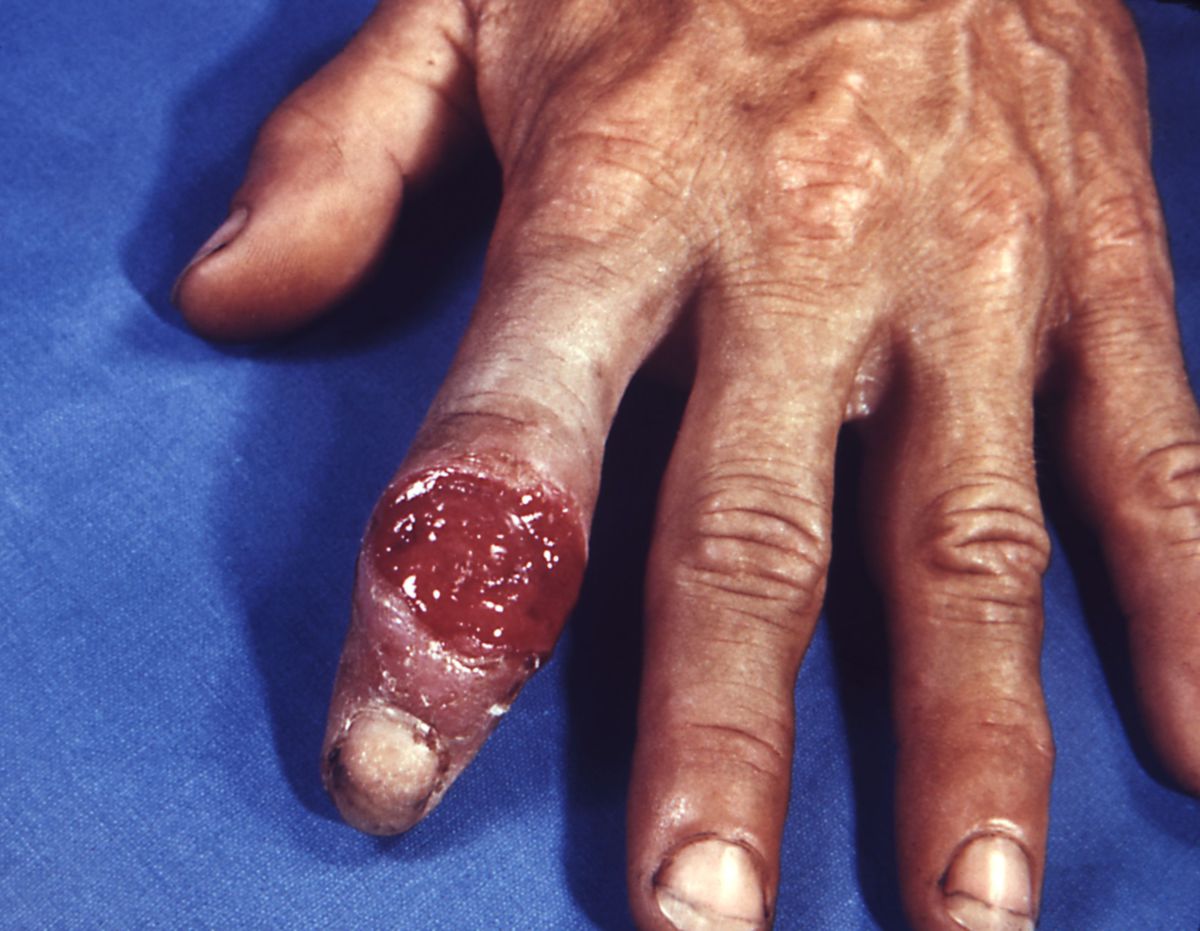
Ungefähr nach 3 Wochen Inkubationszeit bildet sich an der Eintrittsstelle des Erregers ein rötliches, leicht zu übersehendes Knötchen, das man Primäraffekt nennt. Dieses Knötchen entwickelt sich zu dem für das Primärstadium charakteristischen Primärkomplex den Ulcus durum. Es handelt sich dabei um ein schmerzloses, ca. 2 cm durchmessendes Geschwür mit hartem Rand, das in der Regel innerhalb von 3 bis 7 Wochen unter Narbenbildung ausheilt. In diesem Geschwür kann man eine hohe Dichte an den schraubenförmigen Treponemen nachweisen und ist daher sehr ansteckend. Bei Männern sind häufige Lokalisationen die Glans penis und der Sulcus coronarius, bei Frauen die Labien.
Auf das Ulcus durum folgend schwillt der regionäre Lymphknoten an. Diese Schwellung bleibt auch nach Abheilen des Ulcus durum für längere Zeit bestehen. Die Kombination aus Ulcus durum und Schwellung des regionären Lymphknotens, den man auch Satellitenbubo nennt, wird als Primärkomplex bezeichnet.
Stadium 2 (Lues II)
Im Sekundärstadium, etwa 4 bis 10 Wochen nach dem Primärstadium, kommt es zur hämatogenen und lymphogenen Generalisation. Dann macht sich die Syphilis durch Allgemeinsymptome (Fieber, Kopfschmerzen, Splenomegalie) sowie eine Vielzahl von Hauterscheinungen und anderen Krankheitszeichen bemerkbar.
- Exanthem: Es tritt ein anfänglich kleinfleckiges (makulöses), nässendes Exanthem bevorzugt am Körperstamm und an proximalen Anteilen der Extremitäten auf. Nach einigen Tagen wird das Exanthem eher papulös und kann schuppen. Es geht meist ohne Juckreiz einher und wird auch als Roseola syphilitica bezeichnet. In den Folgejahren sind häufige Rezidive möglich.
- Lymphknotenschwellung: Die Lymphknoten sind generalisiert geschwollen (Polyadenopathie).
- Condylomata lata: Intertriginös, vor allem im Genitalbereich, aber auch zwischen Fingern und Zehen, unter der Achsel und unter der Brust finden sich als Condylomata lata bezeichnete nässende Hautbereiche.
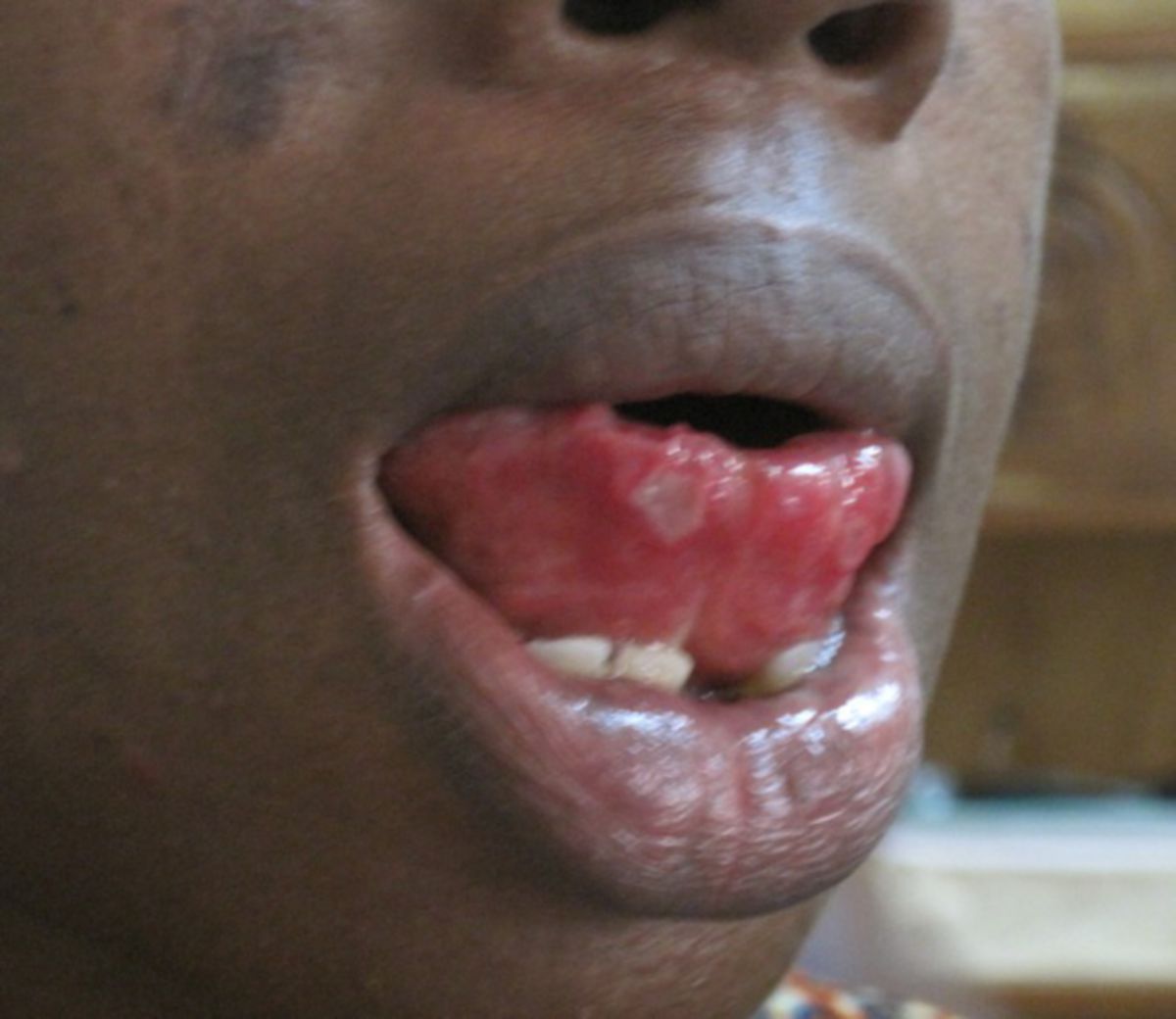
- Enanthem: Auf den Schleimhäuten finden sich infektiöse rötliche Papeln, so genannte Plaques muqueuses. Im Bereich des Zungenrückens sieht man Plaques lisses; im Bereich des Rachens eine Pharyngitis.[2]
- eitrige Tonsillitis: Eine eitrige Tonsillitis, die auch als Angina specifica bezeichnet wird.
- Haarausfall: Fleckenhaft verteilte Alopezien (Alopecia areolaris)
- Nachtschweiß
- Okuläre Syphilis (bspw. Uveitis)
Die Symptomatik des Stadium II klingt in der Regel auch ohne Therapie nach 3 Wochen wieder ab.
Eine nach dem Stadium II mögliche Verlaufsform der Syphilis sind unregelmäßig auftretende Rezidive:
- Leukoderme im Halsbereich ("Halsband der Venus")
- papulöse Syphilide an der Stirn-Haar-Grenze ("Stirnband der Venus")
Das Stadium II kann aber auch in die Latenz (Lues latens) münden. Als Latenz bezeichnet man die Zeit, in der nach Abheilen des Ulcus durum keine Krankheitserscheinungen vorliegen.
- Frühlatenz: Es liegen bis zu 4 Jahre nach Krankheitsbeginn keine Symptome vor. Der Patient ist in dieser Phase als kontagiös anzusehen.
- Spätlatenz: Die Zeit ohne Symptome nach der Frühlatenz. In dieser Phase gilt der Patient als nicht kontagiös. Allerdings kann in der Spätlatenz die Übertragung durch Blutspende und diaplazentar weiterhin erfolgen, da nicht auszuschließen ist, dass die Erreger in kleinen Mengen weiterhin in der Blutbahn zirkulieren.
Beide Phasen der Latenz können durch Auftreten von Symptomen der Stadien 2 und 3 jederzeit durchbrochen werden.
Bei immunsupprimierten Patienten ist in Stadium 2 ein schwerer Verlauf der Erkrankung mit multiplen Ulzerationen möglich. Dieser wird als Lues maligna (bzw. Syphilis maligna) bezeichnet.[3][4]
Stadium 3 (Lues III)
Bei Durchbrechen der Latenz beginnt das Tertiärstadium der Syphilis. Im Tertiärstadium finden sich Erkrankungen innerer Organe wie Hepatitis, Aortenaneurysma, Syphilitische Mesoaortitis mit Plaquebildung, Orchitis und Endarteriitis obliterans mit Gewebsnekrosen. Charakteristische Läsionen für das Tertiärstadium sind die Gummen, bevorzugt in Knochen, Leber und Haut.
Stadium 4 (Lues IV)
Die quatäre Syphilis manifestiert sich als Neurosyphilis. In diesem Stadium können Gummen zusätzlich im ZNS auftreten. Die typischen Erscheinungsformen des Quartärstadiums der Syphilis sind die progressive Paralyse und die Tabes dorsalis.
Angeborene Syphilis (Lues connata)
Ab der 12. SSW ist eine Übertragung von der Mutter auf das Kind möglich. Eine Behandlung der Mutter vor diesem kritischen Termin kann eine Übertragung verhindern. In den meisten Fällen kommt es jedoch zu einer Fehlgeburt oder das Neugeborene wird bereits totgeboren.
Bei einem Neugeborenen, das überlebt hat, sieht man meist eine Frühmanifestation (Lues connata präcox) der angeborenen Syphilis, bei der Symptome bereits vor Vollendung des ersten Lebensjahres auftreten, z.B.:
- Rhinitis syphilitica (Koryza syphilitica) mit eitrigem, sogenannten schnarchendem Schnupfen
- interstitielle Hepatitis mit Hepatosplenomegalie
- Parrot-Pseudoparalyse durch eine Epiphysenlösung der Ulna
- Pemphigus syphiliticus (Hautbläschen an Handtellern und Fußsohlen, manchmal auch an den gesamten Extremitäten)
- generalisierte Polyskleradenitis zwischen der 2. und 6. Woche
Bei der Inspektion können sich bei perioralen Infiltraten, die zu radiären Lippeneinrissen führen, die sogenannten Parrot-Furchen in den Mundwinkeln zeigen.
Bei Vorliegen einer Spätmanifestation (Lues connata tarda) treten Symptome der Lues connata erst bis zu 4 Jahre nach der Geburt auf. Klinisch finden sich unter anderem:
- Wachstumsstörungen
- Sattelnase (Befall der Nasenwurzelknochen und Knorpel)
- Säbelscheidentibia
- Tabes dorsalis
- Parrot-Furchen
Selten zeigt sich die klassische Hutchinson-Trias mit Tonnenzähnen bzw. Hutchinson-Zähnen, Keratitis parenchymatosa und Innenohrschwerhörigkeit.
Histopathologie
Diagnostik
Zur Diagnostik und Verlaufskontrolle der Syphilis stehen ausgereifte serologische Untersuchungen zur Verfügung.
Für das Screening findet der TPPA-Test bzw. TPHA-Test Verwendung. Er wird ca. 2 Wochen nach Infektion positiv.
Die Produktion des TPPA-Tests wurde im Jahr 2022 durch den Hersteller eingestellt, daher ist der Test aktuell (2023) in Deutschland nicht kommerziell verfügbar. Als alternativer Suchtest wird zurzeit in der Regel ein Immunoassay (IgG- und/oder IgM-ELISA) durchgeführt.
Bei positivem Suchtest dient der FTA-Abs-Test zur Bestätigung der Diagnose. Zur Verlaufskontrolle bei einsetzender und durchgeführter Therapie dient der VDRL-Test.
Bei Verdacht auf Neurosyphilis muss der ITPA-Index bestimmt werden. Dabei werden die Titer der im Serum nachgewiesenen Antikörper zu den im Liquor nachgewiesenen in Beziehung gesetzt (siehe Liquordiagnostik).
siehe Hauptartikel: Lues-Serologie
Differentialdiagnostik
Man sollte an die Möglichkeit von Mehrfachinfektionen denken:
- Gonorrhoe
- nichtgonorrhoische Urethritis mit Chlamydia trachomatis
- HIV-Infektion u.a. sexuell übertragene Erkrankungen (HIV-Diagnostik!)
Impfung
Trotz intensiver Forschung auf diesem Gebiet gibt es derzeit (2024) keinen Impfstoff für Syphilis. 2017 identifizierten Wissenschaftler das Oberflächenprotein Tp0751 von Treponema pallidum als für eine Impfung potentiell geeignet.[5]
Therapie
Die Syphilis kann durch Antibiotikatherapie erfolgreich geheilt werden.
Mittel der ersten Wahl ist das Penicillin G. Die Therapie muss hochdosiert über zwei Wochen erfolgen. Nach erfolgter Therapie ist in regelmäßigen Abständen eine Therapiekontrolle mithilfe des VDRL-Tests und Titerbestimmung im TPPA-Test durchzuführen.
Da die Abtötung der Treponemen schwere Formen der Jarisch-Herxheimer-Reaktion auslösen kann, muss vor der ersten Penicillin-Gabe stets ein hochdosiertes Glukokortikoid wie Prednisolon appliziert werden.
Primär-/Sekundärstadium
- Benzathinpenicillin G: 1 x 2,4 Mio IU i.m., verteilt auf 2 Injektionsstellen gluteal
- Bei Penicillinallergie:
- Doxycyclin: 2 x 100 mg p.o. (14 Tage)
- Erythromycin: 4 x 500 mg p.o. (14 Tage)
Späte oder unbekannte Stadien
- Benzathinpenicillin G: 2,4 Mio IU i.m. an den Tagen 1, 8, 15
- Bei Neurosyphilis sind höhere Penicillindosen erforderlich.
- Bei Penicillinallergie:
- Doxycyclin: 2 x 100 mg p.o. (28 Tage)
- Erythromycin: 4 x 500 mg p.o. (28 Tage)
Hinweis: Diese Dosierungsangaben können Fehler enthalten. Ausschlaggebend ist die Dosierungsempfehlung in der Herstellerinformation.
Behandlung der Sexualpartner
Bei Sexualkontakten innerhalb eines Zeitraumes von 90 Tage vor Diagnosestellung einer primären, sekundären oder Lues im frühen Latenzstadium erfolgt eine Mitbehandlung des Partners. HIV-positive Patienten werde stationär behandelt.
Geschichte
Es gilt heute als gesichert, dass Syphilis ursprünglich auf dem amerikanischen Kontinent vorkam und durch die Expeditionen des Kolumbus nach Europa eingeschleppt wurde.
Quiz
Bildquelle
- Bildquelle für Flexikon-Quiz: KI-generiert
Quellen
- ↑ Epidemiologisches Bulletin Nr. 50 des RKI vom 19.12.2016
- ↑ Yamanaka A, Ga N. Syphilitic Pharyngitis. N Engl J Med. 2024 - Fallbericht mit Abb.
- ↑ Liu und Lv, Malignant Syphilis, N Engl J Med. 2023
- ↑ Jalili A. Malignant syphilis in an HIV infected female patient. Zeitschrift für Dermatologie und Ästhetische Medizin 2019
- ↑ Lithgow et al., A defined syphilis vaccine candidate inhibits dissemination of Treponema pallidum subspecies pallidum, Nat Commun. 2017
Weblink
- Syphilis. RKI-Ratgeber, abgerufen am 25.05.2023