Prostata
von altgriechisch: προστάτης ("prostátēs") - Vorsteher
Synonym: Vorsteherdrüse
Englisch: prostate
Definition
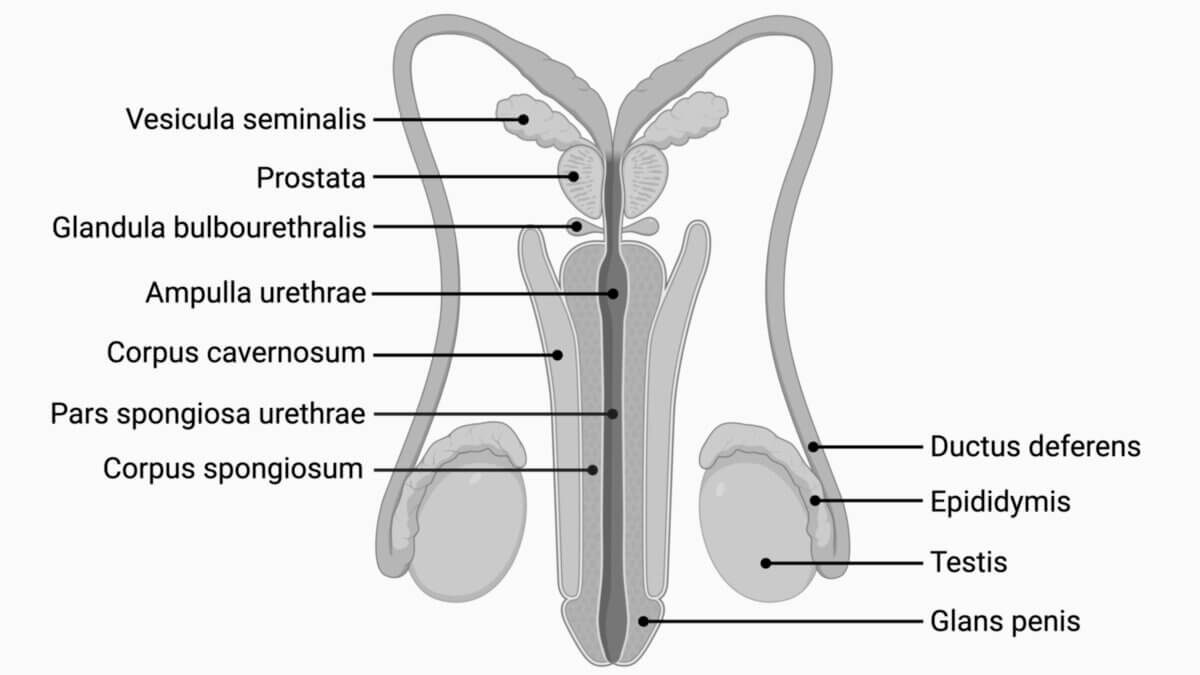
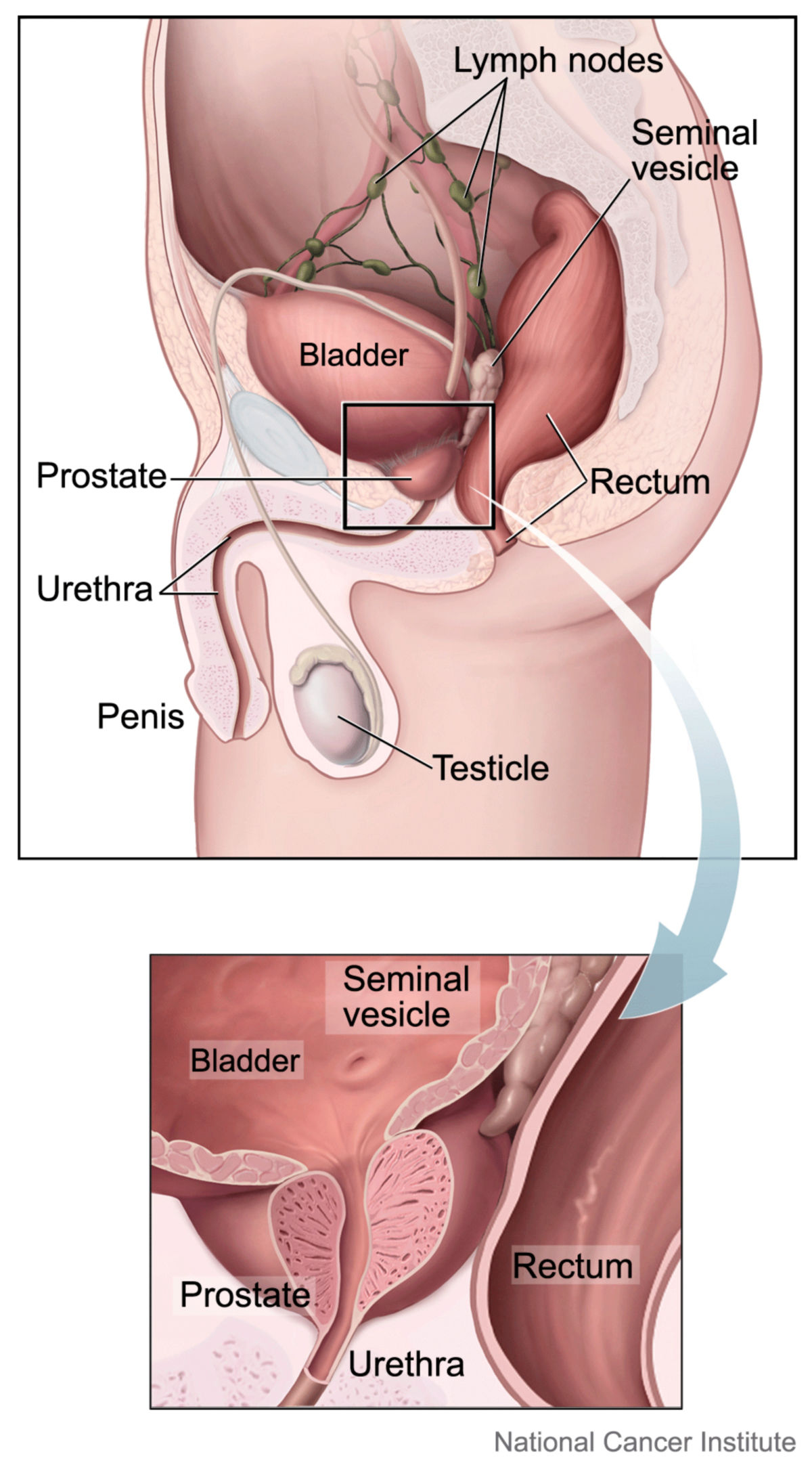
Die Prostata ist eine unpaare exokrine Drüse unterhalb der Harnblase, welche die männliche Harnröhre (Urethra) umschließt. Sie gehört zu den akzessorischen Geschlechtsdrüsen und produziert das Prostatasekret, einen Teil der Samenflüssigkeit.
Bei der Frau gibt es eine Entsprechung der Prostata, die so genannte Paraurethraldrüse (Prostata feminina).
Anatomie
Morphologie
Die Prostata liegt subperitoneal und ist etwa kastaniengroß (3 cm lang, 4 cm breit und 2 cm dick). Sie wiegt rund 20 g und weist einen festen, kompakten Körper auf. Die äußere Form ist annähernd pyramidenförmig, wobei die Basis (Basis prostatae) mit dem Harnblasenboden verwachsen ist. Die Spitze (Apex prostatae) weist nach kaudal zum Diaphragma urogenitale. Die Facies posterior ist von der Ampulle des Rektums durch die Fascia rectoprostatica getrennt. Die Facies anterior wird über das Ligamentum puboprostaticum an der Symphysis pubica fixiert.
Durch die Prostata zieht der zweite Harnröhrenabschnitt (Pars prostatica urethrae). Der durch die Prostata verlaufende Teil des Ductus deferens (Samenleiter) wird als Ductus ejaculatorius bezeichnet. Er ist ca. 1 cm lang und nimmt am Rand der Prostata den Ausführungsgang der Bläschendrüse auf. Die Ductus ejaculatorii münden auf dem Samenhügel (Colliculus seminalis) in die Urethra.
Die Prostata weist eine derbe, bindegewebige Kapsel auf. Das fibromuskuläre Stroma besteht aus einem bindegewebigen Gerüst mit viel glatter Muskulatur. Eingebettet in das Stroma sind ca. 30–50 tubuloalveoläre Einzeldrüsen, deren Ausführungsgänge (Ductus prostatici) rund um den Colliculus seminalis ebenfalls in die Pars prostatica der Harnröhre münden.
Anatomische Gliederung
In der anatomischen Gliederung wird die Prostata in drei Prostatalappen sowie den Isthmus prostatae unterteilt:
- Lobus prostatae dexter
- Lobus prostatae sinister
- Lobus prostatae medius
- Isthmus prostatae
Gefäßversorgung
Die Prostata wird dorsal und lateral von Ästen der Arteria vesicalis inferior und der Arteria rectalis media (beides Äste der Arteria iliaca interna) perfundiert. Ventral erfolgt die arterielle Versorgung durch Äste der Arteria pudenda interna. Gelegentlich ist auch die Arteria obturatoria beteiligt.
Der venöse Abfluss erfolgt über den Plexus venosus prostaticus und den Venae vesicales zur Vena iliaca interna.
Lymphgefäße verlassen über die Arterien die Prostata und schließen sich dem Ductus deferens an. Dabei bestehen Verbindungen zu Lymphbahnen der Harnblase und des Rektums. Die primären regionalen Lymphknoten sind die Nodi lymphatici iliaci externi und Nodi lymphatici iliaci interni, darunter die Nodi lymphatici sacrales.
Innervation
Die vegetative Innervation erfolgt über den Plexus prostaticus als Fortsetzung des Plexus hypogastricus inferior. Sympathische Fasern dienen der Muskelkontraktion und somit der Sekretaustreibung. Parasympathische Fasern aus den Rückenmarkssegmenten S3 und S4 verlaufen über Nervi splanchnici pelvici zum Plexus hypogastricus inferior und stimulieren die Drüsentätigkeit.
Weiterhin finden sich in der Prostata sensorische Fasern, die ins Sakralmark projizieren.[1] In seltenen Fällen trifft man auch auf ektope Strukturen, z.B. Vater-Pacini-Körperchen.[2]
Histologie
Histopathologische Gliederung
Neben der anatomischen Einteilung wird das Prostatagewebe auch funktionell nach histopathologischen Gesichtspunkten gegeliedert. Diese Einteilung ist in der klinischen Anwendung deutlich geläufiger. Histopathologisch wird die Prostata in verschiedene Zonen eingeteilt, die sich teilweise konzentrisch um die zentral verlaufende Harnröhre legen. Die am häufigsten angewendete Einteilung basiert auf Untersuchungen von McNeal:
| Periurethrale Mantelzone | Stellt ca. 5 bis 10 % der Gesamtmasse. Umgibt die Harnröhre zwischen dem Colliculus seminalis und dem Harnblasenhals. |
| Transitionszone | Macht etwa 5 % des Prostatagewebes aus. Besteht aus zwei paraurethralen Drüsenlappen und liegt beidseits der periurethralen Mantelzone. |
| Innenzone (zentrale Zone) | 20 bis 25 % der Masse. Reicht trichterförmig von kranial bis zum Colliculus seminalis. Sie schließt die Ductus ejaculatorii mit ein. |
| Außenzone (periphere Zone) | 70 % der Organmasse. Umschließt den Rest des Organs, v.a. dorsolateral. |
| Anteriore Zone | Schmale Zone, die kein oder nur wenig Drüsengewebe enthält und aus fibromuskulärem Stroma besteht. |
Hinweis: Diese Angaben stammen aus Autopsiestudien an meist jüngeren Männern. Mit zunehmendem Alter kommt es zu einer progredienten Hyperplasie der Transitionszone, die bei älteren Männern den größten Volumenanteil der Prostata ausmachen kann.
Drüsenepithel
Das Drüsenepithel ist ein mehrreihiges Epithel, dessen Zellen je nach sekretorischer Aktivität, hormoneller Situation und Alter hoch-, isoprismatisch oder flach sind. Sie enthalten viele Sekretgranula und -vakuolen, die u.a. die prostataspezifische saure Phosphatase enthalten. Weiterhin können die Epithelzellen durch eine apokrine Sekretion Zytoplasmatropfen abschnüren. Das Korrelat sind sogenannte Prostasomen im Ejakulat. Weiterhin exprimieren die Epithelzellen Zytokeratin 8 und 18 sowie CD57.
Weitere Zelltypen
Weiterhin finden sich in der Prostata folgende Zelltypen:
- Stromazellen: Fibrozyten, glatte Muskelzellen
- Basalzellen: zwischen Drüsenzellen und an der Basalmembran aufliegende Vorläuferzellen, die durch Proliferation das Drüsenepithel erneuern. Sie exprimieren z.B. Bcl2, Zytokeratin 5 und CD44.
- muzin-produzierende Zellen
- endokrine chromaffine Zellen: produzieren u.a. Serotonin
Prostatasteine
In histologischen Schnittpräparaten finden sich häufig 0,2 bis 2 mm große eosinophile Körper, die in den Drüsenlumina liegen. Diese Prostatasteine stellen Ausfällungen des Prostatasekrets dar, die sich schalenartig z.B. auf abgeschilferten Epithelzellen abgelagert haben.
Embryologie
Das Drüsenepithel der Prostata entstammt dem Sinus urogenitalis in der Höhe der Mündung des Wolff-Gangs und ist endodermalen Ursprungs. Die Epithelzellen dieser Region sprossen ab der 12. Entwicklungswoche unter dem Einfluss der Androgene Testosteron und Dihydrotestosteron (DHT) in das umgebende Mesenchym aus und bilden dadurch die Drüsenanlage. Das Mesenchym entwickelt sich zum Stroma. Beim weiblichen Embryo entsteht entsprechend die Paraurethraldrüse.
Entscheidend für die Entwicklung der Prostata ist die Expression des Homöoboxgens NKX3.1.
Sekret
Das Prostatasekret macht 15-30 % der Flüssigkeit des Ejakulats aus. Es ist dünnflüssig und weist einen pH-Wert von 6,4 auf. Weiterhin enthält es eine Vielzahl an Bestandteilen, z.B.:
- Proteasen (z.B. prostataspezifisches Antigen): verflüssigen das Samenkoagulum und ermöglichen so eine ausreichende Motilität der Spermien.
- Zink: hemmt Proteasen, schützt das Spermatozoen als Zink-Glykoprotein-Komplex auf der Zellmembran, hat Einfluss auf den Testosteronmetabolismus in der Prostata.
- Citrat: entfaltet Pufferwirkung mit Seminalplasma
- Prostaglandine: stimulieren den Uterus
- Spermin: beeinflusst die Motilität und die DNA-Stabilität der Spermatozoen. Weiterhin für den kastanienblütenartigen Geruch verantwortlich.
- Immunglobuline
- saure Phosphatase
Physiologie
Die Prostata ist wie die anderen akzessorischen Geschlechtsdrüsen ein hormonsensitives Organ. Nach Aufnahme von Testosteron aus dem Blutkreislauf wird es mittels Steroid-5α-Reduktase in Dihydrotestosteron umgewandelt, insbesondere in Stromazellen. Anschließend werden Wachstumsfaktoren freigesetzt, welche die Proliferation des Drüsenepithels stimulieren.
Die Prostata beeinflusst durch ihre Formveränderung die Durchlässigkeit der Harnröhre. Sie verschließt während der Erektion bzw. Ejakulation die Harnröhre am Blasenausgang und verhindert so die Durchmischung von Urin und Ejakulat, die sich negativ auf die Befruchtung auswirken würde.
Das Prostatasekret ist so zusammengesetzt, dass es im sauren Milieu der Vagina zu einer Verflüssigung des Spermas kommt. Dabei wird die hemmende Wirkung des Zinks auf die Proteasen aufgehoben.
Klinik
Diagnostik
Da die Außenzone mit ihrer Hauptmasse im dorsalen Teil des Organs liegt, kann die digital-rektale Untersuchung (DRU) der Prostata mit geringem Aufwand bereits wertvolle diagnostische Informationen liefern (Induration, Dolenz). Differenziertere Befunde sind durch die Bildgebung möglich. Dazu zählen:
- transrektale Prostatasonographie (TRUS),
- multiparametrische Magnetresonanztomographie (MRT),
- Computertomographie (CT) und
- Positronen-Emissions-Tomographie (PET)
- Elastographie
- Histo-Scanning
Bei Verdacht auf ein Malignom der Prostata werden an suspekten Stellen Biopsien entnommen. Um die Trefferquote zu erhöhen, nimmt man die Biopsien nicht blind vor, sondern gestützt auf die Bildgebung. Das durch die Prostatabiopsie gewonnene Material wird anschließend histopathologisch untersucht.
Krankheitsbilder
Die Erkrankungen der Prostata sind dem Fachgebiet Urologie zugeordnet. Zu ihnen zählen zum Beispiel:
- Prostatitis
- Benigne Prostatahyperplasie (BPH), meist in der Transitionszone oder der periurethralen Zone
- Prostatakarzinom, meist in der peripheren Zone (Außenzone)
- Sklerosierende Adenose der Prostata
Da die Prostata von parasympathischen Nerven des Sakralmarks durchzogen wird, die auch die Erektion steuern, kommt es nach Prostataoperationen häufig zu Erektionsstörungen.
Rechtsmedizin
Spermin-Kristalle in getrockneter Samenflüssigkeit können bei forensischen Fragestellungen nachgewiesen werden.
Podcast

Quiz
tl;dr
Quellen
- ↑ McVary, KT: Prostate innervation Prostate Suppl, 1998;8:2-13. PMID: 9690657
- ↑ Sanjay A Pai: Ectopic Pacinian Corpuscle in the Prostate. Case Reports Int J Surg Pathol. 2017 Oct;25(7):609-610. doi: 10.1177/1066896917705200. Epub 2017
Literatur
- Schünke et al. Prometheus Lernatlas der Anatomie, 4. Auflage, Georg Thieme Verlag, 2015.