Neurodermitis
Synonyme: atopische Dermatitis, atopisches Ekzem, endogenes Ekzem
Englisch: neurodermatitis
Definition
Die Neurodermitis ist eine chronisch-rezidivierende Hauterkrankung, die zum atopischen Formenkreis gehört.
Epidemiologie
Die atopische Dermatitis gehört mit einer Prävalenz von 10 bis 15 % im Kindesalter und 2 - 5 % im Erwachsenenalter zu den häufigsten Hauterkrankungen. Typischerweise tritt sie ab dem 3. Lebensmonat auf. Bei ca. 70 % der Betroffenen kommt es bis zum 20. Lebensjahr zu einer spontanen Besserung bis hin zur vollständigen Abheilung.
Pathogenese
Die Pathogenese der Neurodermitis ist (bisher) nicht vollständig geklärt und daher Gegenstand intensiver Forschung. Bislang geht man von einem multifaktoriellen Prozess aus. Als mögliche Auslöser werden u.a. diskutiert:
- Dysregulation des Hautimmunsystems mit TH2-Dominanz
- Störungen des neurovegetativen Systems
- Anomalien der epidermalen Barriere durch Mutation von Strukturproteinen des Stratum corneum sowie verminderte Produktion epidermaler Ceramide
Studienergebnisse zeigen, dass bei der Neurodermitis die natürliche Barrierefunktion der Haut gestört sein könnte. Es konnten Gendefekte identifiziert werden, die dazu führen, dass wichtige Strukturproteine der Haut fehlen. Beispiele sind Mutationen im Filaggrin-Gen, die zu einem Filaggrin-Defizit in den äußeren Hautschichten führen. Filaggrin fördert die Keratinisierung und Strukturbildung der Haut und ist daher ein Schlüsselprotein der Hautbarriere.
Darüber hinaus schreibt man den Neuropeptiden eine wichtige Rolle bei der Entstehung der Neurodermitis zu. Psychische Belastungen oder Stress können die Intensität der Erkrankung steigern.
Ein erblicher Einfluss ist vorhanden. Die Neurodermitis wird wahrscheinlich polygen vererbt. Besonders auffällig sind Erbgutveränderungen auf Chromosom 11. Bei Neurodermitikern ist hier das Gen C11orf30 verändert, welches das Protein EMSY kodiert.
Triggerfaktoren
Substanzen oder Situationen, die einen "Schub" der Erkrankung auslösen können, sind:
- Textilien aus Wolle oder bestimmten synthetischen Fasern
- längerer und wiederholter Kontakt zu Wasser
- hohe Lufttemperatur und geringe Luftfeuchtigkeit
- Kontakt zu Umweltallergenen (Tierhaare, Pollen etc.)
- bestimmte Inhaltsstoffe in Nahrungsmitteln (z.B. in Milch oder Zitrusfrüchten etc.)
- Stress
- Schweiß
Klinisches Bild
Die Neurodermitis verläuft schubförmig. Es wechseln sich Phasen fast völliger Beschwerdefreiheit mit symptomatischen Phasen ab, die zu einer Verschlechterung des Hautbefunds führen. Die Prädilektionsstellen der Hauterscheinungen sind abhängig vom Lebensalter.
Säuglinge und Kleinkinder
Im Säuglingsalter und bei Kleinkindern bietet der sogenannte Milchschorf auf der behaarten Kopfhaut einen ersten Anhalt für das Vorliegen einer Neurodermitis. Typischerweise sind das Gesicht, der Körperstamm und die Streckseiten der Extremitäten befallen. Die Haut ist trocken (Xerosis cutis), gerötet und fein-schuppend, teilweise aufgekratzt und nässend. Die Windelregion ist meist ausgespart.
Ältere Kinder und Erwachsene
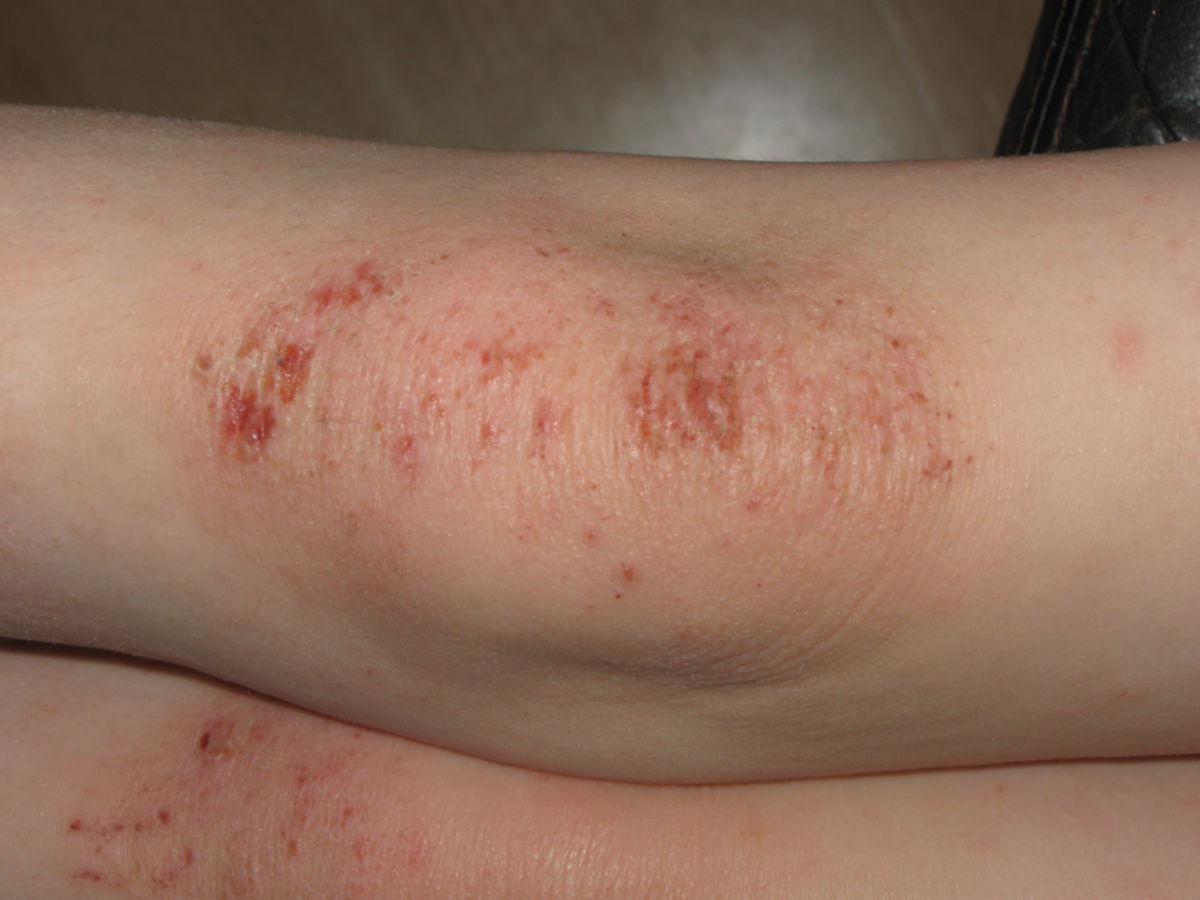
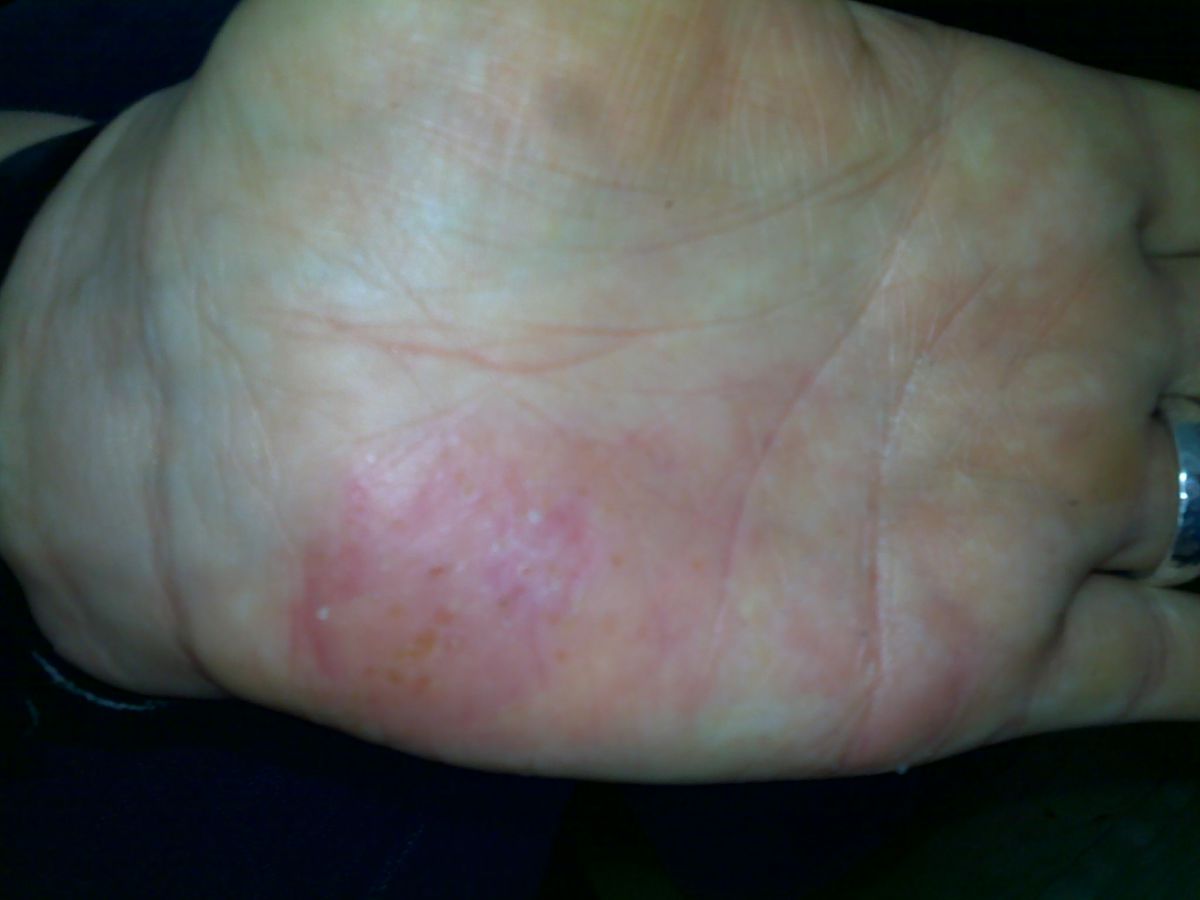
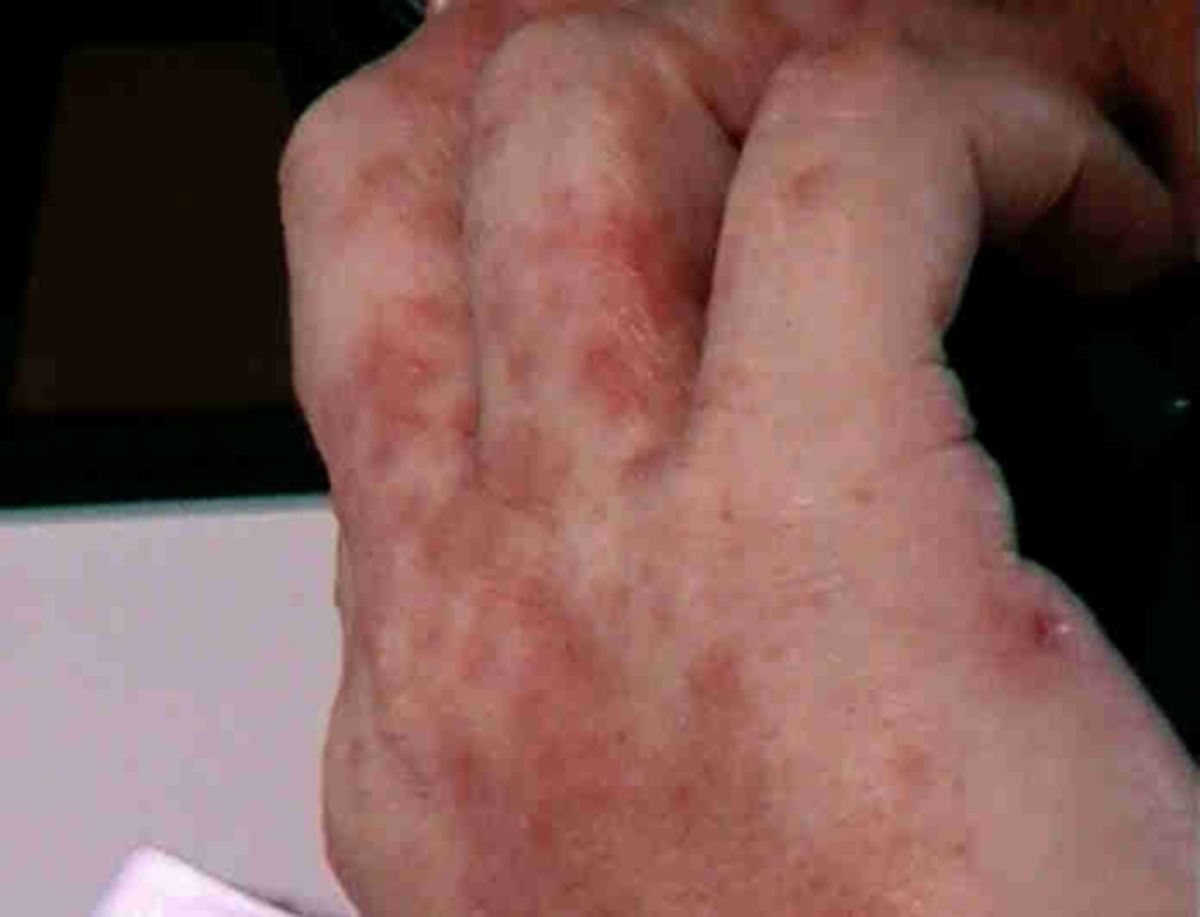
Bei Schulkindern, Jugendlichen und Erwachsenen lässt sich ein bevorzugter Befall der Beugeseiten der Extremitäten sowie von Hals und Gesicht (z.B. Lidekzem) nachweisen. Es besteht quälender Juckreiz, was die Kinder zum "Aufkratzen" der betroffenen Hautstellen bewegt und zu Komplikationen führen kann. Die häufigsten Hauteffloreszenzen sind fein schuppende, unscharf begrenzte erythematöse Plaques. Chronische Ekzeme sind verdickt und zeigen eine vergröberte Hautlinienzeichnung (Lichenifikation).
Als Nebenbefunde kann man bei einigen Patienten das Hertoghe-Zeichen und Dennie-Morgan-Falten an den Unterlidern finden. Außerdem typisch sind sog. Kratzartefakte (Exkoriationen) mit punkt- oder strichförmigen Krusten oder Erosionen im Bereich der Ekzeme, Pigmentverschiebungen nach Abheilung (Hyper- oder Hypopigmentierungen) und Narben.
Folgende weitere Varianten der Neurodermitis können alleine oder in Kombination mit der atopischen Dermatitis auftreten:
- Lidekzem
- Lippenekzem
- atopische Erythrodermie (Befall der gesamten Haut)
- chronisch-rezidivierendes hyperkeratotisch-rhagadiformes Hand- und Fußekzem bzw. dyshidrotisches Ekzem
- nummuläres Ekzem
Schweregrad
Komplikationen
Die defekte Hautbarriere der Patienten führt in der Regel zu einer veränderten Hautflora. Vor allem die lipophile Hefe Malassezia furfur und Staphylococcus aureus lassen sich vermehrt in der Haut der betroffenen Patienten nachweisen.
Besonders an den aufgekratzten Hautläsionen besteht durch den Barrieredefekt die Gefahr einer Superinfektion. Risse in der Epithelschicht erleichtern Pilzen wie Dermatophyten und Hefen sowie Bakterien und Viren das Eindringen in die Haut. Herpesviren können das Krankheitsbild des Ekzema herpeticatum hervorrufen.
Diagnostik
Für die Neurodermitis gibt es keine spezifischen Labortests. Die Diagnose ergibt sich aus der typischen klinischen Symptomkonstellation nach den Hanifin- und Rajka-Kriterien:
Major-Kriterien für eine Neurodermitis sind:
- positive atopische Familienanamnese (allergische Rhinokonjunktivitis, allergisches Asthma bronchiale, Atopische Dermatitis)
- chronisch-rezidivierender Verlauf
- typisches Hautbild
- starker Pruritus
Minor-Kriterien sind z.B.:
- weißer Dermographismus
- Hertoghe-Zeichen
- Dennie-Morgan-Falten (doppelte Unterlidfalte)
- Rhagaden an Mundwinkel und Ohrläppchen
- Pityriasis alba
- Ichthyose, verstärkte Handlinienzeichnung ("Ichthyose-Hand")
- halonierte Augen (dunkle Augenringe)
Laborchemisch können ein erhöhtes Gesamt-IgE und/oder der Nachweis von Typ-I-Sensibilisierungen (mittels Prick-Test, RAST) das Vorliegen einer Atopie untermauern. Bei ca. 20 % der Neurodermitis Patienten ist der Gesamt-IgE-Spiegel jedoch normwertig.
Therapie
Die Therapie der Neurodermitis basiert auf drei Säulen:
- Basistherapie (Wiederherstellung der Hautschutzbarriere durch Harnstoff- oder Glycerinhaltige Cremes)
- Vermeidung von Provokationsfaktoren (keine Wolle, Handschuhe beim Umgang mit Reinigungsmitteln und Wasser, kein Kratzen u.a.)
- Antientzündliche, topische und systemische Therapie
Zur lokalen antientzündlichen Therapie eignen sich topische Glukokortikoide oder Calcineurininhibitoren. An Arealen dünner Haut (Gesicht, Genital) werden Calcineurininhibitoren bevorzugt eingesetzt, da sie kein Hautatrophierisiko aufweisen. In schubfreien Intervallen kann eine proaktive Anwendung lokaler Glukokortikoide oder Calcineurininhibitoren (z.B. 1x/Woche) sinnvoll sein, um den Befund zu stabilisieren und erneuten Schüben vorzubeugen.
Ein weiterer Behandlungsansatz ist die Eradikation von Staphylococcus aureus durch Balneotherapie mit Chlorbleiche (Natriumhypochlorit-Lösung) und Mupirocin. Durch die desinfizierende Wirkung der Chlorbleiche werden Staphylokokken, welche die Neurodermitis-Läsionen besiedeln, abgetötet und die Symptome vermindert.[1]
Moderate bis schwere Formen der atopischen Dermatitis bei Erwachsenen werden mit systemischen Immunsuppressiva behandelt. Unter den konventionellen Immunsuppressiva sind in Deutschland aktuell (2026) systemische Glukokortikoide und Ciclosporin zugelassen. Systemische Glukokortikoide sollten jedoch nur für eine Kurzzeittherapie bei akuten Schüben bis maximal 3 Wochen eingesetzt werden. Ciclosporin kann als Intervalltherapie zur Krankheitskontrolle erwogen werden. Ebenso kommen Biologika (Dupilumab, Tralokinumab) oder JAK-Inhibitoren (z.B. Abrocitinib, Baricitinib, Upadacitinib) als Intervall- oder Langzeittherapie zur Anwendung.
Zusätzlich zur antientzündlichen Therapie kann man eine Juckreizbehandlung mit Polidocanol oder UV-Therapie (Schmalband-UVB und UVA1) in Betracht ziehen.
Zudem kann unterstützend eine Photosoletherapie angewendet werden. Hierbei wird ein salzhaltiges Wannenbad mit einer synchronen oder asynchronen Lichttherapie kombiniert.[2]
Fortbildung
Quiz
Bildquelle
- Bildquelle für Flexikon-Quiz: © Jinson Nguyen / Unsplash
Quellen
- ↑ Huang, JT; Abrams M., Tlougan B., Rademaker, A., Paller AS(2009)."Treatment of Staphylococcus aureus Colonization in Atopic Dermatitis Decreases Disease Severity.". Pediatrics123(5): 808-14.
- ↑ Kassenärztliche Bundesvereinigung - Balneophototherapie künftig auch bei Neurodermitis möglich, abgerufen am 04.01.2022
Weblinks
- Wollenberg A et al. Neurodermitis im Kindes- und Erwachsenenalter. Diagnostik und Therapie. Dtsch Arztebl Int 2023
- S3-Leitlinie: Atopische Dermatitis (AD) Neurodermitis; atopisches Ekzem Gültig bis: 15/06/2028