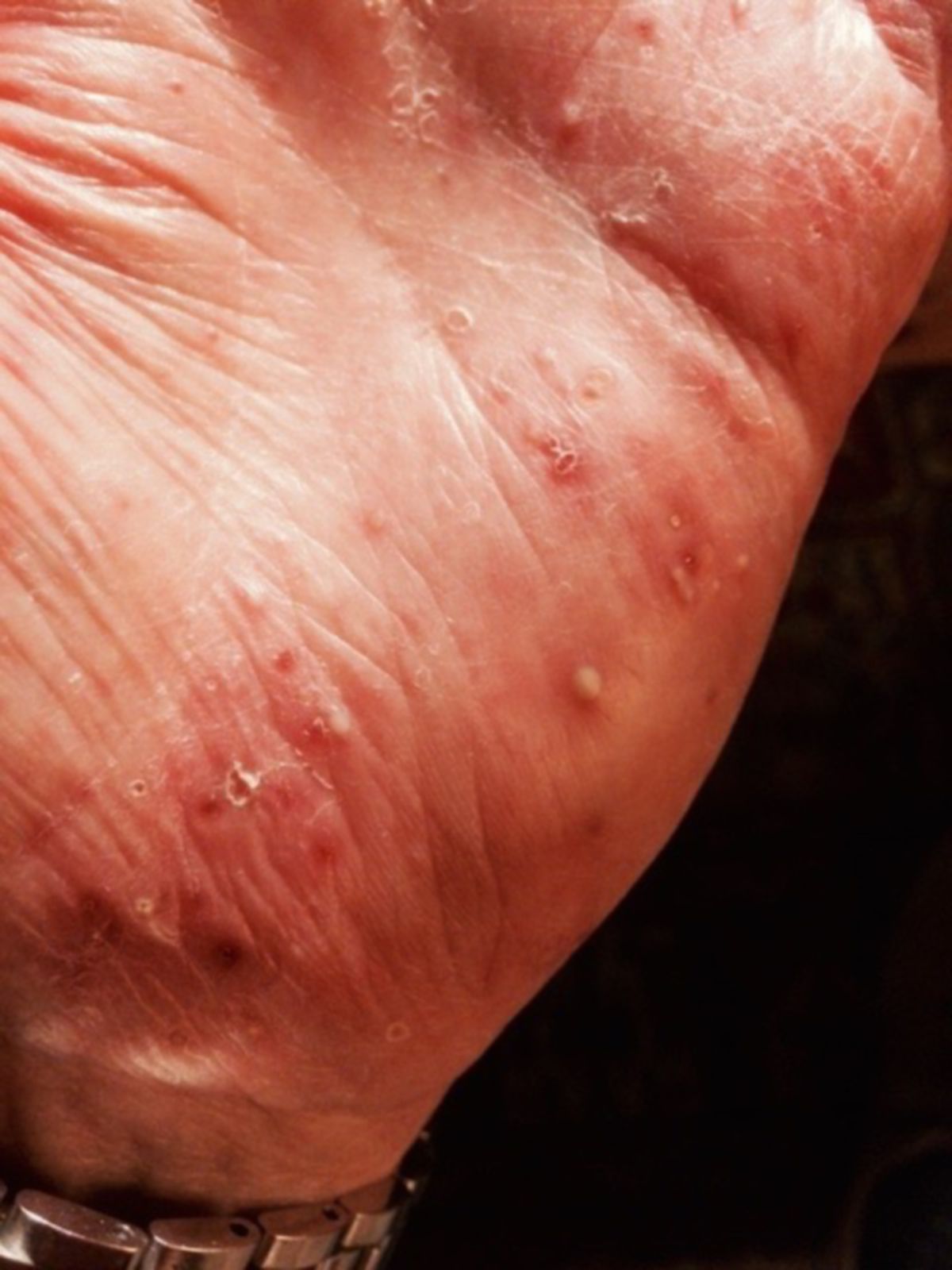
Dyshidrotisches Ekzem
Synonyme: dyshidrosiformes Ekzem, dyshidrotische Dermatitis, dyshidrosiforme Dermatitis, dyshidrotisches Handekzem, dyshidrotisches Fußekzem, Dyshidrose, Dyshidrosis
Englisch: dyshidrosis, acute vesiculobullous hand eczema
Definition
Beim dyshidrotischen Ekzem handelt es sich um ein an den Händen und Füßen auftretendes Ekzem, das häufig mit einer Hyperhidrose verbunden ist und daher früher irrtümlicherweise als Störung der Schweißdrüsenfunktion angesehen wurde.
Ätiopathpogenese
Das dyshidrotische Ekzem ist ein polyätiologisches Krankheitsbild, das häufig im Rahmen einer atopischen Diathese auftritt. Weitere Ursachen sind:
- Id-Reaktion: allergische Fernreaktionen der Haut auf mikrobielle Antigene (z.B. dermatophytide Reaktion bei Tinea)
- Kontaktallergie (allergische Kontaktdermatitis): entsteht meist jedoch auf dem Boden einer Dyshidrose
- systemische allergische Reaktion: einige Patienten mit Nickelallergie entwickeln ein dyshidrotisches Ekzem nach Allergenexposition über die Mundschleimhaut (z.B. nickelhaltiger Zigarettenrauch, Perubalsam); evtl. Akkumulation der Stoffe in den Schweißdrüsen.
- medikamentös-allergische Reaktion: nach Penicillin oder IVIG
- psychogene Reaktion: dyshidrotische Ekzeme können Ausdruck einer emotionalen Stresssituation sein
In vielen Fällen bleibt die Ursache unklar (idiopathisches dyshidrotisches Ekzem).
Klinik
Das dyshidrotische Ekzem tritt meist schubweise in warmen Jahreszeiten auf. Der Verlauf kann akut, subakut oder chronisch rezidivierend sein. Die akute Dermatitis ist charakterisiert durch eruptiv aufschießende, gruppierte, unterschiedlich große, wasserklare bzw. gräulich schimmernde, z.T. juckende Bläschen. Dabei betrifft es meist symmetrisch die Palmae und Plantae. Die Hände sind deutlich häufiger und intensiver betroffen. Prädilektionsstellen an den Händen sind die seitlichen Partien der 2. bis 5. Finger. Initial können die Bläschen kaum wahrnehmbar oder nur tastbar sein. In der Abheilungsphase bilden sich dann erythematöse, schuppende Plaques.
Besteht die Dermatitis länger, treten Schuppungen, hyperkeratotische Plaques und schmerzhafte Rhagaden hinzu.
Varianten
Folgende Varianten des dyshidrotischen Ekzems sind bekannt:
- Cheiropompholyx und Podopompholyx: Maximalvarianten mit maximal kirschgroßen Blasen, die konfluieren.
- Dyshidrosis lamellosa sicca: bei geringen Eruptionen trocknen die kleinen Bläschen rasch ein. An vielen Stellen kommt es dann zu einer typischen trockenen, halskrausenartigen Schuppung. Meist liegt eine atopische Diathese vor.
Komplikationen
Ein ausgeprägtes dyshidrotisches Ekzem birgt die Gefahr einer bakteriellen oder mykotischen Sekundärinfektion. Die Bakterien führen zu einer eitrigen Trübung der Bläschen (Pusteln), Ödemen, Lymphangitis und Lymphadenitis bis hin zur Sepsis. An den Füßen kann ein gramnegativer Fußinfekt entstehen.
Die Erosionen abheilender Bläschen und Blasen erleichtern eine Kontaktsensibilisierung, sodass sich eine allergische Kontaktdermatitis entwickeln kann.
Diagnostik
Die Diagnose wird häufig anhand der Klinik gestellt. Es wird jedoch in der Regel noch ein Epikutantest sowie eine Atopiediagnostik zum Ausschluss einer allergischen Kontaktdermatitis durchgeführt.
Histopathologie
Die sichtbaren intraepidermalen Bläschen sind Ausdruck einer spongiotischen Dermatitis der Leistenhaut.
Differenzialdiagnosen
Zu den Differenzialdiagnosen zählen:
- Psoriasis palmaris et plantaris (Psoriasis dyshidrotica)
- Krätze (Skabies)
- bullöses Pemphigoid
- Pemphigus vulgaris
- hyperkeratotisch-rhagadiformes Ekzem
- Hand-Fuß-Syndrom
- Tinea manum bzw. Tinea pedis
- T-Zell-Lymphome
Therapie
Beim dyshidrotischen Ekzem sollte die Grunderkrankung identifiziert und behandelt werden (z.B. Meidung auslösender Kontaktallergene, Behandlung einer Tinea). Weiterhin sollte eine Nikotinentwöhnung empfohlen werden, da Rauchen einen wichtigen Provokationsfaktor darstellt.
Topische Therapie
Bei initialer Manifestation sowie prophylaktisch können lokale Bäder mit adstringierenden Zusätzen (z.B. Gerbstoffe) verwendet werden. Im Akutstadium bei nichtinfektiöser Genese werden Lotionen oder Cremes mit Glukokortikoiden (z.B. Triamcinolonacetonid) sowie Umschläge mit Eichenrindenextrakt oder synthetischen Gerbstoffen appliziert.
Bei starker Eruption kommen feuchte Verbände mit physiologischer Kochsalzlösung oder antiseptischen Lösungen aus Chinolinol oder Polyvinylpyrrolidon-Jod-Komplex bis zur Reepithelialisierung zum Einsatz, anschließend Cremes mit antiseptischen Zusätzen. Bei chronischen Formen kann eine lokale PUVA-Therapie oder UVA1-Kaltlichttherapie eingesetzt werden.
Systemische Therapie
Eine kurzfristige orale Gabe von Glukokortikoiden für einige Tage kann erwogen werden. Weitere Therapieansätze sind:
Bei hohem Leidensdruck können ggf. Opipramol oder Sedativa verordnet werden.
Bei Impetiginisation kann eine antibiotische Therapie mit Cephalosporinen notwendig sein. Bei mykotischer Sekundärinfektion erfolgt die Gabe eines Antimykotikums.