Skabies
Eine neue Leitlinie ist verfügbar.
Klick auf "Bearbeiten" und aktualisiere diesen Artikel!
Eine neue Leitlinie ist verfügbar.
Klick auf "Bearbeiten" und aktualisiere diesen Artikel!
Synonyme: Krätze, Scabies
Englisch: scabies
Definition
Skabies ist eine durch Parasiten (Krätzmilben) hervorgerufene, ansteckende Hauterkrankung.
ICD-10-Code: B 86
Erreger
Die Skabies wird durch den Erreger Sarcoptes scabiei var. hominis ausgelöst, der zu den Spinnentieren gehört. Man kann ihn aufgrund seiner Lebensweise sowohl den Endo- als auch den Ektoparasiten zuordnen.
Weibliche Milben sind ovoide, etwa 0,3 bis 0,5 mm groß, männliche Milben, gleichfalls ovoid, 0,2 bis 0,3 mm - damit sind sie mit dem bloßen Auge gerade noch erkennbar. Im ausgereiften Stadium und im Nymphenstadium besitzen sie 4 Beinpaare, im Larvenstadium 3 Beinpaare.
Übertragung
Die Übertragung der Krätzmilbe kann auf zwei Arten erfolgen:
Direkte Übertragung
Hier wird die Infektion durch direkten Hautkontakt zwischen zwei Menschen weitergegeben. Für die Übertragung sind in der Regel kontinuierliche Hautkontakte von fünf bis zehn Minuten notwendig. Die Übertragungswahrscheinlichkeit steigt jedoch mit der Milbendichte auf der Haut des Infizierten, so reichen z.B. bei der Skabies crustosa bereits kurze Kontakte für eine Ansteckung aus.
Indirekte Übertragung
Die Übertragung auf dem indirekten Weg erfolgt durch Kontakt mit infizierten Hautschuppen. Als Übertragungsorte bzw. -gegenstände kommen gemeinsame Schlafplätze, Leibwäsche, Handtücher, Gummihandschuhe, Polstermöbel oder Schlafzimmerfußböden in Frage. Krätzmilben können nach dem Abschuppen aus den Herden infizierter Patienten bei Zimmertemperatur 24 bis 36 Stunden, in Einzelfällen sogar bis zu 96 Stunden außerhalb ihres Wirts überleben. Da die Milben sich jedoch nur sehr langsam bewegen können und bei immunkompetenten Patienten nur geringe Mengen von Krätzmilben auf der Haut vorhanden sind, wird diesem Infektionsweg eine nachrangige Bedeutung zugeschrieben.[1]
Risikofaktoren
Zu den Risikofaktoren für eine Infektion mit Skabies zählen unter anderem:
- Niedriger Sozialstatus
- Alter
- Immunsuppression
Epidemiologie
Die Krätzmilbe ist weltweit verbreitet. Skabies kommt vor allem dort vor, wo viele Menschen auf begrenztem Raum mit einer erhöhten Wahrscheinlichkeit für enge Haut-zu-Haut-Kontakte oder mangelnde Hygiene leben. In Europa begegnet einem die Krankheit häufig in Gemeinschaftseinrichtungen wie z.B. Kindergärten, Alters- oder Pflegeheimen, wo sie sich - vor allem bei zu später Erkennung der Ursache - rasch zu einer Endemie entwickeln kann.
Pathogenese
Die Hautveränderungen bei Skabies sind das Resultat einer Reizung und Gewebszerstörung durch die Krätzmilben. Die weiblichen Milben bohren Gänge in das Stratum corneum der Haut und legen dort ihre Eier ab. Aus den Eiern entwickeln sich Larven, die aus den Bohrgängen auswandern und auf der Hautoberfläche neue Bohrtaschen graben. Hier entwickeln sich aus den Larven so genannte Nymphen. Aus den Nymphen wiederum entstehen neue Männchen und Weibchen, die nach der Begattung auf der Hautoberfläche weitere Hautareale befallen.
Die befruchteten Weibchen graben sich in die Haut ein und beginnen während ihrer 2.monatigen Lebenszeit damit, täglich 2 bis 4 Eier abzulegen, aus denen sich eine 6-beinige Protolarve entwickelt. Die Protolarve entwickelt sich nach 3-4 Tagen dann entweder zu einem Männchen oder zur weiblichen Tritonnymphe. Nach weiteren 3-4 Tagen reift die Tritonnymphe zum geschlechtsreifen Weibchen heran. Bei fortgeschrittener Immunsuppression des Wirtes (z.B. HIV-Infektion) kann es zur Borkenkrätze (Scabies norvegica oder Scabies crustosa) kommen, bei der aufgrund der ungehemmten Vermehrung sehr hohe Milbenzahlen (Tausende von Milben in dicken Hautkrusten) vorkommen.
Die erste Phase des Befalls nimmt zwei bis sechs Wochen nach Infektion in Anspruch. Ihr folgt eine zweite Erkrankungsphase, die häufig durch allergische Abläufe bestimmt wird. Zunächst tritt eine Allergie vom Soforttyp auf, der später eine Allergie vom Spättyp folgen kann. Klinisches Korrelat ist ein sekundäres, vom Ort der Milbengänge unabhängig auftretendes Exanthem.
Die Ausscheidungen der Krätzmilben und die zerfallenden Milbenkörper enthalten starke Antigene, welche die Allergie unterhalten. Die Hautveränderungen sind dabei nicht auf den eigentlichen Sitz der Milben beschränkt, sondern tauchen bisweilen auch an Stellen auf, die vor längerer Zeit mit Milben befallen waren (Scabies nodosa).
Symptome
Die ersten Symptome zeigen sich mit einer Latenz von 2 bis 6 Wochen nach der Infektion, bei einer Reinfektion treten sie schon nach wenigen Tagen auf:
- Brennen oder starker Juckreiz der betroffenen Hautstellen - vor allem Nachts
- Ekzemähnliche Hautveränderungen (Rötung, Schuppung, Papeln, Pusteln)
- Granulome
Im Verlauf der Erkrankung sieht man häufig durch den starken Juckreiz ausgelöste Exkoriationen, die leicht zu einer bakteriellen Superinfektion führen können und dann die Erkennung der eigentlichen Effloreszenzen erschweren. Das Hautbild ist extrem "bunt" und kann nebeneinander Vesikel, Papulovesikel, Papeln, Pusteln, Quaddeln, Infiltrationen und als Sekundärläsionen Krusten und Furunkel aufweisen.
Bei immunsupprimierten Patienten kann der Juckreiz schwach ausgeprägt sein oder ganz fehlen. Unter lokaler oder systemischer Glukokortikoidtherapie können die Hautläsionen bei der klinischen Untersuchung kaum wahrnehmbar sein ("Scabies incognito" bzw. "gepflegte Skabies").
Scabies crustosa
Bei der Scabies crustosa kommt es zu diffusen Hyperkeratosen, die mit Krusten oder Borken einhergehen ("Borkenkrätze"). Die Effloreszenzen sind meist an Hand- und Fußflächen sowie an den Nägeln lokalisiert, es können jedoch auch die Kopfhaut, das Gesicht und der Hals betroffen sein.
Prädilektionsstellen
Die typischen Prädilektionsstellen der Skabies sind:
- Umgebung der Brustwarzen
- Zwischenfingerräume
- Handgelenke
- Ellenbogen
- Leistenregion
- Penis
Mitunter tritt eine Ausbreitung auf Arme und Schenkel, später auch auf Finger und Nagelumgebung auf. Auch Bauch, Rücken und das Gesicht können befallen sein. Bei Säuglingen und Kleinkindern sind primär eher das Gesicht, die behaarte Kopfhaut und die Hände befallen.
Sekundäre Läsionen im Rahmen des allergischen Exanthems finden sich zumeist auf dem Bauch, den Oberschenkeln und am Gesäß.
Diagnose
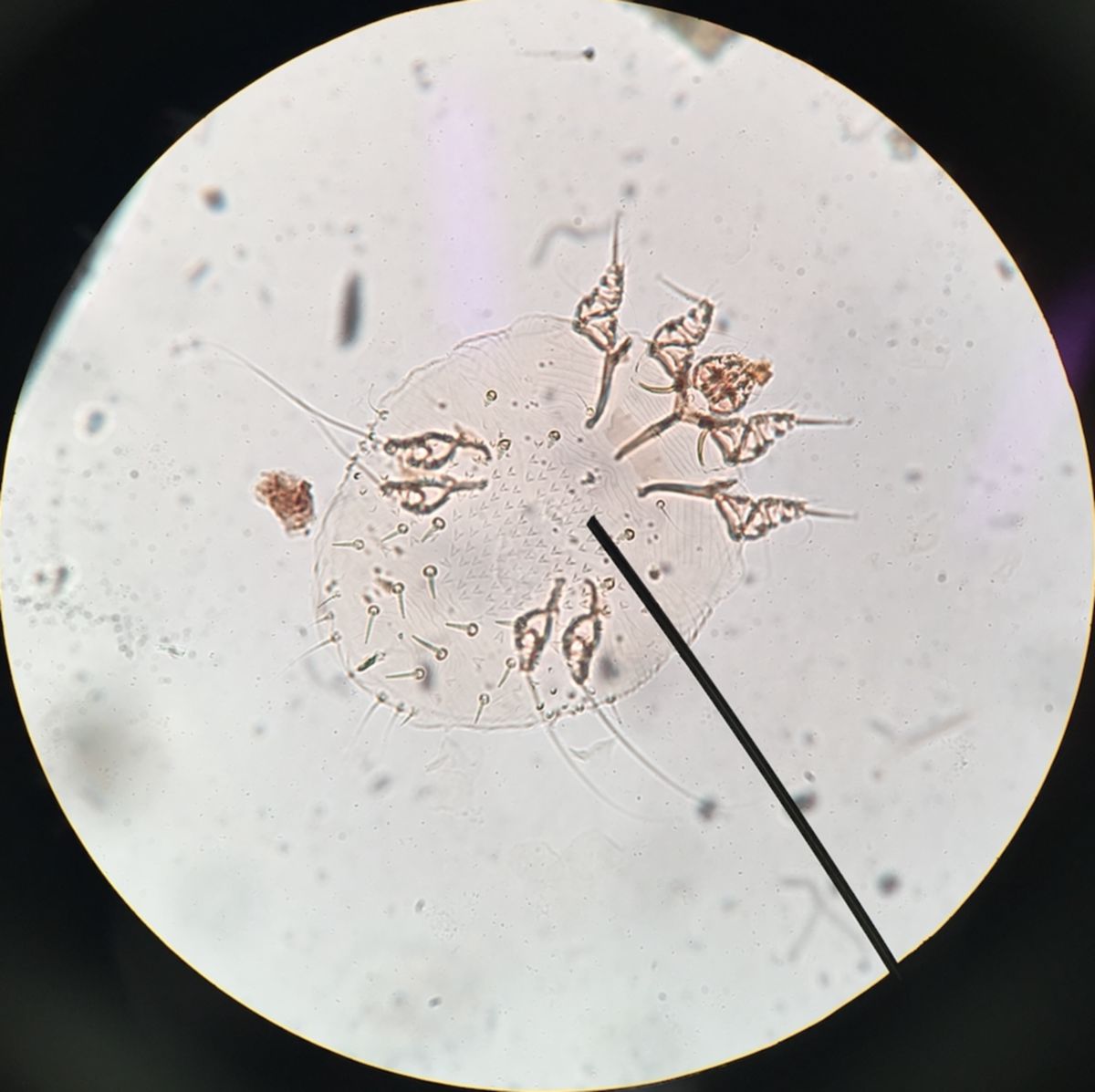
Besteht aufgrund des klinischen Bildes der Verdacht auf Skabies, sollte die weitere Diagnostik durch einen Dermatologen erfolgen. Die Diagnose wird durch den mikroskopischen Nachweis von Milben im Hautmaterial (Hautgeschabsel) gestellt. Der Nachweis ist nicht immer einfach, da die Anzahl der Milben in floriden Herden häufig gering ist. Alternativ kann die mikroskopische Untersuchung eines Klebeband-Abdruckes erfolgen.
Eine weitere Möglichkeit stellt die direkte Betrachtung der Herde mit dem Dermatoskop bzw. Videodermatoskop dar, bei der man die Milben als bräunliche Dreiecke neben lufthaltigen intrakornealen Gängen erkennen kann. In klinischer Prüfung befindet sich der Nachweis von Antikörpern bzw. Antigenen mittels ELISA bzw. PCR.
Histopathologie
Milbengänge (Primäreffloreszenzen)
Die Milben graben ihre Gänge im flachen Winkel bis in die tiefere Epidermis, selten finden sich in der Lichtung Milben oder Teile von ihnen, Eier oder spiralig gewundene, eosinophile Eihüllenanteile, Larven oder gelblicher Kot (Skybala).
Da sowohl die Milben als auch ihr Kot polarisationsoptisch eine schwache Doppelbrechung zeigen, kann die Untersuchung unter polarisiertem Licht das Auffinden dieser Strukturen erleichtern. Zusätzlich kann in der Epidermis eine Spongiose bestehen, die eventuell mit einer Vesikelbildung einhergeht. In der korrespondierenden oberen Dermis besteht ein perivaskuläres entzündliches Infiltrat aus Lymphozyten und Histiozyten, auch eosinophile oder neutrophile Granulozyten können enthalten sein.
Ein eosinophilenreiches Bild kann zudem mit eosinophiler Spongiose, Vaskulitis und sogenannten eosinophilen Flammenfiguren einhergehen.
Scabies crustosa (Scabies norvegica)
Die Scabies crustosa geht einher mit Akanthose und ausgeprägter Hyperkeratose am Ort der Milbengänge. Milben oder Kot finden sich hier häufig.
Noduläre Skabies (Scabies nodosa)
An Stellen früheren Milbenbefalls findet sich bei einem Teil der Patienten ein auch nach Therapie persistierendes noduläres, mitunter pseudolymphomatöses Infiltrat aus Histiozyten, Plasmazellen, Eosinophilen und Lymphozyten, wobei auch atypische Zellformen enthalten sein können.
Sekundäres Exanthem
Die von Milbengängen unabhängig lokalisierten exanthematösen Läsionen weisen eine Akanthose, eine Spongiose sowie Hyper- und Parakeratosen auf. Das entzündliche Infiltrat besteht aus Lymphozten, Histiozyten und Neutrophilen. Häufig finden sich Exkoriationen infolge des starken Juckreizes, gegebenenfalls mit Impetiginisierung.
Scabies incognito
Unter systemischer oder lokaler Steroidtherapie ist histologisch unter Umständen nur eine subkorneale Pustelbildung zu sehen.
Therapie
Basismaßnahmen
Als Basismaßnahme ist ein täglicher Wäschewechsel (Bettwäsche, Kleidung) wichtig, um eine Reinfektion zu vermeiden. Auch die direkten Kontaktpersonen des Patienten sollten auf Skabies untersucht werden.
Medikamentöse Therapie
Die Behandlung der Skabies erfolgt mit so genannten Antiskabiosa. Die Therapie erfolgt lokal durch Applikation von Sprays oder Cremes auf die befallenen Stellen oder - bei schweren Fällen - durch Einnahme von Tabletten. Zu den eingesetzten Medikamenten zählen:
- Topische Antiskabiosa
- Systemische Antiskabiosa
- Ivermectin (in Deutschland seit Mai 2016 als Tablette zur oralen Einnahme zugelassen)[2]
Cave: Häufig wird die Skabies als "Ekzem" mit topischen Glukokortikoiden behandelt. Diese Therapie verschleiert die Diagnose, da Juckreiz und Entzündung unterdrückt werden. Bei unklaren chronischen "Ekzemen" an den typischen Prädilektionstellen sollte immer auch an Skabies gedacht werden.
Bei Scabies crustosa sind die Milben in dicke Krusten eingelagert, weshalb häufig eine initiale Keratolyse, z.B. mit Salicylsäure, indiziert ist, um die Milben für topische Antiskabiosa zugänglich zu machen.
Meldepflicht
Für eine individuelle Scabies-Erkrankung besteht keine Meldepflicht. Treten Scabies-Fälle jedoch in Gemeinschaftseinrichtungen (z.B. Kindergärten, Schulen, Heimen) auf, muss nach dem Infektionsschutzgesetz (IfSG) der Leiter der Einrichtung umgehend das zuständige Gesundheitsamt informieren. Erkrankte dürfen keine Tätigkeiten in Gemeinschaftseinrichtungen ausüben, bei denen sie Kontakt zu den Betreuten haben.
Quiz
Bildquelle
- Bildquelle für Flexikon-Quiz: KI-generiert
Links
Quellen
- ↑ RKI: Ratgeber für Ärzte: Skabies Epidemiologisches Bulletin, 2016
- ↑ Orales Ivermectin in Deutschland verfügbar Pharmazeutische Zeitung online; Ausgabe 18/2016, abgerufen am 6.6.2015
Literatur
- Falk ES, Eide TJ Histologic and clinical findings in human scabies, Int J Dermatol. 1981 Nov;20(9):600-5, abgerufen am 27.11.2019
- Head ES et al. Sarcoptes scabiei in histopathologic sections of skin in human scabies, Arch Dermatol. 1990 Nov;126(11):1475-7, abgerufen am 27.11.2019
- Seraly MP et al. Flame figures in scabies: a case report, Arch Dermatol. 1991 Dec;127(12):1850-1, abgerufen am 27.11.2019
- Ruiz E et al. Eosinophilic spongiosis: a clinical, histologic, and immunopathologic study, J Am Acad Dermatol. 1994 Jun;30(6):973-6, abgerufen am 27.11.2019
- Schlesinger I et al. Crusted (Norwegian) scabies in patients with AIDS: the range of clinical presentations, South Med J. 87:352-356 1994, abgerufen am 27.11.2019
- Ploysangam T et al. Cutaneous pseudolymphomas, J Am Acad Dermatol. 1998 Jun;38(6 Pt 1):877-95; quiz 896-7, abgerufen am 27.11.2019
- Guldbakke KK, Khachemoune A Crusted scabies: a clinical review, J Drugs Dermatol. 2006 Mar;5(3):221-7, abgerufen am 27.11.20109
- Kristjansson AK et al. Pink pigtails are a clue for the diagnosis of scabies, J Am Acad Dermatol. 2007 Jul;57(1):174-5, abgerufen am 27.11.2019
- Walton SF, Currie BJ Problems in diagnosing scabies, a global disease in human and animal populations, Clin Microbiol Rev. 2007 Apr;20(2):268-79, abgerufen am 27.11.2019
- Karthikeyan K. Crusted scabies, Indian J Dermatol Venereol Leprol. 2009 Jul-Aug;75(4):340-7, abgerufen am 27.11.2019
- Reinig EF et al. Pink pigtail in a skin biopsy: What is your diagnosis?, Dermatol Online J. 2011 Jan 15;17(1):12, abgerufen am 27.11.2019
- Foo CW et al. Polarizable elements in scabies infestation: a clue to diagnosis, J Cutan Pathol. 2013 Jan;40(1):6-10, abgerufen am 27.11.2019
- Yee BE et al. Crusted scabies of the scalp in a patient with systemic lupus erythematosus, Dermatol Online J. 2014 Oct 15;20(10). pii: 13030/qt9dm891gd, abgerufen am 27.11.2019
- Elwood H et al. Superficial fibrin thrombi … and other findings: a review of the histopathology of human scabietic infections, J Cutan Pathol. 2015 May;42(5):346-52, abgerufen am 27.11.2019
- Karaca Ş et al. Scabies Incognito Presenting as a Subcorneal Pustular Dermatosis-like Eruption, Turkiye Parazitol Derg. 2015 Sep;39(3):244-7, abgerufen am 27.11.2019