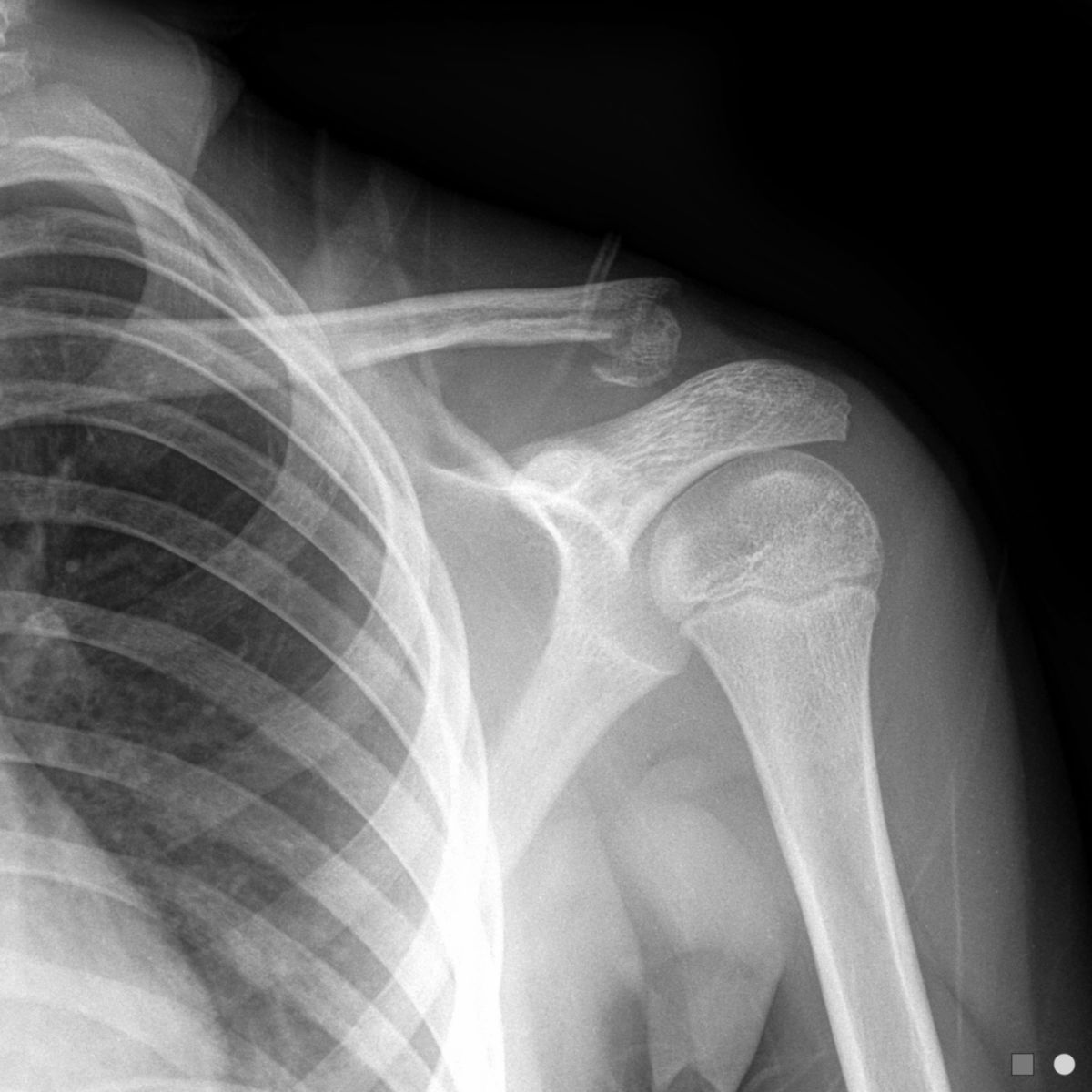
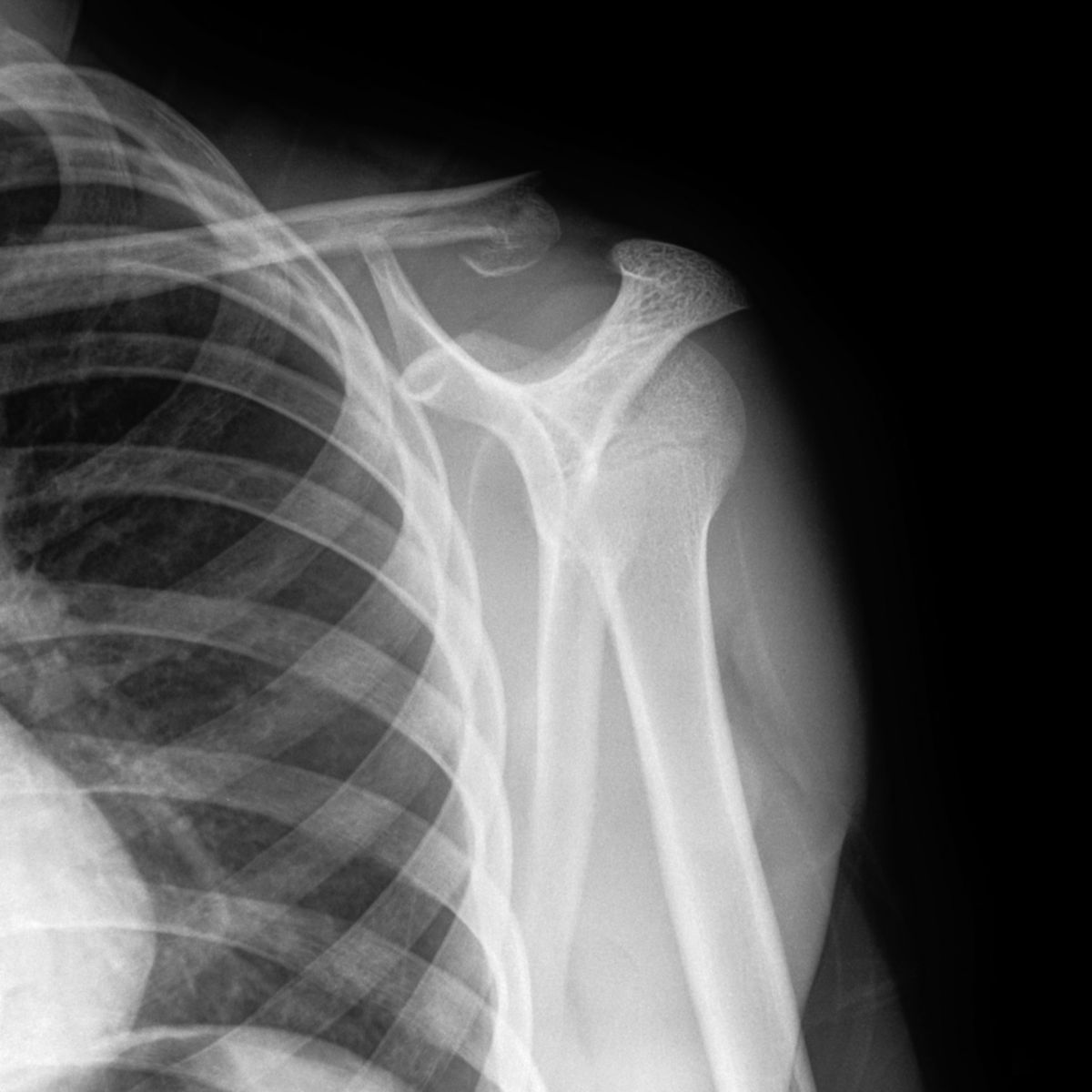
Klavikulafraktur
Synonyme: Claviculafraktur, Schlüsselbeinfraktur, Schlüsselbeinbruch
Englisch: clavicle fracture
Definition
Epidemiologie
Klavikulafrakturen machen etwa 5 % aller Frakturen aus. 50 % der Fälle treten bei Kindern unter 10 Jahren auf.
Ursachen
Die Klavikulafraktur entsteht entweder
- direkt durch eine (oft bereits relativ geringe) Gewalteinwirkung (Schlag, Stoß, Gurtverletzung bei Autounfall) auf das Schlüsselbein, oder
- indirekt durch einen Sturz auf die Schulter oder den ausgestreckten Arm mit Rotation.
Klavikulafraktur als Geburtstrauma
Die Klavikulafraktur ist das häufigste Geburtstrauma. Unter der Geburt kommt es insbesondere bei erschwerter Entwicklung der Schulter (z.B. bei Schulterdystokie) zu Klavikulafrakturen.
Ein weiterer Risikofaktor ist das Geburtsgewicht des Kindes. Bei Kindern mit einem Gewicht über 4 kg, liegt die Inzidenz einer Klavikulafraktur bei ungefähr 5 %. Die Fraktur heilt in der Regel ohne eine Therapie aus.[1]
Klassifikation
...nach Dislokation
- nicht-disloziert: Verlagerung um < 1 Schaftbreite
- disloziert: Verlagerung von > 1 Schaftbreite. Risiko der Non-Union beträgt 5 %.
...nach Allman/Lokalisation
Die Allman-Klassifikation unterteilt Klavikulafrakturen anhand ihrer Lokalisation in drei Formen:
- Typ 1: Frakturen des mittleren Drittels (am häufigsten mit ca. 80 %)
- Typ 2: Frakturen des lateralen Drittels (15 %)
- Typ 3: Frakturen des medialen Drittels (5 %)
...nach Jäger und Breitner
Frakturen des lateralen Drittels können anhand der Klassifikation nach Jäger und Breitner weiter in drei Grupppen eingeilt werden:
- Typ 1: Stabile Fraktur lateral des Ligamentum coracoclaviculare, gelegentlich Verletzung des Ligamentum acromioclaviculare
- Typ 2: Fraktur im Bereich des Ansatzes des Ligamentum coracoclaviculare
- Typ 2a: Ruptur des Ligamentum conoideum (instabil, kraniale Dislokation des medialen Fragmentes durch Zug des Musculus sternocleidomastoideus)
- Typ 2b: Ruptur des Ligamentum trapezoideum (teilweise instabil mit kranialer Dislokation des lateralen Fragmentes)
- Typ 3: Instabile Fraktur medial des Ligamentum coracoclaviculare mit kranialer Dislokation des medialen Fragmentes
- Typ 4: Instabile Fraktur mit Luxation der lateralen Clavicula aus ihrem Periostschlauch (Pseudoluxation des Akromioklavikulargelenks). Der Kapsel-Band-Apparat am Periostschlauch ist intakt. Diese Verletzung tritt nur im Kindes- und Jugendalter auf.
...nach Neer
Im angloamerikanischen Raum wird eher die Neer-Klassifikation für Frakturen des lateralen Drittels bevorzugt:
- Typ I: Stabile Fraktur lateral des Ligamentum coracoclaviculare mit minimaler Dislokation und intakten Bändern. Entspricht Jäger/Breitner Typ 1.
- Typ II: Instabile Fraktur mit kranialer Dislokation des medialen Fragmentes durch Zug des Musculus sternocleidomastoideus
- Typ IIa: Medial zum intakten Ligamentum coracoclaviculare. Entspricht Jäger und Breitner Typ 3.
- Typ IIb: Fraktur innerhalb des Ligamentum coracoclaviculare. Ligamentum conoideum rupturiert, Ligamentum trapezoideum intakt. Entspricht Jäger und Breitner Typ 2a.
- Typ IIIc (modifiziert nach Craig): Fraktur lateral des rupturierten Ligamentum coracoclaviculare.
- Typ III: Stabile intraartikuläre Fraktur mit Beteiligung des Akromioklavikulargelenks und intaktem Ligamentum coracoclaviculare.
- Typ IV: Kindliche stabile Epiphysenfugenfraktur (Salter-Harris Typ 1) mit Dislokation des medialen Fragments nach superior, da die Periosthülle von der inferioren Kortikalis abgerissen wird (periostales Stripping). Intaktes Ligamentum coracoclaviculare.
- Typ V: Instabile Trümmerfraktur mit medialer Dislokation. Das inferiore Fragment ist mit dem intakten Ligamentum coracoclaviculare verbunden.
...nach AO-Klassifikation
Bei der AO-Klassifikation entspricht die Clavicula der Zahl "15". Je nach Lokalisation unterscheidet sie:
- proximal: 15.1
- Schaft: 15.2
- distal: 15.3
- 15.3a: intaktes Ligamentum coracoclaviculare
- 15.3b: partielle Ruptur
- 15.3c: komplette Ruptur
Bei proximalen oder distalen Frakturen werden zusätzlich die Formen A bis C unterschieden:
- A: Extraartikulär
- B: Partielle Gelenkfraktur
- C: Vollständige Gelenkfraktur, d.h. Metaphyse und Diaphyse komplett getrennt
Bei den Schaftfrakturen werden ebenfalls die Formen A bis C unterschieden:
- A: Einfache Fraktur
- B: Keilfraktur
- C: Mehrfragmentäre Fraktur
Beispiel: 15.3Cc bezeichnet eine artikuläre distale Claviculafraktur mit kompletter Ruptur des Ligamentum coracoclaviculare.
...nach Robinson
Die Robinson-Klassifikation berücksichtigt die Lage der Fraktur, die Verschiebung bzw. Angulation sowie die artikuläre Beteiligung und Fragmentierung:
- Typ 1: Mediales 1/5 der Clavicula
- Typ 1A1: nicht-disloziert, extraartikulär
- Typ 1A2: nicht-disloziert, intraartikulär
- Typ 1B1: disloziert, extraartikulär
- Typ 1B2: disloziert, intraartikulär
- Typ 2: Intermediäre 3/5 der Diaphyse
- Typ 2A1: nicht-disloziert,
- Typ 2A2: anguliert
- Typ 2B1: disloziert einfach oder Keilfragment
- Typ 2B2: disloziert segmental oder Trümmerfraktur
- Typ 3: laterales 1/5 der Clavicula
- Typ 3A1: nicht-disloziert, extraartikulär
- Typ 3A2: nicht-disloziert, intraartikulär
- Typ 3B1: disloziert, extraartikulär
- Typ 3B2: disloziert, intraartikulär
Klinik
Bei der Klavikulafraktur sind klinisch zu erheben:
- Bewegungsschmerz im Schultergelenk, verstärkt durch Abduktion oder Adduktion mit Überkreuzen der Arme
- Bewegungseinschränkung
- Stufenbildung im Bereich der Fraktur, eventuell Krepitation
- Schmerzschonhaltung, typischerweise in Adduktion: Der betroffene Arm wird am Körper gehalten und vom gesunden Arm unterstützt.
Die Muskelansätze sind ursächlich für die typische Dislokationsrichtung der Frakturfragmente: Das mediale Fragment wird insbesondere durch den Musculus sternocleidomastoideus nach kraniodorsal und das laterale Fragment durch das Gewicht des Armes und den Musculus pectoralis major nach mediokaudal disloziert.
In seltenen Fällen kommt es im Rahmen einer Klavikulafraktur zu Begleitverletzungen von Nerven (Plexus brachialis) und Gefäßen (Arteria subclavia).
Komplikationen
Die Mehrzahl der Frakturen heilt ohne Schwierigkeiten aus. In 1 bis 4 % der Fälle kommt es zu einer Non-Union und Pseudarthrose. Das Risiko ist höher bei instabiler distaler Klavikula oder schlecht immobilisierter Fraktur. Eine posttraumatische Arthrose findet sich häufiger bei distalen Klavikulafrakturen Typ III nach Neer.
Weitere Komplikationen der Klavikulafraktur sind:
- Sternoklavikulargelenkverletzungen: insbesondere die posteriore Dislokation stellt einen Notfall dar.
- Akromioklavikulargelenkverletzungen
- Verletzung der Gefäßen oder Nerven
- Pleuraverletzungen (Pleuraerguss, Hämatothorax, Pneumothorax)
Diagnostik
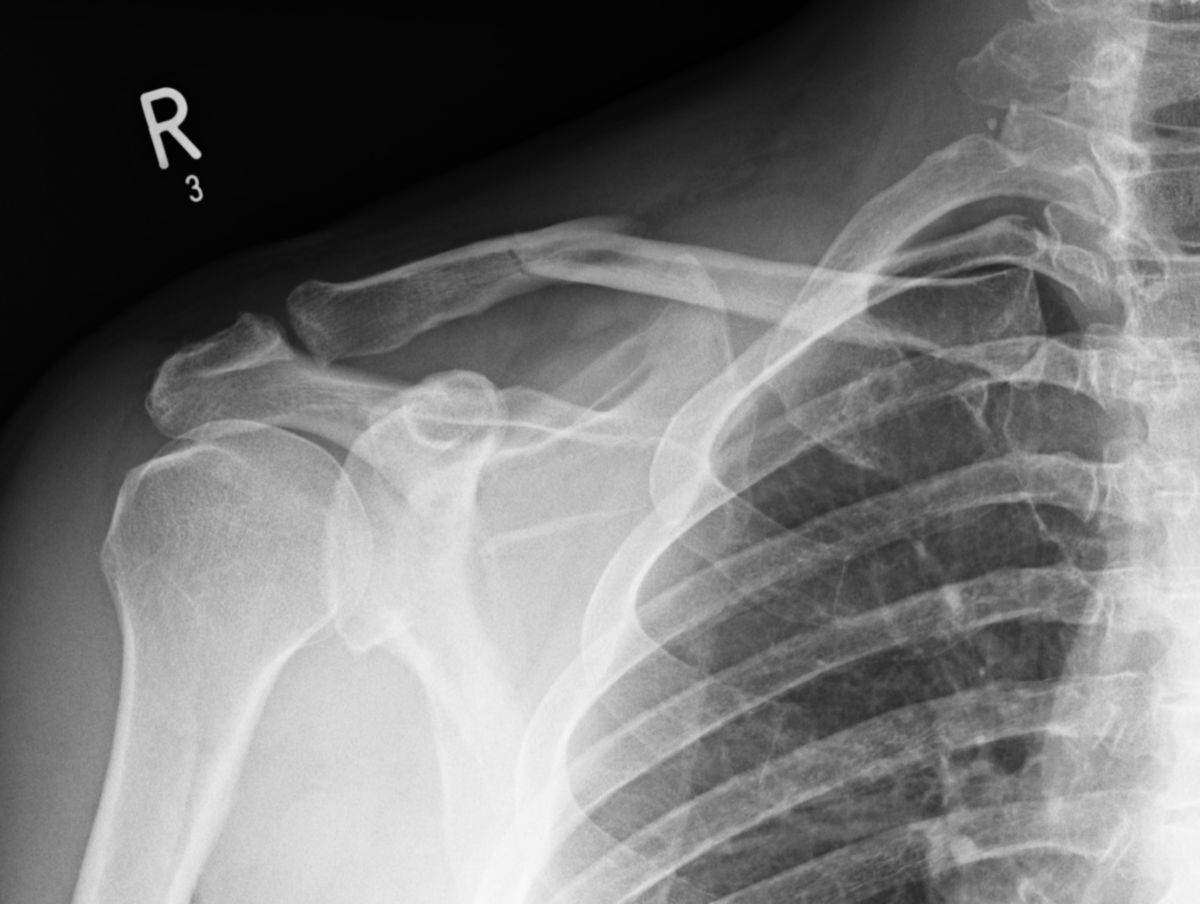
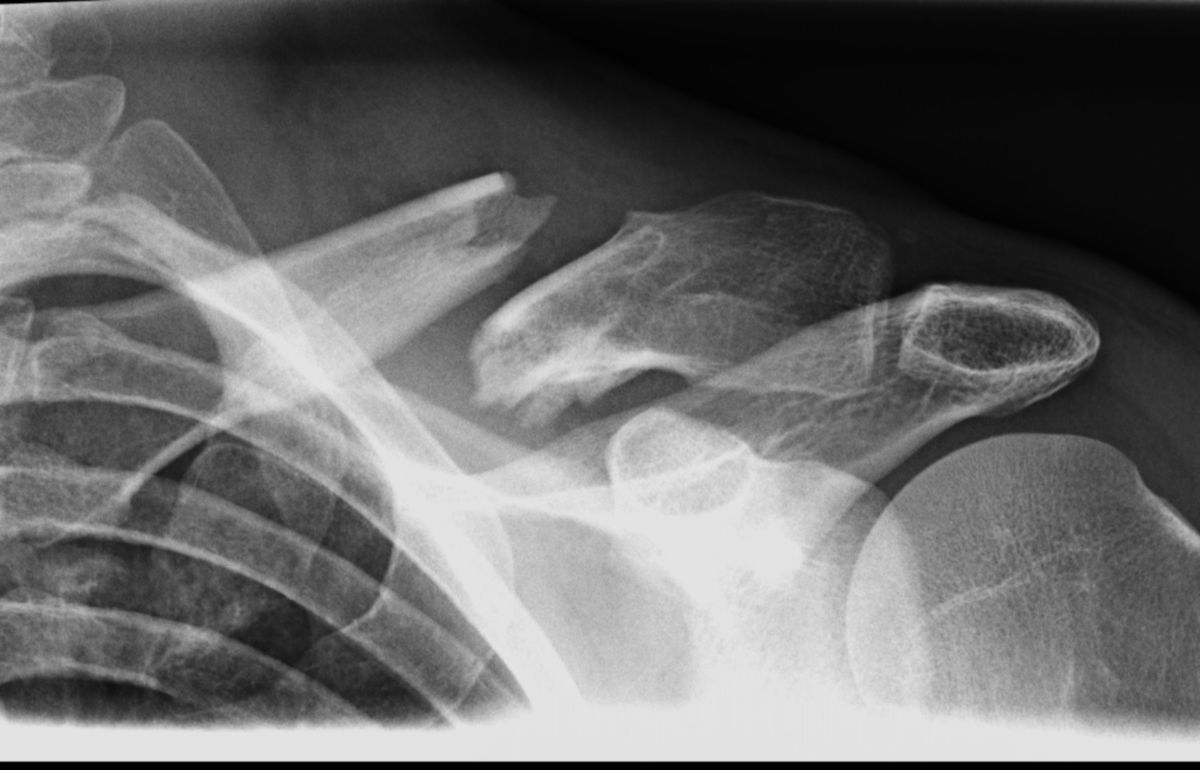
Konventionelles Röntgen
Die Diagnose einer Klavikulafraktur wird mithilfe von Röntgenaufnahmen gesichert. Standardaufnahme sind Clavicula a.p. sowie eine tangentiale a.p.-Aufnahme mit um 45° nach kranial anguliertem Zentralstrahl. Im Röntgenbild zeigt sich eine lineare Aufhellungslinie oder eine kortikale Unterbrechung, ggf. mit Verschiebung der Frakturfragmente. Bei Frakturen im mittleren Drittel wird das mediale Fragment durch den Musculus sternocleidomastoideus angehoben, das laterale Fragment durch das intakte Ligamentum coracoclaviculare in Position gehalten.
Beachte: Die Wachstumsfugen der Clavicula verknöchern erst ab dem 25. Lebensjahr, weshalb sie bei jungen Erwachsenen noch sichtbar sein können.
Weitere Diagnostik
Die Computertomographie (CT) wird nur in besonderen Fällen benötigt, zum Beispiel zur operativen Planung.
Magnetresonanztomographie
Die Magnetresonanztomographie (MRT) ist nur in Ausnahmefällen indiziert. In T2w-Sequenzen können Bandverletzungen am Ligamentum acromioclaviculare, sternoclaviculare und Ligamentum coracoclaviculare sowie an der Gelenkkapsel erkannt werden. Weiterhin können begleitende Armplexusläsionen erkannt werden.
Differenzialdiagnosen
Klinische Differenzialdiagnosen sind:
- AC-Luxation: Schmerzen und Schmerzhaftigkeit über dem AC-Gelenk, nach direktem Trauma an der Schulterspitze
- SC-Luxation: Schmerzen über dem SC-Gelenk, ggf. mit Deformität
Im Röntgenbild kommen folgende Differenzialdiagnosen in Frage:
- Posttraumatische Osteolyse des distalen Schlüsselbeins: Distaler Aspekt des Schlüsselbeins. Repetitive Stressverletzung bei Gewichthebern oder nach leichtem AC-Gelenk-Trauma.
- Aufhellungslinie durch Knochenkanal (versorgende Blutgefäße) oder Nervi supraclaviculares
Therapie
Konservative Therapie
In der Mehrzahl der Fälle erfolgt eine konservative Therapie mit Anlage eines Rucksackverbandes. Dieser wird nach Anlage in der ersten Woche täglich kontrolliert und bei Bedarf nachgezogen. Eine Kompression von Nerven und Gefäßen ist dabei zu vermeiden.
Der Rucksackverband wird in der Regel 3 bis 4 Wochen belassen, bei Kindern kürzer. Wichtig ist eine frühe Schultermobilisation, d.h. die Schulter wird mobilisiert, soweit die Schmerzen zumutbar sind.
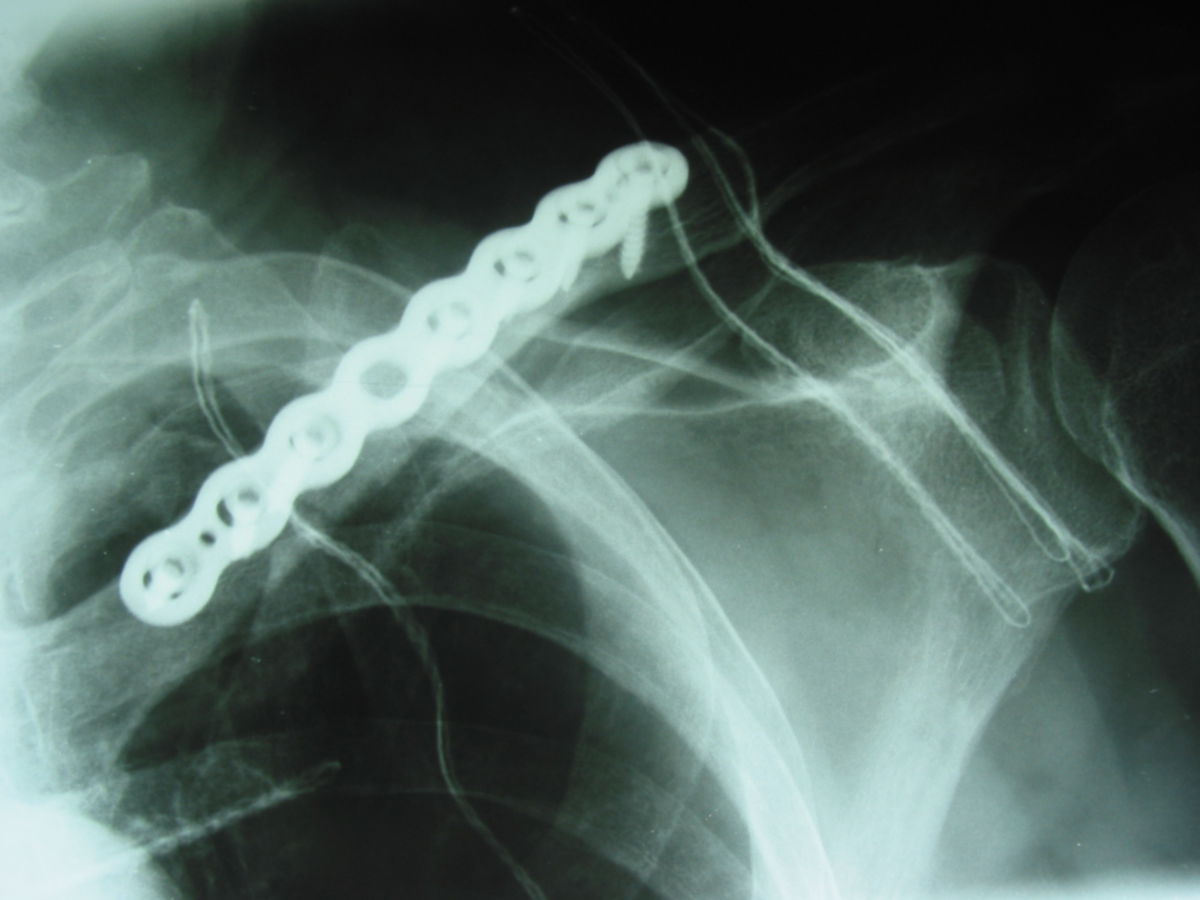
Operative Therapie
OP-Indikationen sind:
- offene oder stark dislozierte Frakturen
- Begleitende Gefäß-Nerven-Verletzungen
Möglich sind offene, minimalinvasive oder arthroskopische (z.B. TightRope®-System) Verfahren. Meist erfolgt eine ORIF (offene Reposition und anschließende Osteosynthese)
- laterale Fraktur: Plattenosteosynthese, Hakenplatten
- Schaftfraktur: elastische intramedulläre Nagelung (ESIN) oder Plattenosteosynthese
- mediale Fraktur: meist konservativ, bisher kein etabliertes operatives Verfahren (z.B. Plattenosteosynthese).
Postoperative Nachsorge
Orientierend gelten folgende postoperative Nachsorgeempfehlungen:
- 1. bis 3. Tag: Bewegungsstabilität (Ruhigstellung z.B. im Gilchrist-Verband für 1 bis 2 Wochen), assistive Bewegung der Gelenke distal der Schulter ohne Bewegungslimit, Physiotherapie, Röntgenkontrolle in 2 Ebenen vor Entlassung
- 4. Tag bis 4. Woche: Aktiv-assistierte Bewegung der Schulter unter physiotherapeutischer Anleitung (Flexion und Abduktion bis 90°, schmerzadaptierte Rotation), keine Stützbelastung
- 5. Woche bis 8. Woche: Röntgenkontrolle in 2 Ebenen, Belastungsstabilität (aktive Bewegung der Schulter ohne Limit, Muskelaufbautraining bis Vollbelastung, Stütztraining)
- ab 9. Woche: Röntgenkontrolle, dann Trainingsstabilität
- ab 4. Monat: Wiederaufnahme des sportartspezifischen Trainings
- ab 6. Monat: Wiederaufnahme von schulterbelastenden und Kontaktsportarten
Der Zeitpunkt der Materialentfernung wird je nach klinischem und radiologischem Befund individuell festgelegt. Plattenosteosynthese, ESIN und TightRope® werden nicht routinemäßig entfernt. Nach ca. 12 Wochen werden Hakenplatten, transartikuläre K-Drähte oder Bosworth-Schrauben entfernt.
| Peer-Review durch Bijan Fink |
Quellen
- ↑ Bald et al. Kurzlehrbuch Pädiatrie, Thieme Verlag, 2021