Reanimation
Synonyme: kardiopulmonale Reanimation, Rea, Wiederbelebung, Herz-Lungen-Wiederbelebung (HLW)
Englisch: reanimation, resusciation, cardiopulmonary resuscitation (CPR)
Definition
Unter Reanimation, kurz Rea oder CPR, versteht man die Wiederbelebung eines Patienten nach dem Auftreten eines Kreislaufstillstands bzw. Atemstillstands.
Rettungsmaßnahmen
Basic Life Support
Die Basismaßnahmen ("Basic Life Support", BLS) bei einer Reanimation kann sowohl von professionellen Helfern (Notärzten, Notfallsanitätern, Rettungsassistenten, Rettungssanitätern etc.) als auch von Laien ("jedermann") durchgeführt werden:
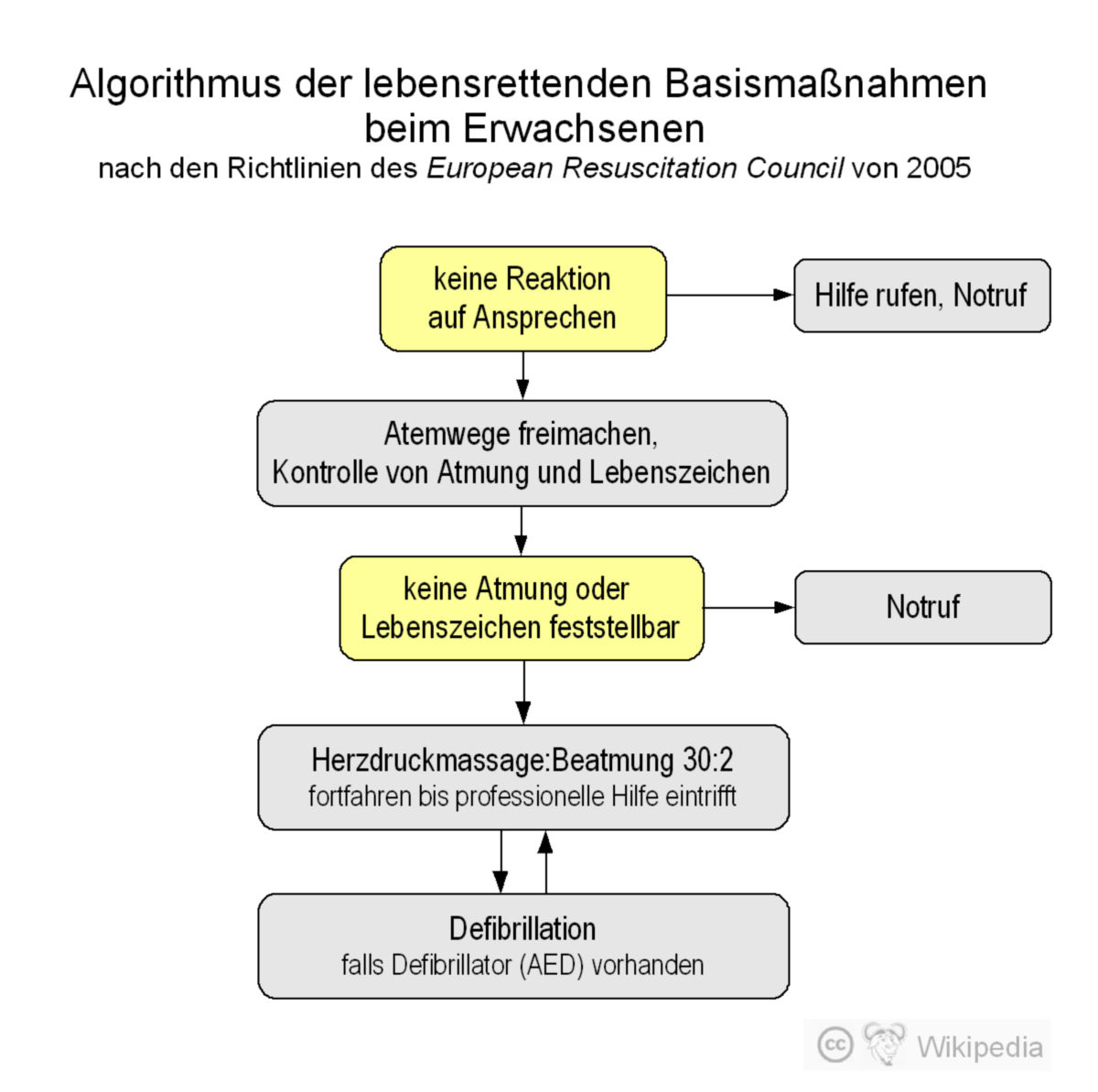
- Ansprechen: Die erste Maßnahme ist, den Patient laut anzusprechen und zu "rütteln".
- Atemkontrolle: Ist keine Reaktion bemerkbar, wird eine Atemkontrolle durchgeführt. Hierbei wird der Kopf des Patienten überstreckt und der Helfer geht mit seiner Wange über Mund bzw. Nase des Patienten, mit Blick Richtung Thorax (Sehen, ob sich der Thorax hebt und senkt; Fühlen und Hören von Atemgeräuschen). Während der Atemkontrolle sollte auf eine mögliche Bradypnoe geachtet werden. Die Kontrolle sollte aber nicht länger als 10 Sekunden erfolgen, um den Beginn der Reanimation nicht zu verzögern.[1] Insbesondere für Laien ist es wichtig, die bei reanimationspflichtigen Patienten häufig auftretende Schnappatmung nicht mit einer physiologischen Atmung zu verwechseln.
- Herzdruckmassage: Ist keine Atmung mehr vorhanden, wird sofort mit der Herzdruckmassage begonnen. Laut Guidelines der ERC ist eine Thoraxkompression mit einer Geschwindigkeit von 100 bis 120 bpm, einer Drucktiefe von 5 bis 6 cm und einem Verhältnis von 30:2 (Thoraxkompressionen zu Beatmungen) anzustreben.
- AED: Wenn vorhanden, soll so schnell wie möglich ein Automatisierter Externer Defibrillator (AED) in Betrieb genommen werden. Dafür muss man den Oberkörper entkleiden, um die Elektroden des AED aufkleben zu können.
Kinder bis zum Alter der Pubertät sollen in der Zweihelfermethode mit 5 Initialbeatmungen, danach im Verhältnis 15:2 (Thoraxkompressionen zu Beatmungen) reanimiert werden, Neugeborene im Verhältnis 3:1. Bei allen pädiatrischen Reanimationen beträgt die angestrebte Drucktiefe 1/3 des a.p.-Durchmessers.
Bei der Ausbildung für Laien in den Hilfsorganisationen hat sich zusätzlich die Lehrmeinung durchgesetzt, dass bei inadäquater technischer Ausstattung (Ambu-Beutel, Mund-Nasen-Maske, Beatmungstuch etc.) der Basic Life Support auch mit weniger oder ganz ohne Beatmung durchgeführt werden kann. Hierbei wird der Aufrechterhaltung des Blutdrucks und damit der kapillären Perfusion durch kontinuierliche Thoraxkompression höchste Priorität eingeräumt. Vor allem versucht man so jedoch, die Hemmschwelle zur Laienreanimation (Reanimation, die nicht durch ausgebildete Helfer vorgenommen wird) herabzusetzen, da sie einfacher durchzuführen ist und durch die Mitarbeiter der Rettungsleitstelle schnell per Telefon angeleitet werden kann. Sowohl in den USA als auch Großbritannien konnte man durch die stark beworbene Hands-Only-CPR die Quote an durchgeführten Laienreanimationen stark steigern.
Geschultere Helfer im präklinischen Bereich sollten nach dem Auffinden und Ansprechen der betroffenen Person einen mechanischen Schmerzreiz setzen. Danach erfolgt eine Mundraumkontrolle, da eine Atemwegsverlegung ein häufiger Grund für die Bewusstlosigkeit ist.
Bei allen zu ergreifenden Maßnahmen sollte die eigene Sicherheit im Vordergrund stehen.
Advanced Life Support
Erweiterte Maßnahmen ("Advanced Life Support", ALS) können und sollen nur von professionellen Helfern durchgeführt werden.
Notarzt, Notfallsanitäter und Rettungsassistent arbeiten ähnlich wie beim Basic Life Support, nur dass hier ein Airway-Management, eine Defibrillation und die Gabe von Medikamenten hinzukommen.
Das Airwaymanagement erfolgt meist über den sogenannten "Goldstandard", die endotracheale Intubation. Ist eine endotracheale Intubation nicht möglich, kann eine Larynxmaske oder ein Larynxtubus in Erwägung gezogen werden. Bei pädiatrischen Reanimationen erfolgt häufig, insbesondere in der Präklinik, die Beatmung nur mittels Beutel-Masken-Beatmung. In jedem Fall sollte eine Überwachung der Beatmung (und indirekt auch der Qualität der Herzdruckmassage) mit einer Kapnographie bzw. Kapnometrie erfolgen.
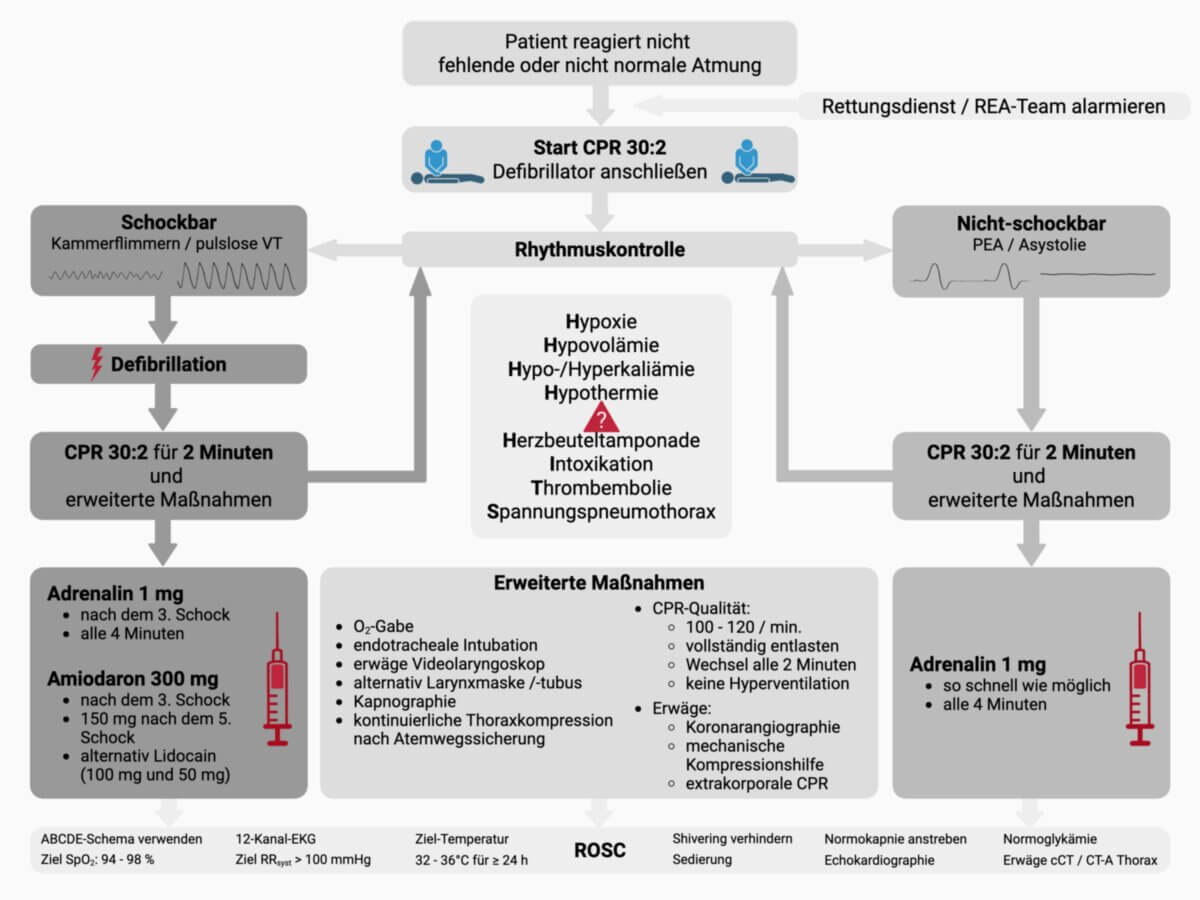
Die Defibrillation erfolgt nur bei einem hyperdynamen Kreislaufstillstand, also bei einer pulslosen ventrikulären Tachykardie (pVT) oder bei einem Kammerflimmern (KF).
- Geschockt wird alle 2 Minuten, zwischen den Schocks wird die CPR weitergeführt.
- Nach dem 3. erfolglosen Schock wird Adrenalin (1 mg alle 3 - 5 Minuten ab 3. Schock) und Amiodaron (1. Dosis nach 3. Schock: 300 mg; Wiederholungsdosis nach 5. Schock: 150 mg) gegeben.
Anstelle von Amiodaron kann auch Lidocain verabreicht werden. Die Dosierung von Lidocain wird nach ERC-Leitlinien (2025) mit 100 mg (1. Dosis) und 50 mg (Wiederholungsdosis) angegeben.[1]
Hinweis: Diese Dosierungsangaben können Fehler enthalten. Ausschlaggebend ist die Dosierungsempfehlung in der Herstellerinformation.
Bei hypodynamen Kreislaufstillständen wie pulsloser elektrischer Aktivität (PEA) und Asystolie erfolgt keine Defibrillation, da hier die Herzzellen nicht depolarisiert werden müssen. Es erfolgt neben der CPR sofort die Applikation von Adrenalin. Wurde Adrenalin einmal verabreicht, wiederholt sich die Adrenalin-Gabe alle 3 bis 5 Minuten, unabhängig davon, ob der Patient schockbar, oder nicht schockbar ist.
Identifikation reversibler Ursachen
Eine zusätzliche Verantwortung der ALS-Provider, das heißt des Rettungsdienstes und der (Not-)Ärzt:innen, besteht darin, die reversiblen Ursachen (4H und 4T) zu identifizieren und diese nach Möglichkeit zu behandeln, um einen spontanen Kreislauf wiederherzustellen (ROSC).
| Reversible Ursache | Therapie |
|---|---|
| Hypoxie | Intubation und Maschinelle Beatmung |
| Hypovolämie | i.v.-Gabe von kristalloiden Lösungen (z.B. Ringer-Lösung, Elo-Mel isoton) bzw. von Blutprodukten bei Blutverlust |
| Hypo-/Hyperkaliämie | Verabreichung von kaliumhaltigen Lösungen bei Hypokaliämie / Kalium-Shift bei Hyperkaliämie durch z.B. Beta-2- Sympathomimetika |
| Hypothermie | Wärmen (warme Infusionen, Decken, Heat-Pads) |
| Herzbeuteltamponade | Thorakotomie |
| Intoxikation | Verabreichung von Antidots / Transport in Klinik |
| Thromboembolie | Verabreichung von fibrinspezifischen Plasminogen-Aktivatoren (z.B. Tenecteplase) |
| Spannungspneumothorax | Thorakostomie |
Bei geeigneten Patienten und entsprechender Infrastruktur kann der Einsatz einer extrakorporalen Reanimation (eCPR) als Bridging-Verfahren erwogen werden, um die definitive Therapie der reversiblen Ursache unter intensivmedizinischen Bedingungen zu ermöglichen.
Terminierung der Wiederbelebung
Falls keine reversiblen Ursachen festgestellt werden können oder wenn die reversiblen Ursachen behandelt wurden, jedoch kein spontaner Kreislauf wiederhergestellt werden konnte, sollten die medizinischen Fachkräfte in Erwägung ziehen, die Wiederbelebungsmaßnahmen zu terminieren. Eine Entscheidung zur Beendigung der Wiederbelebung darf ausschließlich von einem Arzt oder einer Ärztin getroffen werden.
Reanimationshilfen
Besonders bei außerklinischen Reanimationen, die einen langen Transportweg erfordern, bieten sich mechanische Reanimationshilfen an, die vorübergehend die Thoraxkompression übernehmen können. Bei einem refraktärem Kreislaufstillstand ist zudem unter laufender Reanimation die Etablierung einer venoarteriellen extrakorporalen Membranoxygenierung (VA-ECMO) möglich. Diese ist jedoch mit hohem Ressourcenaufwand verbunden.
Reanimationskonzepte
High-Perfomance-CPR
Die High-Performance-CPR ist ein strukturiertes Konzept zur Optimierung der kardiopulmonalen Reanimation. Es definiert Kernprinzipien der Reanimation und die Rollenverteilung in Reanimationsteams, um die Überlebenschancen von Patienten bei einem plötzlichen Herz-Kreislauf-Stillstand zu maximieren.
Alternative Konzepte
Alternativ zum klassischen ALS-Konzept bestehend aus Thoraxkompressionen, Defibrillation und Beatmung werden weitere Konzepte getestet, deren Etablierung jedoch noch weiterer Forschung bedarf. Insbesondere bei therapierefraktärem Kammerflimmern (RVF) oder der pulslosen ventrikulären Tachykardie (pVT) werden derzeit die doppelt sequenzielle Defibrillation (DSD) und die vektorveränderte Defibrillation (VCD) untersucht.[2]
Aktuell (2026) wird empfohlen, nach der dritten erfolglose Defibrillation einen Wechsel des Defibrillationsvektors nach anterior/posterior zu erwägen. Zudem kann in trainierten Teams ein Precharging eingesetzt werden, bei dem der Defibrillator bereits vor der Rhythmusanalyse geladen wird, um eine sofortige Defibrillation ohne erneutes Unterbrechen der Herzdruckmassage zu ermöglichen.[3]
Dokumente
- Zusammenfassung: Neue Reanimationsrichtlinien nach ILCOR
- European Resuscitation Council (ERC): Adult Advanced Life Support
Leitlinie
Die Leitlinien zur Reanimation werden in deutscher Übersetzung vom German Resuscitation Council (GRC) veröffentlicht. Die Ausarbeitung erfolgt auf europäischer Ebene über das European Resuscitation Council (ERC). Zur praktischen Umsetzung der Leitlinien bietet das ERC entsprechende Weiterbildungskurse an.
Quiz
Bildquellen
Literatur
- Brenner et al., Erkennen und Behandeln reversibler Ursachen , Pädiatrie 2018, Springer-Verlag
- Notfallguru – Reanimation, abgerufen am 14.12.2025
- DasFOAM – Reversible Ursachen des Kreislaufstillstands - HITS aus Frankreich, abgerufen am 14.12.2025
Quellen
- ↑ 1,0 1,1 Leitlinien des European Resuscitation Council (ERC) zur kardiopulmonalen Reanimation 2021, abgerufen am 12.03.2024
- ↑ Federle et al. Therapierefraktäres Kammerflimmern – unlösbar? Notf Rett Med. 5:1-4. 2023
- ↑ European Resuscitation Council: Guidelines on Cardiopulmonary Resuscitation 2025, zuletzt abgerufen am 03.12.2025