Streptococcus pneumoniae
Synonym: Pneumokokken
Englisch: Streptococcus pneumoniae, pneumococcus
Definition
Streptococcus pneumoniae ist ein Bakterium und gehört zu der Gattung der Streptokokken.
Eigenschaften
Vorkommen
Pneumokokken kommen beim Menschen, Affen, Ratten und anderen Nagetieren vor. Über 50 % der Menschen sind asymptomatische Träger. Bei ihnen kolonisieren unbekapselte Stämme größtenteils die Rachenschleimhaut.
Mikroskopie
Lichtmikroskopisch stellen sich Pneumokokken als Diplokokken dar. In der Gram-Färbung erscheint Streptococcus pneumoniae grampositiv.
Kultur
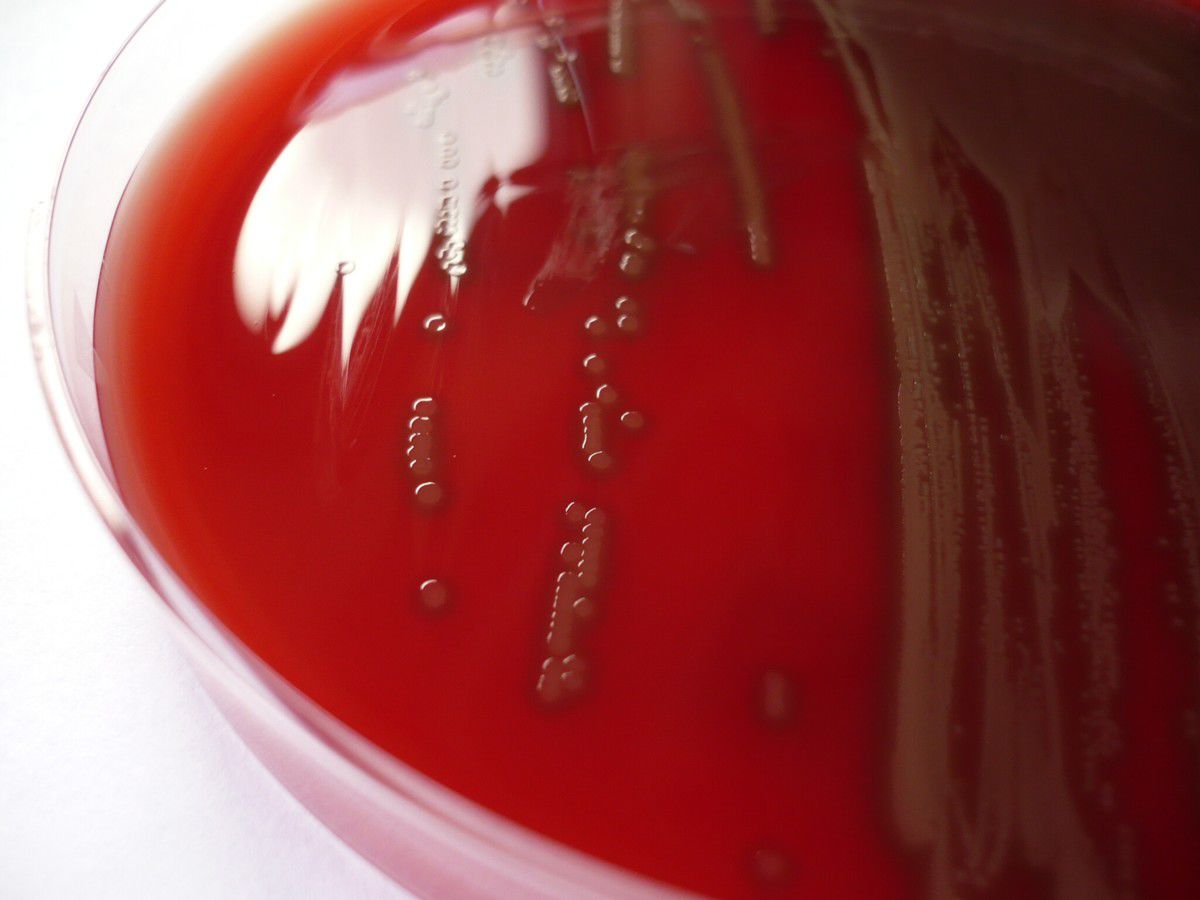
Auf Blutagar gezüchtet, zeigt Streptococcus pneumoniae eine typische Koloniemorphologie mit glatten grau-weißen und rundlichen Kolonien mit charakteristischer zentraler Eindellung. Pneumokokken zeigen eine α-Hämolyse ("Vergrünung"). Das Bakterium vermehrt sich auch unter anaeroben Bedingungen. Zur Differenzierung von Streptococcus pneumoniae gegenüber anderen Streptokokken dienen die Gallelöslichkeit und der Optochin-Test.
Pathogene Pneumokokken besitzen eine Schleimkapsel, die ihnen einen Schutz vor Phagozytose bietet. In der kulturellen Anzucht führt die Schleimkapsel zu einem schleimig glänzenden Aussehen. Apathogene Stämme erscheinen dagegen rau.
Pathogenitätsfaktoren
- Die Dicke der Polysaccharidkapsel der Diplokokken bestimmt die Pathogenität. Hochpathogene Pneumokokken können die komplementvermittelte Phagozytose umgehen, daher ist die Kenntnis der 80 verschiedenen Kapselserotypen wichtig.
- Das von den Pneumokokken produzierte Hämolysin - auch als Pneumolysin bezeichnet - wirkt zytotoxisch und entzündungsfördernd. Es ermöglicht, dass die Bakterien sich anterograd im oberen Respirationstrakt ausbreiten können und nicht durch die retrograde mukoziliäre Clearance eliminiert werden. Der klassische Komplementweg wird durch das Pneumolysin und Zellwandbestandteile aktiviert.
Infektionsweg
Die Infektion mit Streptococcus pneumoniae erfolgt meist durch Tröpfcheninfektion, v.a. ausgehend von einem infizierten Fokus im kolonisierten Nasen-Rachen-Raum. Seltener werden Pneumokokken hämatogen verbreitet.
Prädisponierende Faktoren
Prädisponierende Faktoren für eine Pneumokokkeninfektion können sein:
- Immundefizienz (z.B. Asplenie nach Splenektomie, Sichelzellanämie, AIDS, Immunsuppression)
- Alkoholintoxikation durch Verminderung der Phagozytoseaktivität, Lähmung des Hustenreflexes und Förderung der Aspiration von Fremdstoffen
- Herzinsuffizienz
- Lungenerkrankungen
- Tumorerkrankungen (v.a. maligne Lymphome und CLL)
- Unterernährung oder Tumorkachexie
- Nierenerkrankungen
Klinik
Streptococcus pneumoniae ist ein klassischer Erreger von Pneumonien, besonders der Lobärpneumonie. Ungefähr 50 % der ambulant erworbenen Pneumonien sollen durch Pneumokokken verursacht sein. Die Bakterien breiten sich entlang der Kohn-Poren aus, deshalb begrenzt sich die Entzündung i.d.R. auf einen Lungenlappen. Die Pneumonie beginnt akut mit hohem Fieber, Husten und meist geringem, rostbraun oder blutig tingiertem Auswurf. Häufig beklagen die Patienten pleuritische Schmerzen. Bei alten Patienten und bei eingeschränkter Immunfunktion sind die klinischen Befunde gelegentlich nur gering ausgeprägt. In 15-40 % d.F. verläuft die Pneumonie foudroyant und erfordert eine intensivmedizinische Behandlung. Bei fehlenden Risikofaktoren liegt die Mortalität bei < 1 %, bei bestimmten Risikogruppen jedoch bei bis zu 40 %.
Weitere Krankheitsbilder sind Sinusitis, Rhinitis, Otitis media Mastoiditis und eitrige Meningitis bei Erwachsenen. Auch das Ulcus serpens corneae kann durch Streptococcus pneumonie verursacht werden. In seltenen Fällen ist eine Pneumokokken-Infektion Ursache einer Appendizitis oder Peritonitis.
Die in der vorantibiotischen Ära häufiger auftretende Trias aus Pneumonie, Endokarditis und Meningitis wird als Austrian-Syndrom bezeichnet.
Nach einer Splenektomie kann das sogenannte OPSI-Syndrom auftreten. Dabei handelt es sich um eine fulminante Pneumokokken-Sepsis.
Diagnostik
Labordiagnostik
Zur Untersuchung können Sputum, Blut (Blutkulturen) und - im Falle einer Meningitis - Liquor herangezogen werden. Da Pneumokokken rasch absterben, muss das Material für eine Anzucht schnell in das Labor gebracht werden. Häufig gibt schon das Grampräparat einen Hinweis auf den Erreger. Eine molekulargenetische Untersuchung ist ebenfalls möglich.
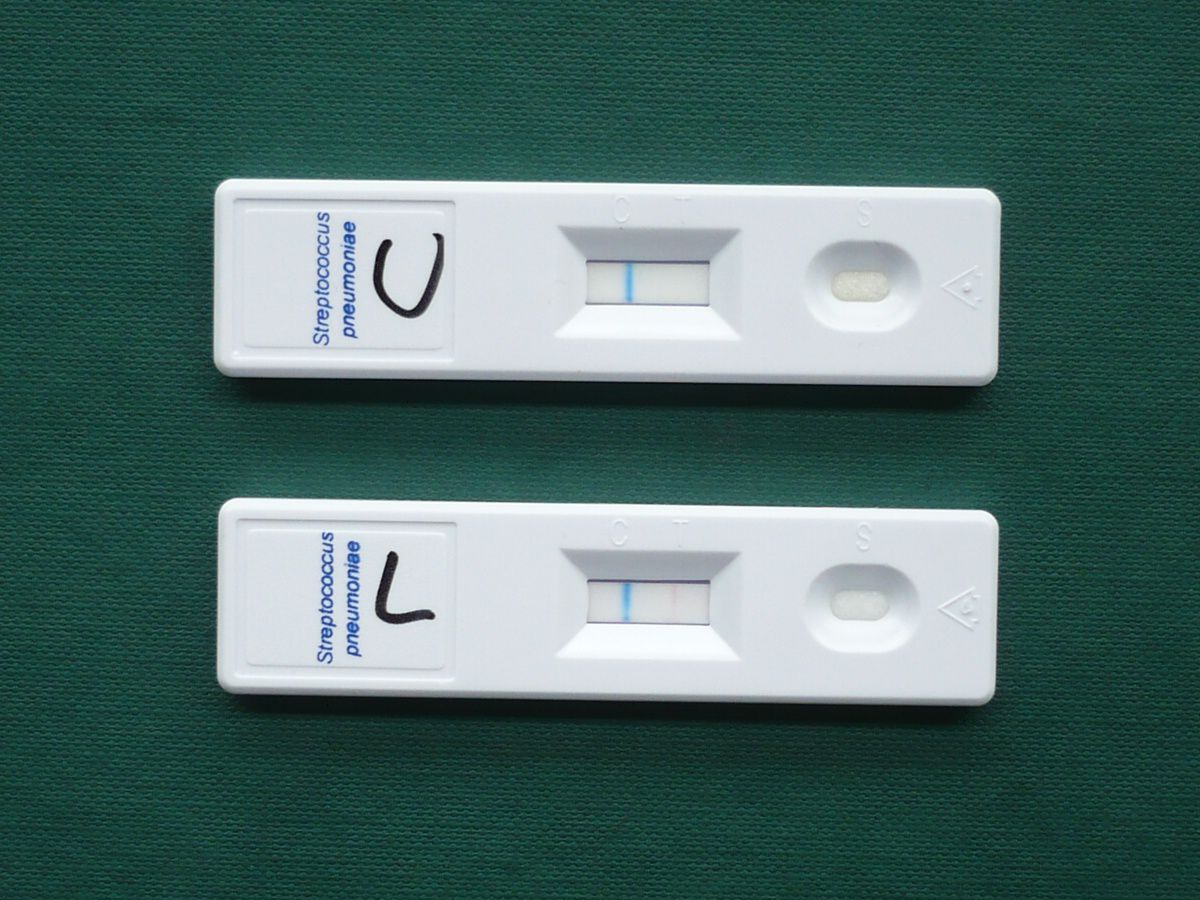
Für die schnelle Diagnostik des Erregers in der Arztpraxis oder auf Station stehen Antigendirektnachweise zur Verfügung, die jedoch mangels ausreichender Sensitivität die Mikroskopie und Anzucht im Labor nicht ersetzen können. Bei diesen Schnelltesten wird Pneumokokkenantigen im Urin nachgewiesen (analog zum Legionellenschnelltest).
Bildgebung
Eine durch Streptococcus pneumoniae ausgelöste Pneumonie beginnt meist als alveoläre Verschattung in der Lungenperipherie und breitet sich zunehmend in die Umgebung und Richtung Lungenhilus aus. Das Vollbild entspricht einer subpleuralen homogenen Konsolidierung mit positivem Bronchopneumogramm und Volumenvermehrung. Meist sind ein oder mehrere Lungensegmente, seltener der komplette Lungenlappen betroffen. Die häufigsten Lokalisationen sind der Unterlappen und das zweite Oberlappensegment. Lymphknotenvergrößerungen finden sich i.d.R. nicht. Ein parapneumonischer Pleuraerguss ist häufig.
Bei schwerem Verlauf ist auch eine bilaterale Beteiligung möglich, wobei bronchopneumonische Verschattungsmuster vorkommen. Bei Kindern sind auch Rundherdpneumonien beschrieben.
Meist kommt es innerhalb von wenigen Wochen zur vollständigen Rückbildung der Infiltrate. Komplikationen wie Lungenabszess oder Pleuraempyem treten in < 10 % d.F. auf. Bei Vorliegen von Risikofaktoren kann die Rückbildung verzögert sein und in eine chronische Verlaufsform mit fokalen Narbenbildungen übergehen.
Antibiotika
Streptococcus pneumoniae ist empfindlich gegenüber Penicillin G und anderen Beta-Laktam-Antibiotika. Cephalosporine, vor allem Cefuroxim, Cefaclor, Cefpodoxim, Cefotaxim und Ceftriaxon haben in der Regel eine gute Aktivität gegen Pneumokokken. Auch Makrolide (Clarithromycin, Roxithromycin, Azithromycin) und das Ketolid Telithromycin sind wirksam gegen Pneumokokken.
In Deutschland kommen Penicillin-resistente Stämme von Streptococcus pneumoniae relativ selten vor. In ca. 4 bis 20 % der Fälle kann allerdings eine intermediäre Empfindlichkeit gegenüber Penicillin vorliegen. In Frankreich, den USA und Spanien sind jedoch bereits bis zu einem Drittel der isolierten Stämme als intermediär oder resistent eingestuft worden. Diese multiresistenten Pneumokokkenstämme wurden erstmals 1977 in Südeuropa und Südafrika entdeckt. Sie können Resistenzen ausbilden gegen Penicillin G, Cephalosporine, Lincomycin, Clindamycin, Erythromycin, Chloramphenicol und Tetracycline.
Neben Beta-Laktam-Antibiotika wird auch Doxycyclin von der Paul-Ehrlich-Gesellschaft empfohlen. Alternativ können auch neuere Fluorchinolone wie Levofloxacin und Moxifloxacin eingesetzt werden, nicht aber Ciprofloxacin.
In bestimmten Fällen können auch Sulfamethoxazol, Clindamycin, Chloramphenicol, Rifampicin, Vancomycin und Linezolid gegeben werden.
Impfung
Von der Ständigen Impfkommission (STIKO) wird die Grundimmunisierung gegen Pneumokokken für alle Kinder bis 24 Monate empfohlen.
Risikogruppen (z.B. Immunsupprimierte, Patienten mit chronischen Lungen- und Herzerkrankungen, Diabetes mellitus) erhalten eine Indikationsimpfung.
Eine Standardimpfung ist für alle Personen ab dem 60. Lebensjahr empfohlen. Weiterhin existiert eine Berufsimpfung bei Exposition gegenüber Metallrauch.
siehe Hauptartikel: Pneumokokkenschutzimpfung
Meldepflicht
Seit dem 01.03.2020 gibt es eine Meldepflicht für so genannte invasive Pneumokokkenerkrankungen (invasive pneumococcal disease, IPD). Meldetatbestand ist der direkte Erregernachweis aus Liquor, Blut, Gelenkpunktat oder anderen normalerweise sterilen klinischen Materialien.
Literatur
- Laborlexikon.de; abgerufen am 17.05.2021