Betablocker
Synonyme: β-Adrenozeptorblocker, Betarezeptorenblocker, Beta-Adrenorezeptor-Antagonist
Englisch: beta-receptor blocker, β-blocker
Definition
Betablocker sind Derivate des Phenoxypropanolamins, die als Arzneistoffe verwendet werden. Sie können selektiv oder unselektiv β-Adrenozeptoren des menschlichen Organismus blockieren. Sie wirken demnach als Antagonisten natürlicher oder synthetischer β-Sympathomimetika.
Chemie
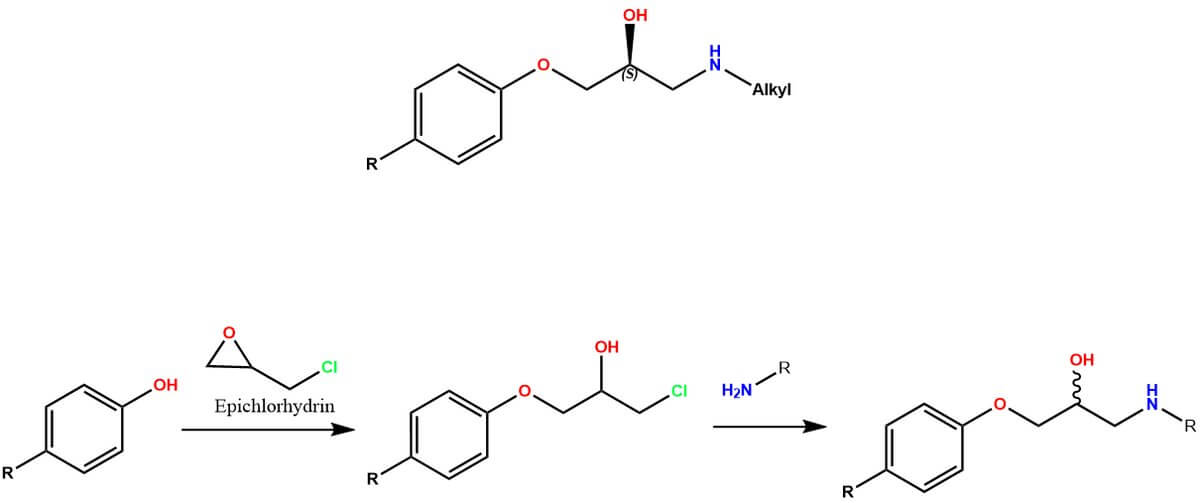
Aus chemischer Sicht sind Betablocker Aryloxypropanolamine (siehe Abbildung unten). Sie unterscheiden sich vom Adrenalin durch die Ethergruppe, die sich zwischen dem Aromaten und der Alkoholfunktion befindet. Dadurch können die Betablocker zwar an den Rezeptor binden, diesen aber nicht aktivieren. Das Vorliegen einer Etherfunktion ist jedoch nicht essenziell; es genügt eine Struktur, bei der die Alkoholfunktion im Vergleich zum Adrenalin um ein Atom verschoben ist. Die meisten Betablocker verfügen jedoch über eine Etherfunktion, da sich diese als wirksamer als andere Gruppen an dieser Stelle herausgestellt hat.[1]
Für die Struktur-Aktivitätsbeziehungen lassen sich daneben folgende Regeln aufstellen:
- Alkoholfunktion: Die Alkoholfunktion ist (S)-konfiguriert und für die Wirkung essenziell. Wird sie durch eine Methylgruppe maskiert, verliert der Arzneistoff seine Wirkung.
- Alkylsubstitent an der Aminogruppe: Das Vorliegen eines sterisch anspruchsvollen Substituenten erhöht die Selektivität für β-Rezeptoren; würde ein sterisch kleiner Substituent vorliegen, könnte der Arzneistoff auch an α-Rezeptoren binden. Die meisten Betablocker tragen einen Isopropyl- oder Isobutyl-Rest
- Substituent am Aromaten: Wenn die 4-Position substituiert wird, erhöht dies die Selektivität für β1-Rezeptoren: So verfügt zum Beispiel Propranolol, das ein nichtselektive Betablocker ist, über keinen 4-Substituenten, während das β1-selektive Metoprolol an der 4-Position mit einem linearen Methylethoxyether substituiert ist.
Die Synthese der Betablocker erfolgt ausgehend von einer phenolischen Ausgangssubstanz, die schon – je nach Arzneistoff – einen Substituenten an Position 4 trägt (siehe Abbildung). Das Phenol wird mit Epichlorhydrin umgesetzt, wobei ein Ether mit einem terminalen Alkylchlorid entsteht. Im Rahmen einer nukleophilen Substitution kann dieses Chloratom durch eine Aminofunktion mit passendem Rest ersetzt werden. Als Zwischenstufe kann auch das Alkohol das Chloratom substituieren und ein Oxiran als Zwischenstufe ausbilden; dieser Schritt ist in der Abbildung nicht gezeigt.
Mit einem pKs-Wert von 9,4 bis 9,7 sind die Betablocker schwach basisch. Je nach Substitutionsmuster am Aromaten können sich die Betablocker stark in ihrer Lipophilie und Wasserlöslichkeit unterscheiden, was zu Unterschieden in der ZNS-Gängigkeit, Elimination und Halbwertszeiten führt.
Wirkmechanismus
Die Wirkung der Betablocker wird vorrangig über β1-Rezeptoren im Herzen vermittelt. Hier kommt es zu einer kompetitiven Hemmung und damit einer verringerten Effektivität von Katecholaminen. Folglich wirken Betablocker:
- negativ chronotrop (Herzfrequenz sinkt)
- negativ dromotrop (Leitungsgeschwindigkeit sinkt)
- negativ inotrop (Kontraktilität sinkt)
- negativ bathmotrop (Erregbarkeit des Herzens sinkt)
In der Summe führen diese Wirkungen zu einer Absenkung des Blutdrucks. In den Nieren, in denen sich auch β1-Rezeptoren befinden, wird durch die Blockade die Reninfreisetzung gehemmt, was die Blutdrucksenkung verstärkt.
Der negativ chrono- und inotrope Effekt führt weiterhin zu einer Verminderung des myokardialen Sauerstoffbedarfs, was Betablocker zum Mittel der Wahl bei Angina pectoris macht (mit Ausnahme der Prinzmetal-Angina). Durch die Frequenznormalisierung des Herzens eignen sie sich weiterhin zur Behandlung bestimmter Arrhythmien.
Viele Nebenwirkungen der Betablocker lassen sich auf ihre zusätzliche Wirkung auf β2-Rezeptoren zurückführen. Diese befinden sich unter anderem in den Bronchien und Blutgefäßen. Bei Anwendung nicht-selektiver Betablocker kann es daher zu Bronchokonstriktion und peripheren Durchblutungsstörungen kommen.
Auch Glykogenolyse und Insulinfreisetzung werden vermindert, weshalb bei Diabetes mellitus Vorsicht beim Einsatz von Betablockern geboten ist.[2]
Pharmakokinetik
Die Biotransformation kann auf mehrere Weisen erfolgen, unterscheidet sich jedoch zwischen den einzelnen Arzneistoffen. Die Alkoholfunktion wird glucuronidiert, an der Aminogruppe kann eine Desaminierung und Oxidation erfolgen. Falls ein Substituent in 4-Position des Aromaten vorliegt, kann dieser in Benzylstellung hydroxyliert werden. Wenn an diesem Substituenten ein Ether vorliegt, kann dieser demethyliert und oxidiert werden.
Selektivität
Je nach Selektivität gegenüber den verschiedenen β-Rezeptoren unterscheidet man verschiedene Gruppen von Betablockern:
- β1-Blocker:
- Selektive Blockade der Adrenozeptoren des Herzens (Kardioselektivität) und der Niere
- Beispiele: Bisoprolol, Esmolol, Atenolol, Talinolol, Acebutolol, Metoprolol, Betaxolol
- β2-Blocker:
- Blockade von Adrenozeptoren außerhalb des Herzens (Blutgefäße etc.)
- Beispiele: ICI-118,551, Butoxamin (beide werden ausschließlich zu Forschungszwecken verwendet)
- Nicht-selektive β-Blocker:
- Blockade von β1- und β2-Adrenozeptoren
- Beispiele: Propranolol, Pindolol, Carvedilol, Labetalol, Oxprenolol, Nadolol, Timolol, Penbutolol, Metipranolol, Carteolol, Levobunolol
- β-Blocker mit zusätzlicher Wirkung:
- Carvedilol, Labetalol: zusätzliche Blockade von α1-Rezeptoren
- Sotalol: zusätzliche Verwendung als Klasse-III-Antiarrhythmikum
- Celiprolol: zusätzlicher β2-Agonismus
- Nebivolol, Carteolol: zusätzliche Stimulation von NO-Freisetzung in Endothelzellen
- Pindolol, Acebutolol: besitzen zusätzlich intrinsische sympathomimetische Aktivität (ISA), sollten aufgrund verminderter kardialer Wirksamkeit und Erhöhung des Gefäßwiderstandes vermieden werden
Es ist jedoch zu beachten, dass nie von einer absoluten β1-Selektivität ausgegangen werden kann.[3]
Beispielsubstanzen
| Wirkstoff | Tagesdosis (mg) | Gabe (Tag) | Eliminationshalbwertszeit (h) | Eliminationsweg | Selektivität | |
|---|---|---|---|---|---|---|
| Atenolol | 25 bis 100 | 1-2 | 6 bis 8 | renal (Kreatinin-Clearance < 35 ml/min)* | β1 | |
| Betaxolol | 10 bis 20 | 1 | 14 bis 22 | > hepatisch | β1 | |
| Bisoprolol | 1,25 bis 10 | 1 | 10 | hepatisch / renal | β1 | |
| Carvedilol | 12,5 bis 50 | 1-2 | 4 bis 5 | > hepatisch | unselektiv | |
| Celiprolol | 200 bis 400 | 1 | 5 bis 7 | renal (Kreatinin-Clearance < 10 ml/min)* | β1-Antagonist & β2-Agonist | |
| Metoprolol | 50 bis 200 | 1-2 | 3 bis 4 | > hepatisch | β1 | |
| Nebivolol | 1,25 bis 5 | 1 | ca. 24 | hepatisch / renal | β1 | |
| * Dosisanpassung erforderlich | ||||||
Hinweis: Diese Dosierungsangaben können Fehler enthalten. Ausschlaggebend ist die Dosierungsempfehlung in der Herstellerinformation.
Indikationen
Betablocker finden u.a. in der Therapie von kardialen und endokrinen Erkrankungen Verwendung:
- Arterielle Hypertonie
- i.d.R. nur bei kardialer Indikation (z.B. Herzinsuffizienz vom HFrEF-Typ, tachykarde Herzrhythmusstörung)
- Koronare Herzkrankheit (KHK)
- Reinfarktprophylaxe
- Herzinsuffizienz
- Tachykardie und andere kardiale Arrhythmien
- portale Hypertonie bei Leberzirrhose
- Hyperthyreose
- Glaukom
- Phäochromozytom (Cave: nur in Kombination mit α-Adrenozeptorblockern)
- Migräneprophylaxe
- essentieller Tremor
- Sick-Sinus-Syndrom nach Implantation eines Herzschrittmachers
- Akute Panikattacken (vor allem Propranolol)
- Infantiles Hämangiom
Die routinemäßige Anwendung von Betablockern nach Myokardinfarkt wird nicht mehr generell empfohlen.[4] Individuelle Faktoren müssen bei der Verordnung abgewogen werden. Bei eingeschränkter linksventrikulärer Pumpfunktion (LVEF < 40 %) ist der Nutzen klar belegt und die Einnahme empfohlen.[4][5] Ob die langfristige Einnahme bei Patienten mit erhaltener Pumpfunktion einen positiven Einfluss auf die Prognose hat, ist bisher (2025) nicht eindeutig belegt.[4] Die Datenlage hierzu ist heterogen. Eine aktuelle (2025) Untersuchung zeigte sogar ein erhöhtes Risiko (insbesondere für Frauen) nach Herzinfarkt mit einer LVEF > 50 %,[6] während die Ergebnisse für Patienten mit nur leicht eingeschränkter Pumpfunktion (LVEF 40 - 50 %) widersprüchlich sind.[7]
Nebenwirkungen
Die bekannten Nebenwirkungen sind nach Absetzen der Betablocker in der Regel reversibel. Bekannte Nebenwirkungen sind im Folgenden aufgeführt:
- Allgemeine Nebenwirkungen:
- Initiale Gewichtszunahme (vor allem bei adipösen Jugendlichen)
- Potenzstörungen
- Herz-Kreislauf-System:
- Blutdruckabfall
- Bradykardie
- Arrhythmien (besonders bei Verwendung von Sotalol)
- Periphere Durchblutungsstörungen durch Vasokonstriktion der Gefäße in Haut und Extremitäten (durch β2-Blockade)
- Lunge:
- Bronchokonstriktion, Verstärkung eines Asthma bronchiale (durch β2-Blockade)
- Stoffwechsel:
- Verstärkung der Risiken eines Diabetes mellitus (sowohl Hyper- als auch Hypoglykämien sind durch β2-Blockade im Pankreas bzw. in der Leber möglich)
- Erhöhung des Cholesterinspiegels im Blutplasma
- Nieren:
- Klinisch nicht relevante Reduktion der glomulären Filtrationsrate
Betablocker sollten einschleichend gegeben und ausschleichend abgesetzt werden, um ausgeprägte Nebenwirkungen zu Beginn der Therapie sowie ein Rebound-Phänomen beim Absetzen zu verhindern.[8]
Eine Metaanalyse von 13 randomisierten, doppelblinden Studien stellte fest, dass unter den zahlreichen angegebenen unerwünschten Arzneimittelwirkungen lediglich eine Handvoll unter Betablockern häufiger beobachtet wurden als unter Placebo.[9]
So traten z.B. Impotenz, Gewichtszunahme, Kopfschmerz und Fatigue in der Placebo- und Verumgruppe mit der gleichen Häufigkeit auf. Depressionen, Schlaflosigkeit, Palpitationen oder Brustschmerz wurden sogar signifikant seltener beobachtet. Lediglich Schwindel, Hyperglykämie, Claudicatio intermittens, Durchfall und Bradykardie traten unter der Therapie mit Betablockern häufiger auf als unter Placebo. Als mögliche Ursache dieser "falschen" Nebenwirkungen geben die Autoren den Nocebo-Effekt, ausgelöst durch Warnungen in Beipackzettel, Medien sowie durch Arzt und Apotheker, an.
Kontraindikationen
Betablocker sind üblicherweise gut verträglich. Im Folgenden sind die bekanntesten Gegenanzeigen aufgelistet:
- Schweres Asthma bronchiale
- Vorbestehende Bradykardie mit einer Herzfrequenz unter 50 bpm
- AV-Blockade
- Schlecht eingestellter insulinpflichtiger Diabetes mellitus mit Hypoglykämien
- Prinzmetal-Angina
- Raynaud-Syndrom
Pharmakoökonomie
Mit 2,12 Milliarden DDD zu lasten der GKV waren Betablocker im Jahr 2021 eine der am häufigsten verordneten Arzneimittelgruppen in Deutschland. Diese Zahl beinhaltet sowohl Monopräparate als auch Kombinationspräparate. Im Vergleich zum Vorjahr ging das Verordnungsvolumen um -1,5 % zurück. Der häufigste Betablocker in Deutschland war Bisoprolol mit 844,6 Millionen DDD.[10]
Merkhilfe
Für β1-selektive Betablocker: B–A T M E N mit A B C
- Betaxolol
- Acebutolol
- Talinolol
- Metoprolol
- Esmolol
- Nebivolol
- Atenolol
- Bisoprolol
- Celiprolol
Quellen
- ↑ Müller, K.; Prinz, H.; Lehr, M: Pharmazeutisch/medizinische Chemie. Wissenschaftliche Verlagsgesellschaft Stuttgart (2022)
- ↑ Ladage et al. Cardio-selective Beta-Blocker: Pharmakological Evidence and Their Influence on Exercise Capacity Cardiovascular Therpeutics Apr 2013
- ↑ Tucker et al. Selective Beta-1-Blockers StatPearls Publishing 2018
- ↑ 4,0 4,1 4,2 Vrints et al.: 2024 ESC Guidelines for the management of chronic coronary syndromes: Developed by the task force for the management of chronic coronary syndromes of the European Society of Cardiology (ESC) Endorsed by the European Association for Cardio-Thoracic Surgery (EACTS). European Heart Journal, 2024
- ↑ Overbeck, P.: Betablocker nach Herzinfarkt: Was die neuen kontroversen Ergebnisse bedeuten. Ärztezeitung, 09/2025
- ↑ Deutsches Ärzteblatt: Frauen nach Herzinfarkt: Betablockertherapie mit schlechterer Prognose verbunden. 04.09.2025
- ↑ Ibanez et al.: Beta-Blockers after Myocardial Infarction without Reduced Ejection Fraction. New England Journal of Medicine, 2025
- ↑ Freissmuth et al. Pharmakologie und Toxikologie. Springer Publishing, 2016
- ↑ Barron AJ et al. Systematic review of genuine versus spurious side-effects of beta-blockers in heart failure using placebo control: Recommendations for patient information, Int J Cardiol. 2013
- ↑ Wolf-Dieter Ludwig, Bernd Mühlbauer, Roland Seifert (2023): Arzneiverordnungs-Report 2022, Springer-Verlag GmbH, Berlin
Literatur
- Gelbe Liste Pharmindex - Beta-Blocker, abgerufen am 15.12.2022