Lewy-Body-Demenz
nach Frederic H. Lewy (1885-1950), deutsch-amerikanischer Neurologe
Synonyme: Lewy-Körperchen-Demenz, Lewy-Körper-Demenz
Englisch: Lewy body dementia, dementia with Lewy bodies (DLB)
Definition
Die Lewy-Body-Demenz, kurz LBD, ist eine neurodegenerative Erkrankung aus der Gruppe der Synukleinopathien, die durch das ubiquitäre Auftreten von Lewy-Körperchen im Gehirn gekennzeichnet ist. Sie geht einher mit Demenz, Parkinson-Syndrom, Vigilanz- und Kognitionsstörungen sowie mit visuellen Halluzinationen.
Epidemiologie
Genaue Zahlen zur Inzidenz und Prävalenz der Lewy-Body-Demenz sind nicht bekannt. Es wird davon ausgegangen, dass die LBD etwa 5 % aller Demenzerkrankungen ausmacht. Somit handelt es sich, nach der Alzheimer-Krankheit, um die zweithäufigste neurodegenerative dementielle Erkrankung. Frauen sind seltener als Männer von der Erkrankung betroffen. In den meisten Fällen manifestiert sich die Erkrankung im 7. Lebensjahrzehnt.
Die Lewy-Body-Demenz kann eigenständig oder in Begleitung anderer neuologischer Erkrankungen auftreten. Etwa 30 bis 40 % aller Parkinson-Patienten entwickeln mit der Zeit eine Lewy-Body-Demenz. Dabei muss beachtet werden, dass insgesamt 80 % aller Parkinson-Patienten nach etwa 20-jährigem Verlauf an Demenz erkranken, wobei auch andere Ursachen wie beispielsweise Parkinson mit begleitender Alzheimer-Pathologie eine Rolle spielen.
Histopathologie
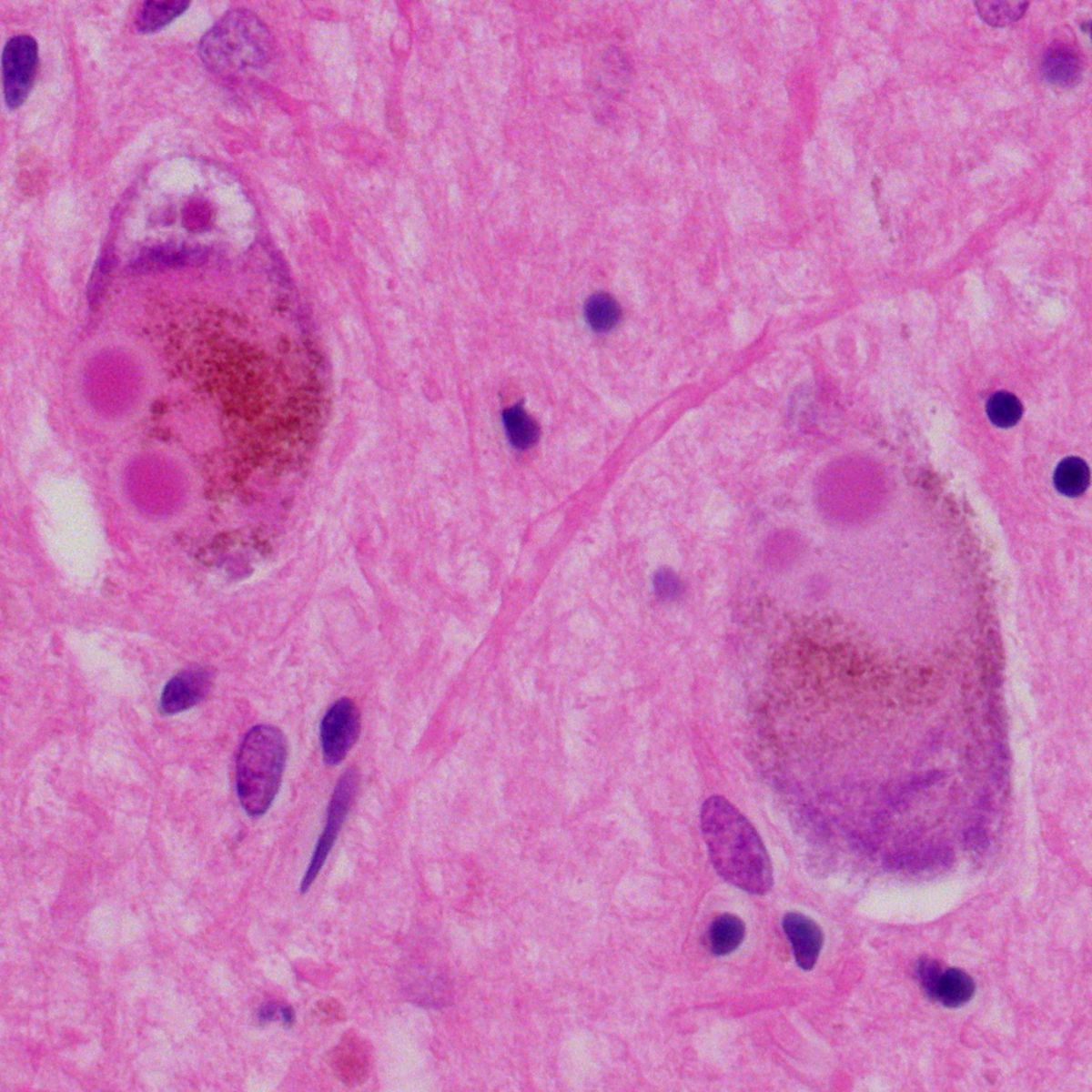
Post mortem lassen sich v.a. in den Neuronen des Neocortex und des limbischen Systems sogenannte Lewy-Körperchen nachweisen. Es handelt sich dabei um Aggregate aus α-Synuclein, Ubiquitin, Neurofilamenten und anderen Proteinen.
Lewy-Körperchen können auch beim Morbus Parkinson nachgewiesen werden, finden sich dann jedoch vor allem in der Substantia nigra. Da der Morbus Parkinson im Laufe der Zeit ebenfalls zur Demenz führt, wird vermutet, dass es sich beim Morbus Parkinson und der Lewy-Body-Demenz um Varianten der gleichen Erkrankung handeln könnte. Bei der Lewy-Body-Demenz lassen sich ebenfalls im Cortex senile Plaques nachweisen, die den Plaques beim Morbus Alzheimer ähneln.
Bei der Lewy-Body-Demenz gehen insbesondere dopaminerge Neurone in der Substantia nigra sowie in den Basalganglien unter. Es finden sich jedoch keine offensichtlichen, typischen, regionalen Atrophiemuster.
Die histopathologischen Befunde der LBD lassen sich mithilfe der ursprünglich für Morbus Parkinson postulierten Braak-Einteilung in 6 Stadien differenzieren.[1] Sie gehen mit einer zunehmenden Verschlechterung der klinischen Symptomatik.
Klinik
Die Erkrankung führt zu einer progredienten subkortikalen und kortikalen Demenz. Die subkortikale Demenz äußert sich dabei v.a. durch eine Störung der Konzentration, der Vigilanz und des Antriebs, wohingegen eine Störung der Merkfähigkeit das Charakteristikum der kortikalen Demenz ist. Charakteristisch für die Lewy-Body-Demenz sind starke Schwankungen der Symptome.
Im Laufe der Zeit entwickelt sich häufig ein hypokinetisch-rigides Parkinson-Syndrom.
Zudem kommt es spontan oder nach niedrigen L-Dopa-Gaben zu psychotischen Symptomen, wie lebhaften, gut erinnerlichen, visuellen Halluzinationen (z.B. von Tieren oder Personen). Diese Überempfindlichkeit gegenüber L-Dopa weist auf die Lewy-Body-Demenz hin. Ein weiteres Symptom, das bei der LBD auftreten kann, sind REM-Schlafstörungen mit motorischem Ausagieren von Träumen.
Darüber hinaus zeigt sich eine starke Überempfindlichkeit gegenüber Neuroleptika. Die bei der Behandlung der psychotischen Symptome häufig eingesetzten Medikamente führen zu starker Sedierung und Verwirrtheit.
Diagnostik
Klinische Untersuchung
Die Diagnose einer Lewy-Body-Demenz basiert zunächst auf der Anamnese und der klinischen Untersuchung. Zu den wichtigsten diagnostischen Kriterien gehören:
- Demenz mit Beeinträchtigung der sozialen oder beruflichen Funktionen bzw. der üblichen täglichen Aktivitäten. Ausgeprägte oder anhaltende Gedächtnisstörungen müssen anfangs nicht vorhanden sind, sind aber in der Regel mit fortschreitender Erkrankung erkennbar. Defizite bei Tests der Exekutivfunktionen und der visuell-perzeptiven Fähigkeiten können früh auftreten und besonders ausgeprägt sein.
- Schwankende Kognition mit ausgeprägten Schwankungen der Aufmerksamkeit und Wachsamkeit
- Wiederkehrende visuelle Halluzinationen
- REM-Schlaf-Verhaltensstörung: kann den kognitiven Symptomen vorausgehen
- Merkmale des Parkinsonismus (Bradykinese, Ruhetremor oder Rigor)
Zusätzliche klinische Hinweise sind:
- Hohe Empfindlichkeit gegenüber Antipsychotika
- posturale Instabilität
- schwere autonome Dysfunktion, z.B. Obstipation, orthostatische Hypotonie, Harninkontinenz
- Hypersomnie
- Hyposmie
- Halluzinationen in anderen Modalitäten
- systematisierte Wahnvorstellungen
- Apathie, Angst und Depression
Bildgebung
Um andere Ursachen einer Demenz auszuschließen, sollte ein Computertomogramm (CT) oder ein Magnetresonanztomogramm (MRT) des Schädels angefertigt werden. Das Fehlen von eindeutigen, regionalen Atrophiemustern, zusammen mit dem Nachweis eines fehlenden und damit pathologischen Swallow Tail Sign ("Schwalbenschwanzzeichens") im Mittelhirn, ist ein Hinweis auf eine Lewy-Body-Demenz.
Zusätzlich kann eine SPECT/PET Untersuchung angeschlossen werden. Dabei kann eine verminderte Dopamintransporter-Aufnahme in den Basalganglien festgestellt werden. Hinweisend ist weiterhin eine niedrige Aufnahme bei der SPECT/PET-Perfusions-/Stoffwechseluntersuchung mit verminderter okzipitaler Aktivität und ggf. zingulärem Inselzeichen in der FDG-PET-Bildgebung.
EEG
Im EEG kann eine ausgeprägte posteriore Slow-Wave-Aktivität mit periodischen Fluktuationen im Prä-Alpha/Theta-Bereich auffallen.
Differenzialdiagnosen
- Morbus Parkinson: Histologisch finden sich hier ebenfalls Lewy-Körperchen und klinisch ein Parkinson-Syndrom. Letzteres ist bei LBD jedoch eher symmetrisch und zeigt wenig bzw. kaum Ansprechen auf L-Dopa
- Parkinson-Krankheit mit Demenz (PDD): enge klinische und pathologische Überlappung. Der Unterschied liegt im zeitlichen Auftreten der verschiedenen Symptome. Tritt die Demenz > 1 Jahr nach dem Parkinson-Syndrom auf, spricht man von einer PDD, im anderen Fall von LBD.
- Atypische Parkinson-Syndrome: Progressive supranukleäre Blickparese (PSP), Multisystematrophie (MSA) und kortikobasale Degeneration (CBD)
- Morbus Alzheimer: Rein kortikaler Demenztyp mit deutlicher Hirnatrophie. Histologisch finden sich sowohl bei LBD als auch beim Morbus Alzheimer Amyloid-Plaques. Jedoch sind LBD-typische Symptome wie hypokinetisch-rigides Parkinson-Syndrom und Halluzinationen hier nicht zu finden.
- Subkortikale arteriosklerotische Enzephalopathie (SAE)
- Morbus Wilson: insbesondere bei Patienten unter 55 Jahren
Therapie
Cholinesterasehemmer können die Demenz günstig beeinflussen und einen positiven Effekt auf die Halluzinationen und kognitiven Defizite ausüben. Ein Therapieversuch mit niedrig dosiertem L-Dopa als Monotherapie kann zusätzlich für das zugrundeliegende Parkinson-Syndrom angewendet werden.
Klassische Neuroleptika und anticholinerg wirkende Medikamente sind kontraindiziert.
Prognose
Die durchschnittliche Lebenserwartung nach Auftreten der Symptome beträgt fünf bis acht Jahre.
Quellen
- ↑ Braak H, Del Tredici K, Rüb U, de Vos RA, Jansen Steur EN, Braak E. Staging of brain pathology related to sporadic Parkinson's disease. Neurobiol Aging. 2003 Mar-Apr;24(2):197-211. doi: 10.1016/s0197-4580(02)00065-9. PMID: 12498954.