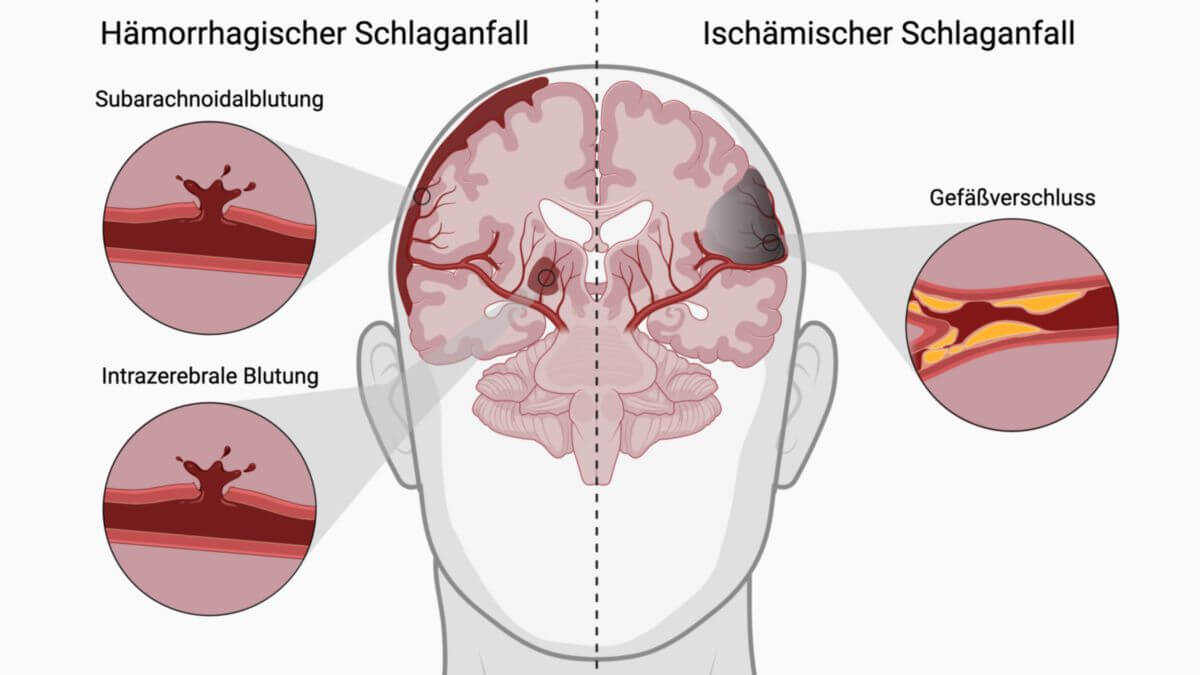
Schlaganfall
Synonyme: Apoplex (veraltet), Apoplexia cerebri, apoplektischer Insult, zerebrovaskulärer Insult
Englisch: stroke, apoplexy, cerebro vascular accident, CVA
Definition
Als Schlaganfall bezeichnet man akut auftretende, fokale neurologische Defizite, die durch eine Schädigung von Gehirngewebe entstehen – entweder durch einen Gefäßverschluss (ischämischer Schlaganfall) oder eine Blutung (hämorrhagischer Schlaganfall).
Epidemiologie
Die Inzidenz des Schlaganfalls beträgt in Deutschland ca. 180/100.000. Nach Herzerkrankungen und Krebsleiden ist der Schlaganfall die dritthäufigste Todesursache in Deutschland und die häufigste Ursache für eine Langzeitbehinderung.
Ätiologie
Mögliche Ursachen für einen Schlaganfall sind:
- Ischämischer Schlaganfall (Hirninfarkt): ca. 80 bis 85 % der Fälle, Mangeldurchblutung aufgrund von Gefäßverschlüssen.
- Hämorrhagischer Schlaganfall (Hirnblutung): ca. 15 bis 20 %, v.a. bei Hypertonie und Arteriosklerose, nach Riss eines arteriellen Blutgefäßes im Gehirn, nach thrombotischem Verschluss einer Hirnvene oder eines Hirnsinus, sowie im Rahmen einer Subarachnoidalblutung bei Ruptur einer Arterie im Subarachnoidalraum.
Ischämischer Schlaganfall
Zu einem ischämischen Schlaganfall kommt es durch Gefäßverschlüsse der versorgenden Hirnarterien und eine daraus resultierende Ischämie des abhängigen Hirngewebes (Infarkt). Im Verlauf kann es zu einer sekundären hämorrhagischen Infarzierung kommen, da die Gefäßstenose zu einer Kongestion des nicht versorgten Hirngewebes führt, was Einblutungen begünstigt. Hirninfarkte können auftreten bei:
- Makroangiopathie: Atherosklerose großer intra- und extrakranieller Hirngefäße, dies kann eine Thrombose, hämodynamische Insuffizienz oder arterio-arterielle Embolien zur Folge haben. Betroffen können sein:
- Mikroangiopathie: Erkrankung kleiner Hirngefäße (lakunäre Infarkte subkortikal und im Hirnstamm, z.B. bei arterieller Hypertonie oder Diabetes mellitus)
- kardiogenen und aortogenen Embolien: alle oben genannten Gefäße können betroffen sein
- nicht atherosklerotischen Ursachen: z.B. Vaskulopathien und Koagulopathien
siehe auch: Hirninfarkt
Hämorrhagischer Schlaganfall
Hämorrhagien sind die Folge von geplatzten und eingerissenen Gefäßen, z.B. durch ein Aneurysma oder eine Mikroangiopathie. Blut, das die Nervenzellen eigentlich mit Sauerstoff und Nährstoffen versorgen soll, tritt ins Hirngewebe aus. Die Nervenzellen werden dabei nicht nur durch die verminderte Sauerstoffversorgung, sondern häufig auch durch die neurotoxische Wirkung und den Druck des ausgetretenen Blutes geschädigt. Sekundär kann es durch die blutungsbedingte Raumforderung und Vasospasmen in nachgeordneten Regionen zusätzlich zu einer Ischämie kommen.
Pathologie
Ein vollständiger Infarkt eines Gewebebezirks im Gehirn führt zu einem Absterben des Gewebes (Kolliquationsnekrose) mit einer Hirnerweichung (Enzephalomalazie). Man unterscheidet:
- Encephalomalacia alba: Folge von Ischämie, kein Blutaustritt ins Gewebe
- Encephalomalacia rubra: Folge von sekundären Einblutungen ins Gewebe
Klinik
Vorübergehende Minderdurchblutung (TIA)
Oft (mindestens bei jedem 3. Patienten) treten im Vorfeld eines Schlaganfalls vorübergehende neurologische Ausfälle auf. Diese werden auch als transitorisch-ischämische Attacke (TIA) bezeichnet, wenn sich die Symptomatik innerhalb von 24h wieder zurückbildet.
Bei neueren, restriktiveren Konzepten geht die Tendenz dahin, als TIA nur noch flüchtige zerebrale oder retinale Dysfunktionen mit einer Symptomdauer von unter einer Stunde und fehlendem Infarktnachweis aufzufassen. Die früher verwendeten Begriffe "PRIND" und "RIND" (für prolongierte reversible ischämisch-neurologische Defizite) sind nicht mehr zeitgemäß.
Alle vorübergehenden Ausfälle sind äußerst ernstzunehmende Warnzeichen.
Schwerwiegende Minderdurchblutung
Die klinische Symptomatik eines Schlaganfalls ist stark abhängig von der Lokalisation und Ausprägung des Gefäßverschlusses bzw. davon, welches Gehirnareal wie stark betroffen ist.
Häufig auftretende Symptome sind:
- halbseitige Lähmung (Hemiparese): Plötzlich auftretende Schwäche oder Lähmung auf nur einer Körperseite - insbesondere eines Armes, eines Beines oder einer Gesichtshälfte (Facialisparese)
- Sprachstörungen (motorische Aphasie): Sprachschwierigkeiten in Verbindung mit Lähmung einer Körperseite (zumeist der rechten Seite)
- eingeschränktes Sprachverständnis (sensorische Aphasie)
Weitere Symptome können sein:
- Sehstörungen: halbseitiger Ausfall eines Gesichtsfelds (homonyme Hemianopsie), vorübergehender Visusverlust (i.d.R. nur auf einem Auge), Doppelbilder, verschwommenes Sehen
- Gleichgewichtsstörungen, Koordinationsprobleme, Schwindel, Gangunsicherheit
- Bewusstseinsstörungen, von leichter Benommenheit bis zur Bewusstlosigkeit
- Verwirrtheit und Desorientierung
- Übelkeit (mit oder ohne Erbrechen)
- schlagartig auftretender starker Kopfschmerz
- Déviation conjuguée ("Herdblick")
- Amnesie
- Pathologische Reflexe
Bei Schlaganfällen im Bereich des Hirnstammes treten charakteristischerweise Alternans-Syndrome auf.
Diagnostik
Da nur in den ersten Stunden nach Auftreten der Symptome eine Therapie möglich ist ("time is brain"!), muss der Schlaganfallpatient umgehend in eine geeignete Klinik mit Stroke Unit gebracht werden, dort kann mittels CT oder MRT das Ausmaß der Schädigung festgestellt und eine geeignete Therapie eingeleitet werden.
Zur Akutdiagnostik gehört eine standardisierte Untersuchung des Patienten mittels ABCDE- und FAST-Schema. Diese sollte keine erhebliche Zeitverzögerung zur Folge haben. Eine Blutzuckermessung zum Ausschluss einer Hypoglykämie ist zudem empfehlenswert.
Die klinische Symptomatik wird anhand der National Institutes of Health Stroke Scale (NIHSS) festgehalten. Dadurch wird die Schwere des Schlaganfalls beurteilt und der Verlauf durch regelmäßige Kontrollen dokumentiert.
siehe Hauptartikel: Hirninfarkt (Radiologie)
Computertomografie (CT)
Häufig wird beim Schlaganfall eine konventionelle CT des Schädels (CCT) durchgeführt. Hiermit kann man in der Akutphase unterscheiden, ob der Schlaganfall durch eine Blutung (hämorrhagisch, hyperdense Darstellung) oder durch einen Gefäßverschluss (Hirninfarkt) verursacht wurde. Dies ist von entscheidender Bedeutung für die weitere Therapie. Eine einfache konventionelle CT ohne Kontrastmittel ("native" CT, NECT) ist jedoch besonders in der Frühphase des Schlaganfalls nicht sehr sensitiv und ermöglicht keine genaue Einschätzung der Infarktausdehnung. Sollte jedoch bei entsprechender Klinik ein unilaterales hyperdenses Mediazeichen vorliegen ist von einem ischämischen Schlaganfall auszugehen.
Ergänzend werden deswegen zusätzlich zur konventionellen CT weitere speziellere CT-Untersuchungen zur Schlaganfall-Diagnostik eingesetzt:
- Perfusions-CT (PCT): Hiermit kann nicht nur erkannt werden, ob ein Schlaganfall vorliegt, sondern auch eine Unterscheidung zwischen irreversibel geschädigtem Hirngewebe (Infarktkern) und eventuell noch zu rettendem Hirngewebe (Penumbra bzw. "tissue at risk") durchgeführt werden (quantitative Durchblutungsmessung)
- CT-Angiographie (CTA): Zur Darstellung der Hirngefäße bzw. der Kollateraldurchblutung.
Durch die Kombination von NECT, PCT und CTA ("multimodale CT-Schlaganfall-Diagnostik") lassen sich deutlich mehr Informationen gewinnen, beispielsweise welches Gefäß verschlossen ist, und welcher Teil des Gehirns wie stark minderversorgt ist. Das erleichtert dem Behandler die Entscheidung über die initialen Therapiemaßnahmen und das weitere Vorgehen.
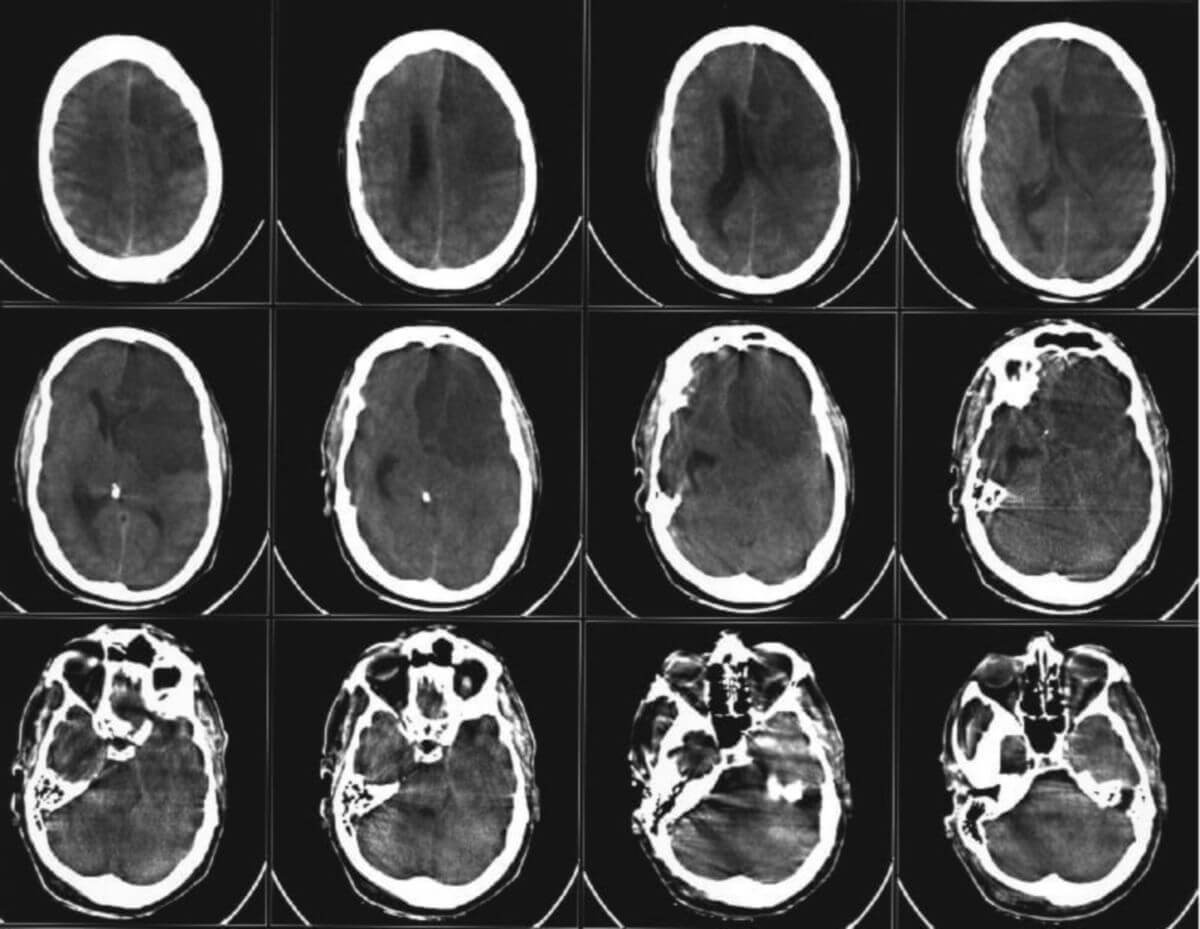
CT-Fallbeispiel
DICOM-Modelle können auf Mobilgeräten leider nicht angezeigt werden.
Magnetresonanztomografie (MRT)
In den meisten modernen Zentren in Deutschland steht mittlerweile eine MRT zur Schlaganfalldiagnostik zur Verfügung. Dieses Verfahren wird im Gegensatz zu einer CT als zuverlässiger bewertet, da es kleine Infarkte (Lakunen), ältere Infarkte oder zerebrale Mikroangiopathien deutlich hochauflösender darstellen kann. Nachteilig ist jedoch, dass die MRT-Untersuchung wesentlich länger dauert als eine CT-Untersuchung.
Im Rahmen der MRT-Schlaganfall-Diagnostik ist auch eine mit der CT-Angiographie vergleichbare Gefäßdarstellung (Magnetresonanzangiographie, MRA) und eine mit dem Perfusions-CT vergleichbare semiquantitative Durchblutungsmessung mittels Anwendung unterschiedlicher Wichtungen möglich. Hierfür sind vor allem die drei Sequenzen PWI, DWI und FLAIR wichtig.
Wie ein CT liefert auch ein MRT nützliche Informationen über die Ursachen und den Verlauf der Gewebeschädigung beim Schlaganfall. Von besonderer Relevanz ist dabei ein sogenanntes MRT-Mismatch. Hiermit kann ähnlich zum Perfusions-CT die Penumbra und damit noch zu rettendes Gewebe identifiziert werden. Ein Mismatch liegt vor, wenn sich in den verschiedenen Wichtungen unterschiedliche Ausprägungen des Ischämie-bedingten Schadens zeigen. Die Penumbra entspricht dabei dem Areal, in dem die Abweichungen vorliegen. Umso größer das Mismatch, desto mehr Penumbra liegt demnach vor. Bei Differenzen zwischen Diffusion und Perfusion spricht man von einem PWI-DWI-Mismatch, bei Differenzen zwischen Diffusion und FLAIR von einem DWI-FLAIR-Mismatch.[1]
Angio, Doppler, EKG, Echo
- Angiographie: In unklaren Fällen ist eine Angiographie nötig. Hierbei wird dem Patienten über einen Katheter ein Kontrastmittel injiziert. Mithilfe der digitalen Subtraktionsangiographie (DSA) sind die Gehirngefäße am besten darstellbar. Die DSA ermöglicht auch eine Einschätzung der Kollateraldurchblutung der Infarktzone, die mithilfe der ASITN/SIR-Skala klassifiziert wird. Sie ist im Hinblick auf die Planung und Durchführung einer mechanischen Thrombektomie relevant.
- Doppler-Sonographie: Mit der Doppler-/Duplexsonographie der hirnversorgenden Gefäße kann man Verkalkungen und arteriosklerotische Ablagerungen nachweisen, die zu Stenosen (Verengungen) der Arterien bzw. Thrombosen führen können. Je höher der Grad der Stenose, desto größer ist die Gefahr, einen Schlaganfall zu erleiden. Mit der transkraniellen Doppler- und Duplexsonographie (TCD) können auch Gefäße im Schädelinneren dargestellt werden.
- EKG, Echokardiographie: Bei Verdacht auf eine kardiogene Embolie-Quelle sollte mittels EKG und Echokardiographie überprüft werden, ob eventuell Herzrhythmusstörungen für eine Thrombenbildung mit Embolie-Gefahr verantwortlich sein können.
Scoresysteme
Die Schwere der klinischen Symptomatik wird anhand von Scoresystemen (z.B. NIHSS) erfasst, die u.a. zur Verlaufsdokumentation und zur Indikationsstellung therapeutischer Verfahren dienen.
Therapie
Basismaßnahmen
Die Sicherung der Vitalfunktionen (Atmung, Blutdruck, Puls, Sauerstoffsättigung, Körpertemperatur) ist in der Akuttherapie des Schlaganfalls essentiell. Dazu gehört unter anderem die Anlage von meist 2 peripheren venösen Zugängen. Bei systolischen Blutdruckwerten unter 120 mmHg sollte eine Infusion von Elektrolytlösungen erfolgen. Eine Sauerstoffgabe kann bei Sättigungswerten unter 95 % durchgeführt werden. Abhängig von der Kreislaufsituation ist zudem eine Kopftieflagerung zur Stabilisierung hilfreich. Zur Lagerung des Oberkörpers existieren in der Literatur jedoch unterschiedliche Empfehlungen. Im Zweifel sollte daher nach Bedarf des Patienten entschieden werden.[2] In manchen Fällen muss weiterhin eine Krampfanfall-Therapie mittels Antikonvulsiva durchgeführt werden. Die Basismaßnahmen sind wichtig, um eine Aggravierung und das Auftreten eines weiteren, ggf. noch größeren Schlaganfalls, zu verhindern.
Im möglichst rasch durchzuführenden CT oder MRT lässt sich abschätzen, ob das vom Schlaganfall betroffene Hirngewebe noch erhalten werden kann. Bei einem ischämischen Infarkt können in den ersten Stunden verschlossene Gefäße teils durch eine Thrombolyse-Therapie wiedereröffnet werden. Wenn die Symptome sofort bemerkt werden und der Patient rasch ins Krankenhaus eingeliefert wird, sind die therapeutischen Möglichkeiten einer Thrombolyse gut. Bei einer Lysetherapie besteht jedoch ein Blutungsrisiko.
Ischämischer Schlaganfall
Intravenöse Thrombolyse
Das Zeitfenster für eine intravenöse Lysetherapie (mit rtPA) nach Blutungsausschluss ist eng. Es wird mit 4,5 Stunden ab Symptombeginn angegeben. Besteht die Symptomatik > 4,5 Stunden oder bei unklarem Zeitfenster, ist vor einer Lysetherapie eine multimodale Bildgebung mit Darstellung des Infarktkerns und des umliegenden in Mitleidenschaft gezogenen Hirngewebes (Penumbra) erforderlich. Bei unklarem Zeitfenster ist dabei meist ein cMRT indiziert, um ein eventuelles Mismatch darzustellen (siehe Diagnostik). Nur bei Vorliegen eines Mismatch ist die Anwendung einer Lysetherapie noch sinnvoll. Bei Verschluss der Arteria basilaris existiert kein Zeitfenster.
Die Prognose verschlechtert sich mit Fortschreiten der Zeit. Daher wird im Idealfall eine Door-to-Needle-Zeit von unter 30 Minuten angestrebt, um möglichst viel Hirngewebe retten zu können.
Katheterintervention
In spezialisierten Schlaganfall-Zentren ist es möglich, den Thrombus mittels eines Stent-Retrievers mechanisch zu entfernen (Thrombektomie). Das Verfahren ist vor allem bei Verschluss von größeren Hirngefäßen indiziert. Bei ausgewählten Patienten kann zudem anhand einer intraarteriellen Lyse das Blutgerinnsel gezielt vor Ort aufgelöst werden. Dabei wird eine ideale Door-to-Groin-Zeit von unter 60 Minuten angestrebt.
Hämorrhagischer Schlaganfall
Hemikraniektomie und OP
Bei Hirnblutungen ist eine Lysetherapie kontraindiziert. Bei einer sehr großen Blutung oder Ödemen nach einem Hirninfarkt, kann eine Senkung des Hirndrucks sinnvoll sein. Der Blutdruck sollte auf systolische Werte unter 140 mmHg gesenkt werden. Bei vorbestehender oraler Antikoagulation kann zudem eine Therapie mit PPSB oder Faktor-Xa-Hemmer-Antidot (z.B. Andexanet alfa) indiziert sein. Ggf. muss eine operative Behandlung zur Druckentlastung erfolgen. Hierbei entfernt man z.B. einen Teil des knöchernen Schädeldachs (Hemikraniektomie), der später wieder aufgesetzt wird.
Rehabilitation
Zur Verbesserung der Symptome und Verminderung weiterer Schäden sollte bereits ab dem ersten Tag auf der Stroke-Unit mit rehabilitativen Maßnahmen wie Physiotherapie, Ergotherapie und Logopädie gearbeitet werden. Da schätzungsweise 50 % der Betroffenen nach einem Schlaganfall an einer Post-Stroke-Depression leiden, ist auch eine psychiatrische Betreuung sinnvoll.
Risikofaktoren
Beeinflussbare Faktoren
Zu den wichtigsten Risikofaktoren zählen:
- Hypertonie (Bluthochdruck)
- Rauchen
- Dyslipoproteinämie (Fettstoffwechselstörung)
- Übergewicht und Bewegungsmangel
- Diabetes mellitus (Zuckerkrankheit)
- Vorhofflimmern (Herzrhythmusstörung)
- Gerinnungsstörungen
Nicht beeinflussbare Faktoren
Zusätzliche, nicht beeinflussbare Risikofaktoren sind:
- Hohes Alter: Statistiken belegen, dass mehr als 50 % der erfassten Schlaganfälle im Alter von 65 bis 85 Jahre auftreten. Jedoch können auch junge Menschen einen Schlaganfall erleiden. Jeder vierte Betroffene ist noch im erwerbsfähigen Alter. Unter 5 % der Patienten sind jünger als 40 Jahre.
- Genetische familiäre Prädisposition: Personen, bei denen Verwandte einen Schlaganfall erlitten haben, haben ein erhöhtes Risiko, da bestimmte Schlaganfall-Risikofaktoren erblich sind und folglich familiär gehäuft auftreten.
- Blutgruppe: Das Schlaganfallrisiko ist auch von der Blutgruppe abhängig. Während die Blutgruppe 0 das kleinste Schlaganfallrisiko hat, erhöht die Blutgruppe AB das Risiko für einen Schlaganfall um etwa 30 %.
Prävention
Angesichts der Schwere des Krankheitsbilds nimmt die Schlaganfallprävention eine immer wichtigere Rolle ein. Beim ischämischen Schlaganfall unterscheidet man zwischen der Primärprävention, also der Vorbeugung eines Schlaganfalls, und der Sekundärprävention. Letztere beinhaltet Maßnahmen, die bei Schlaganfallpatienten unternommen werden, um eine erneute Ischämie zu verhindern (Rezidivprophylaxe).
Primärprävention
Die Primärprävention des Schlaganfalls umfasst vom Patienten selbst verantwortete und medizinisch eingeleitete Maßnahmen, u.a.:
- Nikotinverzicht
- Gewichtsnormalisierung
- regelmäßige Bewegung
- Reduktion des Alkoholkonsums
- gute Ernährung: hoher Anteil an Obst, Gemüse; wenig fett- und zuckerhaltige Lebensmittel
- Antikoagulation bei Vorhofflimmern (je nach Situation, siehe auch CHA2DS2-VASc-Score und HAS-BLED-Score)
- Blutdruckeinstellung (bei Hypertonikern)
- Blutzuckereinstellung (bei Diabetikern)
- Je nach Risiko Einstellung des LDL-Cholesterins (mit Statinen)
Sekundärprävention
Die Wahl der Medikamente zur Sekundärprävention ist abhängig von dem Ausmaß des Schlaganfalls und von den zugrundeliegenden Erkrankungen.
Gerinnungshemmung
Beim ischämischen Schlaganfall ohne Vorhofflimmern sollte zum frühstmöglichen Zeitpunkt nach dem Ereignis eine dauerhafte Thrombozytenaggregationshemmung erfolgen. Die Ursachenklärung muss nicht abgeschlossen sein, jedoch ist der Ausschluss einer intrakraniellen Blutung notwendig. Mittel der ersten Wahl sind ASS (100 mg/d) und Clopidogrel. Ticagrelor kann bei Unverträglichkeit als Alternative dienen.
Ein Aussetzen der Therapie führt zu einem erhöhten Risiko für Rezidive und andere kardiovaskuläre Ereignisse. Vor operativen Eingriffen sollte daher immer eine individuelle Risiko-Nutzen-Analyse für ein Pausieren der Plättchenhemmung erfolgen.
Bei bestehendem Vorhofflimmern wird eine orale Antikoagulation mit NOAKs oder Vitamin-K-Antagonisten verabreicht. Die Entscheidung, welche Wirkstoffklasse verwendet wird, ist von individuellen Faktoren abhängig. Je nach Infarktausmaß sollte einige Tage abgewartet werden, bevor eine orale Antikoagulation eingeleitet wird, um die Gefahr einer sekundären Einblutung zu minimieren. In der Zwischenzeit sollte eine Thrombozytenaggregationshemmung erfolgen, die dann bei Beginn der Antikoagulation wieder abgesetzt wird.
Patienten mit kryptogenen Schlaganfällen (ESUS) sollten eine intensivierte Rhythmusüberwachung erhalten und vorerst nicht mit NOAKs behandelt werden. Als Sekundärprophylaxe werden ebenfalls ASS oder Clopidogrel angewendet.
Lipidsenkung
Weiterhin sollten Patienten nach einem ischämischen Schlaganfall eine lipidsenkende Therapie mit Statinen erhalten. Bei manifester Atherosklerose liegt der LDL-C-Zielwert bei < 70 mg/dl. Wird der Zielwert nach drei bis sechs Wochen nicht erreicht, kann Ezetimib ergänzend oder alternativ gegeben werden. Monotherapeutisch stehen als dritte Wahl PCSK9-Inhibitoren, Inclisiran und Bempedoinsäure zur Verfügung.
Antihypertensive Therapie
Patienten mit bekanntem oder neu diagnostiziertem Bluthochdruck erhalten zudem eine langfristige antihypertensive Therapie. Diese ist in den ersten Tagen nach dem Ereignis zu beginnen. Der Zielwert liegt je nach Zustand des Patienten bei 120 bis 140 zu 90 mmHg. Entsprechend der nationalen Leitlinie zur arteriellen Hypertonie sollte ein ACE-Inhibitor, AT-Rezeptorblocker, Calciumantagonist oder entsprechende Kombinationen zum Einsatz kommen.
Quiz
Leitlinien
- AWMF Leitlinie - Schlaganfall, Stand 2020
- Leitlinie Akuttherapie Ischämischer Schlaganfall, Stand 2021
- DGN Leitlinie - Sekundärprophylaxe ischämischer Schlaganfall und TIA, Stand 2022
tl;dr
Quellen
- ↑ Senanayake, Being late may not be too late! Widening the horizons for stroke thrombolysis with Computed Tomographic Perfusion (CTP) and Magnetic Resonance (MR) brain imaging, AMJ, 2022
- ↑ Anderson et al., Cluster-Randomized, Crossover Trial of Head Positioning in Acute Stroke, N Engl J Med, 2017
Links
Bildquellen
- Bildquelle für Flexikon-Quiz: ©engin akyurt / Unsplash
- Bildquelle DICOM-Viewer: Datensatz freundlicherweise zur Verfügung gestellt durch die Klinik für diagnostische und interventionelle Radiologie, St. Vinzenz Hospital Köln