Staphylococcus aureus
Eine neue Leitlinie ist verfügbar.
Klick auf "Bearbeiten" und aktualisiere diesen Artikel!
Eine neue Leitlinie ist verfügbar.
Klick auf "Bearbeiten" und aktualisiere diesen Artikel!
von altgriechisch: σταφυλή ("staphylé") - Weintraube, κόκκος ("kókkos") - Kern und lateinisch: aureus - golden
Englisch: Staphylococcus aureus
Definition
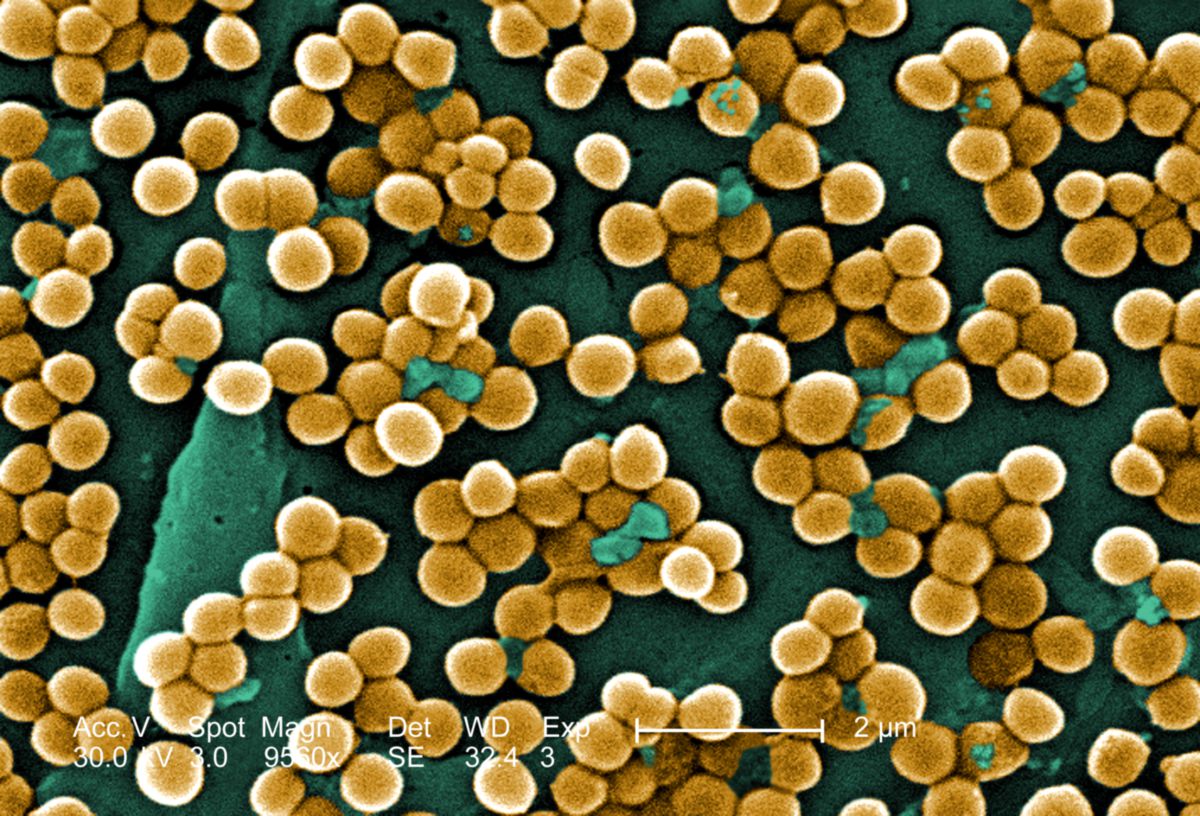
Staphylococcus aureus ist ein grampositives, fakultativ anaerobes kugelförmiges Bakterium aus dem Phylum Firmicutes. Der nicht motile und nicht sporenbildende Prokaryot ist fakultativ pathogen.
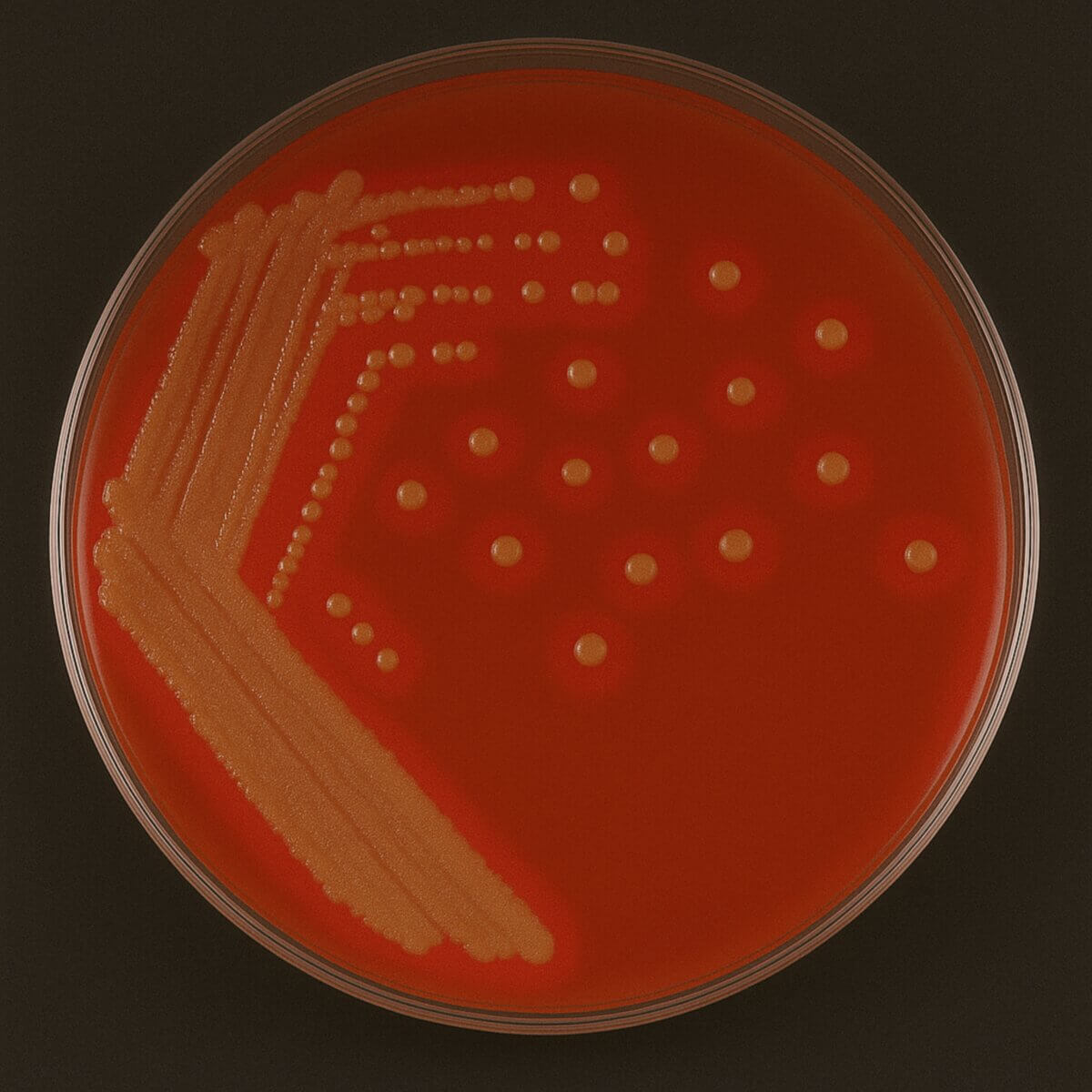
Mikroskopie
Kulturelle Anzucht
Vorkommen
Staphylococcus aureus kommt bei bis zu 50 % der Bevölkerung in Haut, Nasenvorhof, Perineum, Colon und Vagina vor. Bei Personal medizinischer Einrichtungen kann die Trägerquote bei 90 % liegen.
Übertragung
Der hauptsächliche Übertragungsweg von Staphylococcus aureus ist die Schmierinfektion, maßgeblich der Hautkontakt über die Hände. Auch Selbstinfektion von kolonisierten Bereichen auf andere Bereiche der Haut ist häufig.
Virulenzfaktoren
Direkt pathogene Virulenzfaktoren
Staphylococcus aureus besitzt eine Reihe von Pathogenitätsfaktoren, die zur Ausbildung von krankhaften Prozessen beitragen und vergleichsweise gut erforscht sind.:
- Bestandteile der Zellwand von Staphylococcus aureus wie z.B. Peptidoglykan aktivieren das Komplementsystem und führen zu Chemotaxis. Einwandernde neutrophile Granulozyten phagozytieren die Bakterien und verenden. Es entsteht Eiter.
- Die Adhäsion von Staphylococcus aureus wird durch Adhäsine wie den Clumping-Faktor und kollagenbindende Proteine ermöglicht.
- Die Invasion in das Gewebe wird durch eine Reihe von zersetzenden Enzymen vermittelt. Staphylococcus aureus besitzt ein ganzes Repertoire solcher Enzyme, darunter Kollagenase, Lipase und Hyaluronidase.
- Staphylococcus aureus sezerniert Koagulase, die menschliches Prothrombin bindet, wodurch ein Staphylothrombin-Komplex entsteht. Parallel bindet Staphylococcus aureus mithilfe des Clumping-Faktors (einem Fibrinogenrezeptor) Fibrinogen, das durch den Staphylothrombin-Komplex zu Fibrin gespalten wird. So bildet Staphylococcus aureus einen Fibrinwall an den Grenzen der Eiterhöhle, hinter dem sich der Erreger geschützt vermehren kann. Durch das Enzym Fibrinolysin kann der Erreger den Schutzwall wieder aufbrechen, um sich im Organismus auszubreiten.
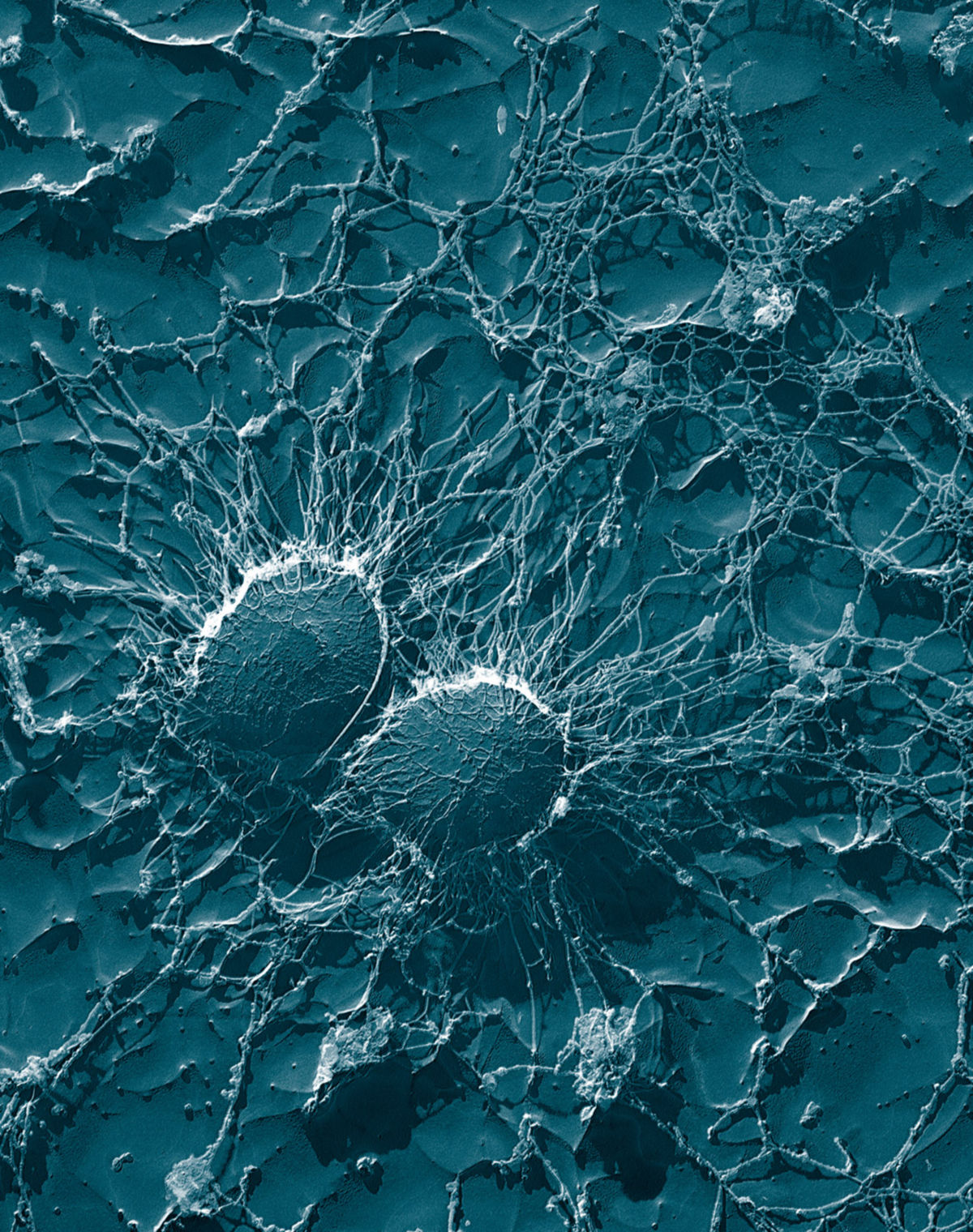
- Genauso wie Staphylococcus epidermidis kann Staphylococcus aureus einen Biofilm bilden. Durch diese extrazelluläre Schleimschicht sind die Bakterien geschützt. Probleme bereitet dieser sehr stabile Biofilm vor allem bei ganz (z.B. Implantaten) oder teilweise im Körper verbleibenden (z.B. Katheter, Venenverweilkanüle) medizinischen Instrumenten und Hilfsmitteln. Sowohl die Besiedlungsprävention, als auch die Biofilmentfernung sind nur sehr schwer möglich.
Virulenzfaktoren zur Immunevasion
Staphylococcus aureus besitzt antiphagozytäre Mechanismen:
- Toxine aus der Gruppe der Leukocidine zerstören Phagozyten. Prominentester Vertreter ist das Panton-Valentine-Leukozidin (PVL).
- Protein A blockiert den Fc-Rezeptor von Antikörpern und verhindert so die Anlagerung von Phagozyten
- Staphylococcus aureus hat ähnlich wie Streptococcus pneumoniae eine antiphagozytäre Kapsel
- Die Zellwand von Staphylococcus aureus weist durch ihren Gehalt an Lysylphosphatidylglycerol eine positive Ladung auf, wodurch sich der Erreger der Wirkung von Defensinen entziehen kann.
Toxine
Eine Reihe von Erkrankungen, die durch Staphylococcus aureus hervorgerufen werden, beruht auf der Bildung von Toxinen:
- Die Enterotoxine A-E verursachen Erbrechen und Durchfälle. Da diese Toxine hitzestabil sind, stellen sie eine besondere Herausforderung für die Küchenhygiene dar. Sie lassen sich durch Erhitzen bei 100 °C für 30 Min. nicht sicher inaktivieren.
- Das Toxic-shock-syndrome-Toxin 1 (TSST-1) wirkt als Superantigen und führt zur polyklonalen T-Zell-Aktivierung und unkoordinierten Freisetzung von Zytokinen (IL-1, IL-2 und TNF). Resultierend entsteht das Toxic Shock Syndrome (TSS).
- Die Exfoliatine sind Proteasen, die zur Ausbildung des Staphylococcal Scalded Skin Syndrome führen, das zu großblasigen Hautablösungen führt
Dispositionsfaktoren
Trotz einer großen Anzahl von Pathogenitätsfaktoren ist S. aureus nur bei relativ wenigen Menschen pathogen. Das liegt daran, dass disponierende Faktoren des Patienten vorliegen müssen, um eine Infektion zu erleichtern. Disponierend für Infektionen mit Staphylococcus aureus sind:
- Leukopenien beispielsweise im Rahmen einer Chemotherapie
- angeborene Immundefekte
- funktionelle Immundefekte wie z.B. bei Diabetes mellitus
- Katheter
- Venenverweilkanülen
- gestörte Integrität der Haut als Infektionsbarriere, beispielsweise im Fall bei Wunden, Neurodermitis, Psoriasis und Ulcus cruris.
Krankheitsbilder
Infektionen durch Staphylococcus aureus führen zu:
- Infektionen der Haut, in Erscheinung tretend als Furunkel, Karbunkel, Abszess und Phlegmone
- Infektionen der Hautanhangsorgane wie die Dakryozystitis und das Hordeolum
- Panaritium
- Otitis media
- Sinusitis
- Mastitis puerperalis
- Impetigo contagiosa
- Pemphigus neonatorum
- Wundinfektionen
- Osteomyelitis
- Sepsis
- Endokarditis
- Empyeme (z.B. der Pleura und des Perikards)
- Hirnabszess
- Pneumonie und Pharyngitis
Toxin-vermittelte Erkrankungen sind:
Darüber hinaus können Toxine von Staphylococcus aureus in Nahrungsmitteln zu einer Lebensmittelvergiftung führen. Dabei ist die Enteritis von der Enterokolitis zu unterscheiden.
Labordiagnose
Staphylococcus aureus unterscheidet sich von anderen Staphylokokken, den Koagulase-negativen Staphylokokken, durch die Bildung des Clumping-Faktors. Dieses, auch als gebundene Koagulase bezeichnete, Protein führt in Einheit mit dem körpereigenen Gerinnungsfaktor Prothrombin zur Bildung von Fibrin.
Der Clumping-Faktor wird im mikrobiologischen Labor mithilfe der Koagulase-Reaktion nachgewiesen.
Bei Infektionen mit Staphylococcus aureus ist das Anfertigen eines Antibiogramms sehr wichtig, da Antibiotikaresistenzen sehr häufig vorkommen.
Antibiotika
Staphylococcus aureus ist grundsätzlich empfindlich gegenüber Beta-Laktam-Antibiotika wie z.B. Methicillin (sog. Methicillin-sensibler Staphylococcus aureus). Über 80 % der Stämme sind jedoch resistent gegen einfaches Penicillin. Diese Antibiotikaresistenz beruht auf der Ausbildung von Penicillinasen. Eine Therapie mit Penicillin ist bei Infektionen mit Staphylococcus aureus daher meist unwirksam. In unkomplizierten Fällen ist möglichst eine Therapie mit Penicillinase-festen Beta-Laktam-Antibiotika wie beispielsweise Flucloxacillin durchzuführen.
Bei Penicillinallergie kann Clindamycin eingesetzt werden. Clindamycin wirkt oft auch gegen Methicillin-resistenten Staphylococcus aureus (MRSA) und ist Mittel der ersten Wahl im Toxic Shock Syndrome, weil es die bakterielle Synthese von Toxinen hemmt.
Ebenfalls wirksam sind Makrolide wie Erythromycin und Fluorochinolone wie Levofloxacin bzw. Moxifloxacin. In bestimmten Fällen können auch Rifampicin und Gentamicin zur Anwendung kommen.
Viele MRSA-Stämme sind meist auch gegen weitere Antibiotika resistent. Als Reserveantibiotika kommen in diesem Fall Glykopeptid-Antibiotika (z.B. Vancomycin oder Teicoplanin) infrage, sowie Linezolid oder der Porenbildner Daptomycin, letzterer insbesondere auch als Monotherapie.
Quellen
- Otto M: Staphylococcus aureus toxins. Curr Opin Microbiol. 2014 Feb;17:32-7. doi: 10.1016/j.mib.2013.11.004.
- Lister JL, Horswill AR: Staphylococcus aureus biofilms: recent developments in biofilm dispersal. Front Cell Infect Microbiol. 2014 Dec 23;4:178. doi: 10.3389/fcimb.2014.00178.
Literatur
- Laborlexikon.de; abgerufen am 11.05.2021