Erysipel
von altgriechisch: ἐρυθρός ("erythros") - rot; πέλλα ("pella") - Haut
Synonyme: Wundrose, Rotlauf
Englisch: erysipelas
Definition
Das Erysipel ist eine nicht-eitrige, diffuse Infektion der Dermis und der dermalen Lymphgefäße, die meist durch Streptococcus pyogenes hervorgerufen wird. Das Erysipel ist von der Hautphlegmone abzugrenzen, welche die Subkutis sowie eventuell Faszien und Muskeln einbezieht.
Epidemiologie
Ätiologie und Pathogenese
Der weitaus häufigste Erreger ist Streptococcus pyogenes. Seltener wird das Erysipel durch Staphylokokken (MSSA oder MRSA) ausgelöst. Neuere Arbeiten deuten darauf hin, dass diese vor allem beim bullösen Erysipel sowie bei den nekrotisierenden Formen eine pathogenetische Rolle spielen. Auch gramnegative Erreger (z.B. Escherichia coli, Pseudomonas aeruginosa) können in seltenen Fällen, insbesondere bei immunsupprimierten Patienten, eine pathogenetische Bedeutung haben.
Eintrittspforte der Erreger sind Hautdefekte, die oft auch sehr klein sein können, wie beispielsweise:
- Rhagaden, wie sie z.B. an den Nasenflügeln bei Schnupfen auftreten
- Fußpilzläsionen
- Ulzera, insbesondere Ulcus cruris
- Insektenstiche
- Einstichstellen (z.B. bei intravenösem Drogenabusus)
- Venenverweilkanülen
Über diese Defekte dringen die Erreger in die Dermis ein. Dort breiten sie sich entlang der Lymphwege und per continuitatem durch das Interstitium aus. Diese Ausbreitung wird bei S. pyogenes durch lysierende bakteriell produzierte Enzyme wie z.B. Hyaluronidasen, Kollagenasen, DNasen und das hämolysierende Streptolysin O erleichtert, weswegen der Erreger sich diffus (phlegmonös) in der Dermis verteilen kann.
Risikofaktoren für ein Erysipel sind:
- chronische Wunden, insb. Ulcus cruris
- atopisches Ekzem (Neigung zu Rhagaden)
- Diabetes mellitus
- Immunsuppression oder -defizienz
- chronische Lymphödeme, z.B. bei Hemiparese oder bei axillärer Lymphknotenexstirpation (Blutentnahmen und Verweilkanülen an betroffener Extremität daher kontraindiziert)
- chronisch venöse Insuffizienzen (CVI) und periphere arterielle Verschlußkrankheit (pAVK)
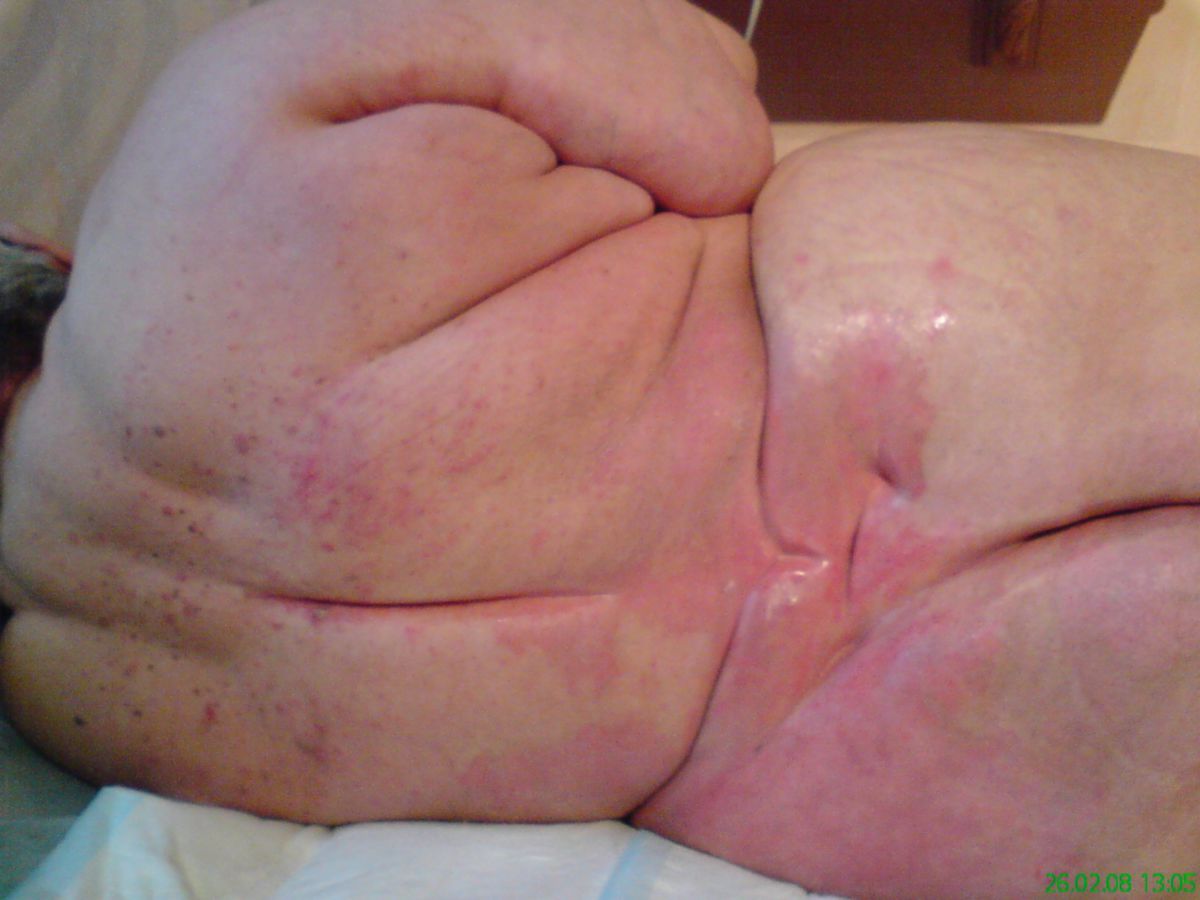
- eine ausgeprägte Adipositas
Klinik
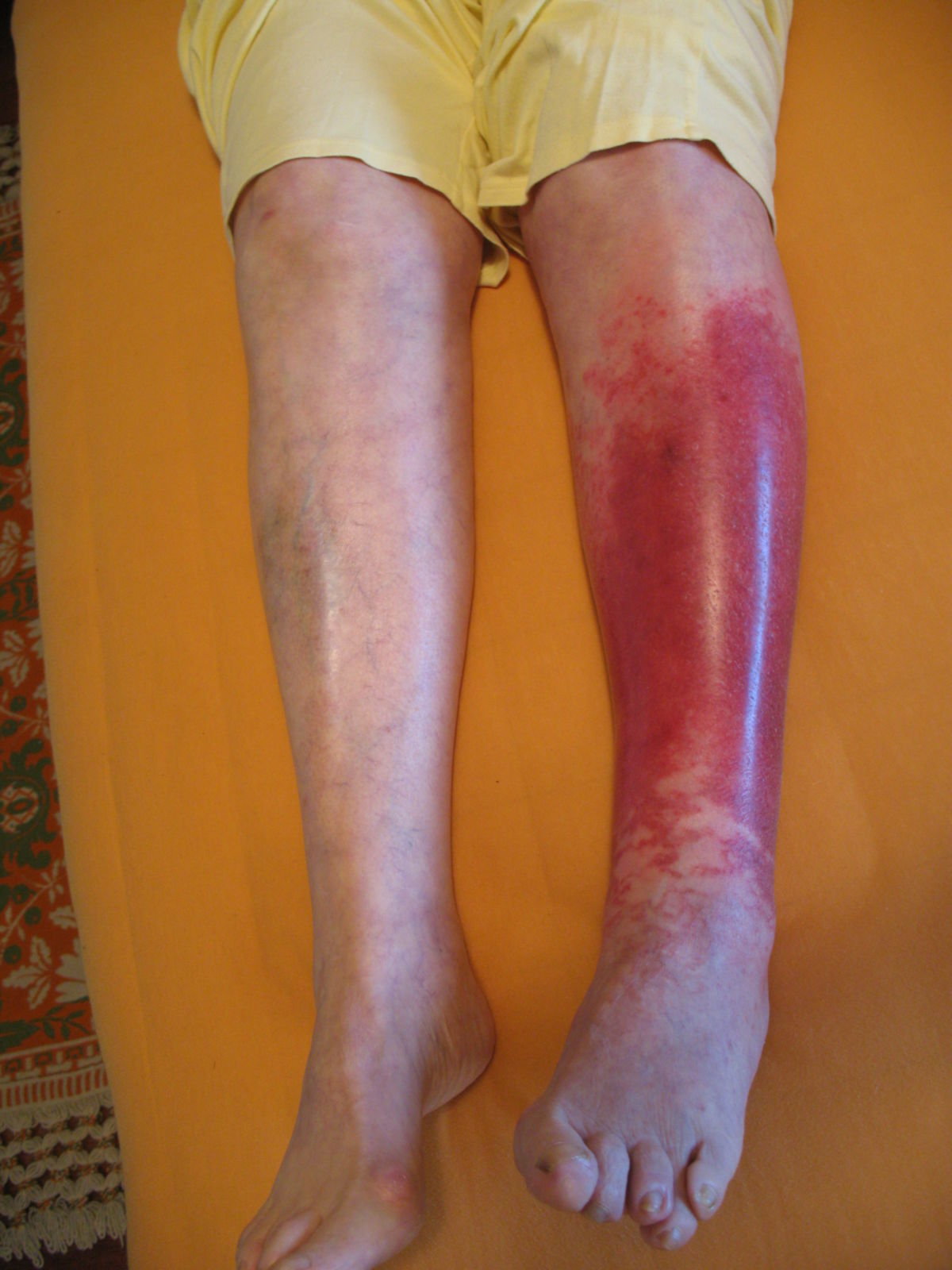
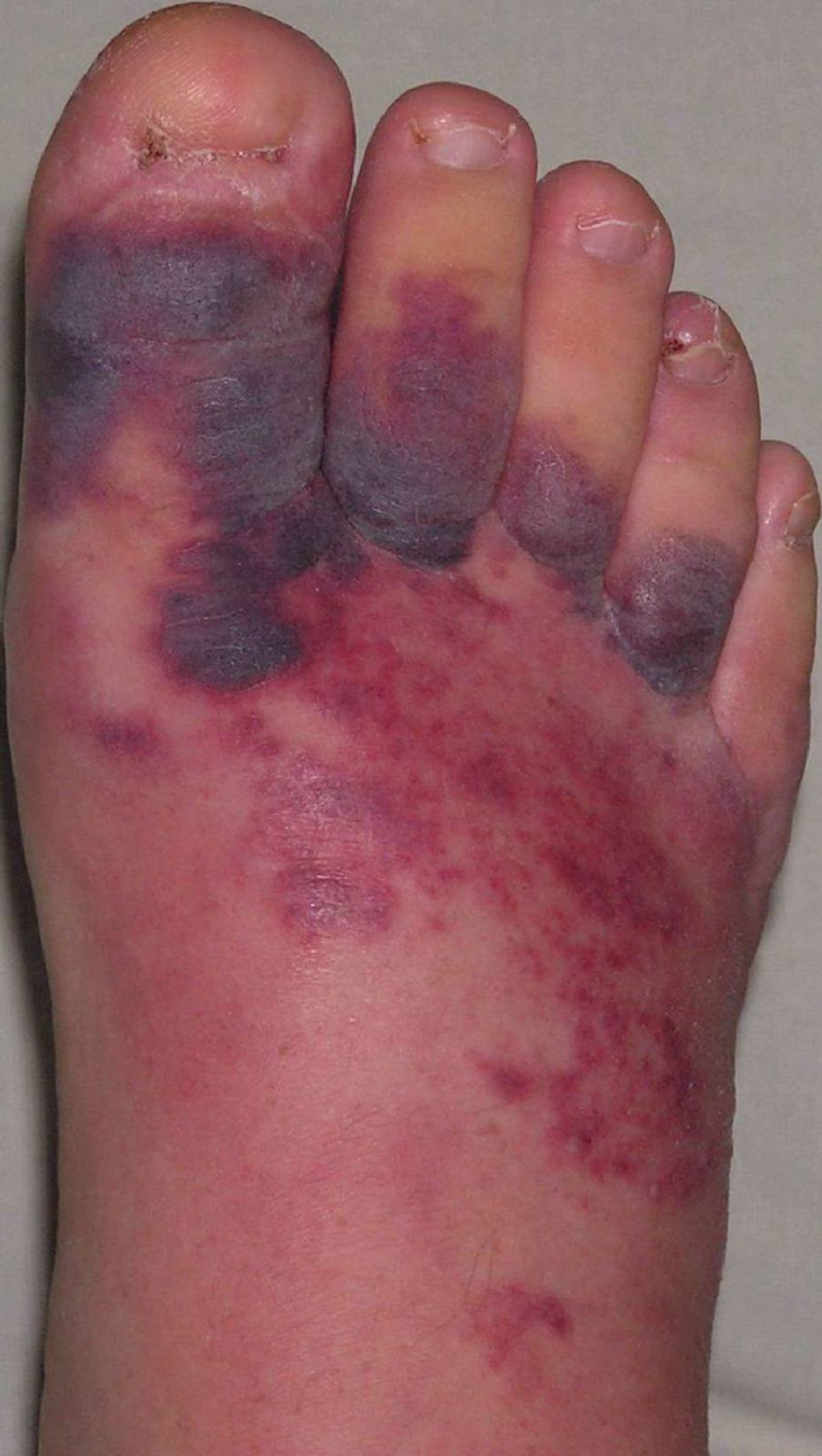
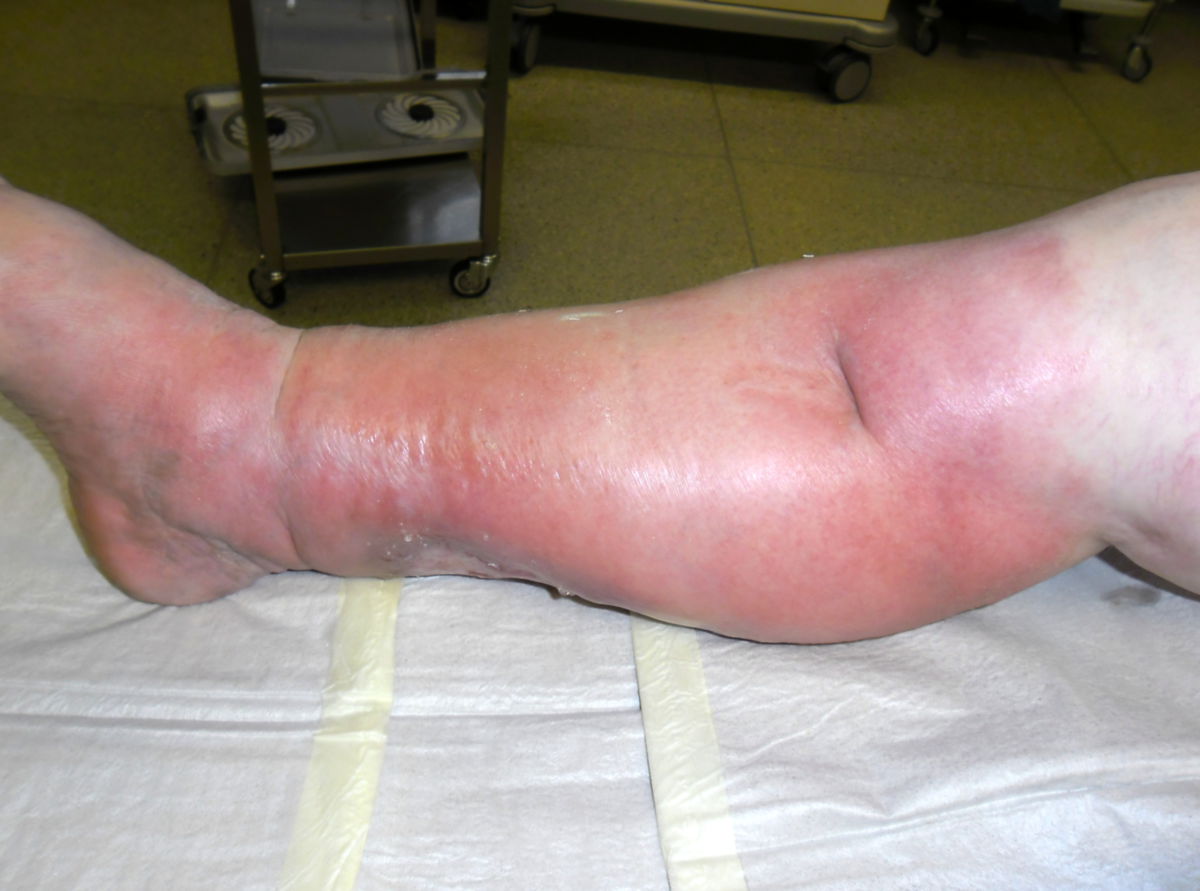
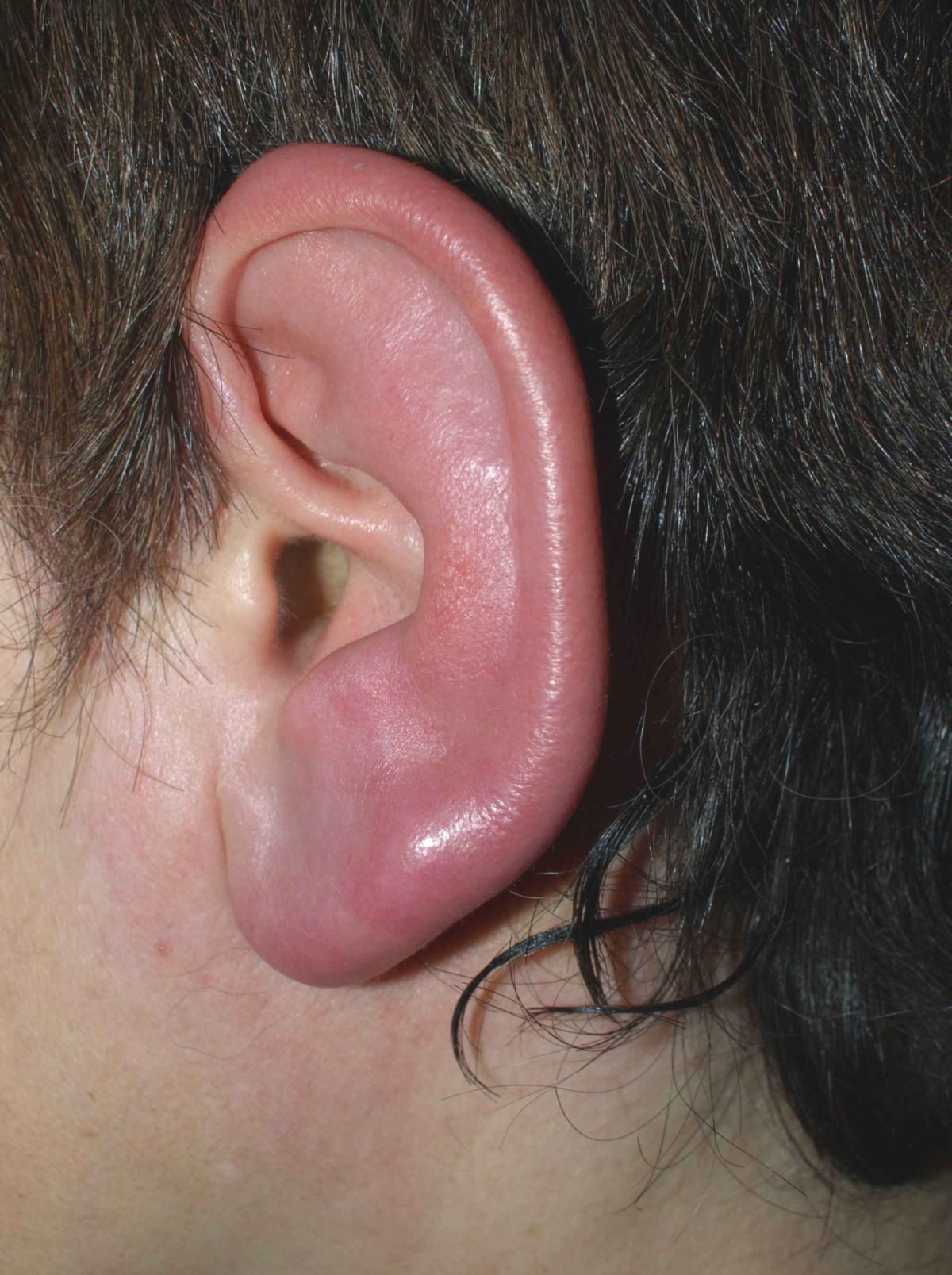
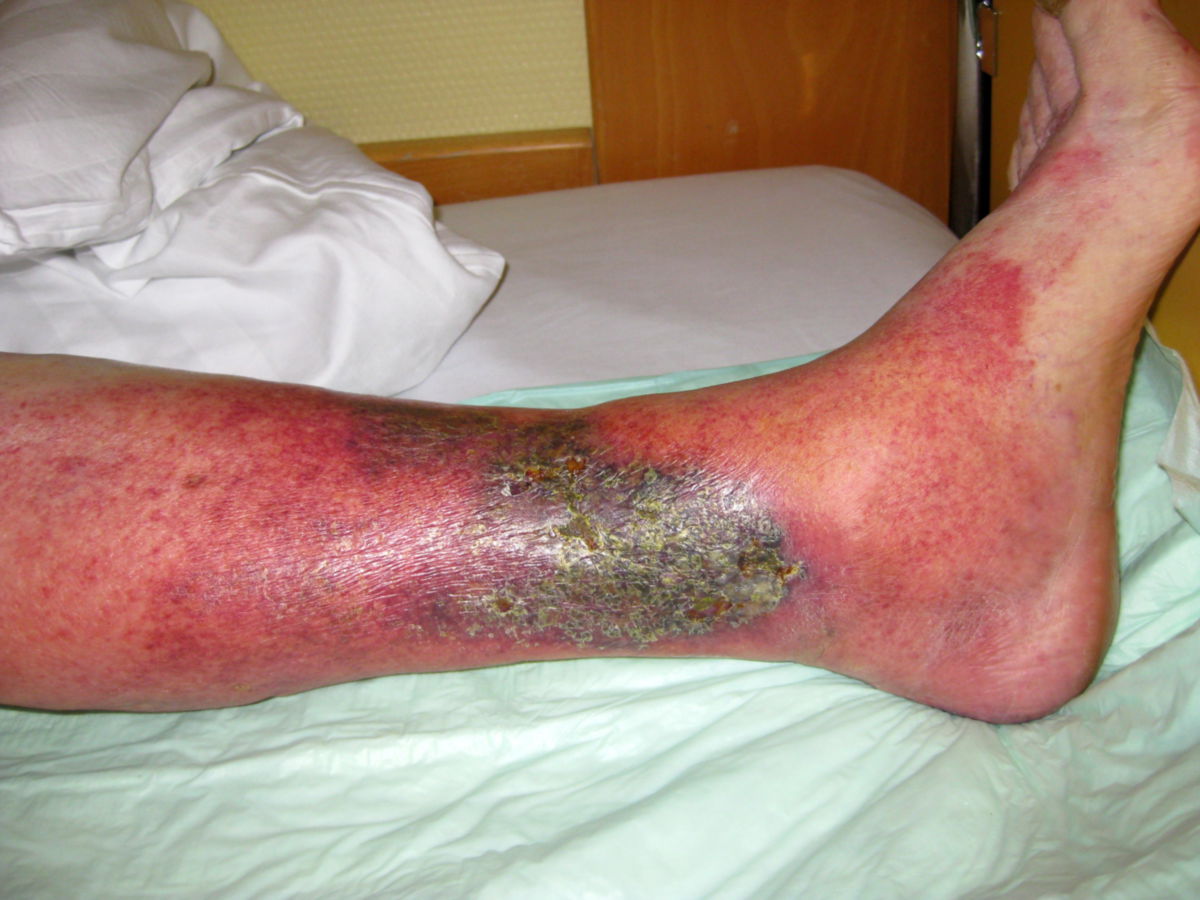
Leitsymptom ist eine flächige, scharf begrenzte, plaqueartige Rötung, die meistens zentrofazial, am Unterschenkel oder am Arm auftritt. Bei einem Gesichtsbefall sind häufig auch die Ohrmuscheln mitbetroffen (Milan-Zeichen). Das Erythem breitet sich rasch aus und kann dabei flammenartige Ausläufer bilden. An den Extremitäten ist die Ausbreitung vor allem in proximale Richtung.
Weitere Symptome sind:
- brennende Schmerzen, hochgradige Berührungsempfindlichkeit
- Überwärmung, Schwellung der Haut
- schmerzhafte regionäre Lymphadenitis
- Fieber, Schüttelfrost
- starke Abgeschlagenheit und Krankheitsgefühl
Insbesondere bei fehlender oder verzögerter Behandlung sind folgende Komplikationen möglich:
- Übergreifen auf benachbartes Gewebe bzw. Körperregionen
- Hautphlegmone
- nekrotisierende Fasziitis bzw. Myositis bei Extremitätenbefall
- Orbitaphlegmone, septische Sinus-cavernosus-Thrombose bei Gesichtsbefall
- Sepsis
- Streptokokken-Begleiterkrankungen durch Toxine oder fehlgeleitete Immunreaktionen
- Toxic Shock-like Syndrome (TSLS) mit Multiorganversagen
- rheumatisches Fieber
- Scharlach bei Stämmen mit Produktion von erythrogenem Toxin
- Postinfektiöse Glomerulonephritis
Bei häufigen Rezidiven kann es zur Fibrose der befallenen Lymphabflusswege kommen, was zu chronischen Lymphödemen führt. Dies begünstigt seinerseits wiederum weitere Erysipele.
Diagnostik
Die Diagnose erfolgt primär klinisch anhand des Hautbefundes. Bei der Untersuchung ist dabei auf die eventuell auch sehr diskreten Eintrittsstellen zu achten.
Bei großflächigem Befall treten CRP-Erhöhung, Leukozytose und beschleunigte ESR hinzu.
Zur Erregeridentifizierung und Resistenztestung können Blutkulturen eingesetzt werden. Hautabstriche (z.B. von der Eintrittspforte) führen nur in seltenen Fällen zum Erregernachweis.
Differentialdiagnosen
- Beinvenenthrombose
- Erysipeloid ("Schweinerotlauf")
- Erythema chronicum migrans (Borreliose)
- Hautphlegmone (Erythem unscharf begrenzt)
- Kontaktdermatitis
- Erytheme bei autoinflammatorischen Erkrankungen (M. Still, FMF) und bei akut-kutanem Lupus erythematodes
Therapie
Mittel der Wahl ist die hochdosierte Gabe von Penicillin V oder Cephalosporinen - abhängig von der Schwere der Erkrankung oral oder i.v.. Orale und intravenöse Therapie erwiesen sich beim Erysipel in einer Metaanalyse als gleichwertig.[3] Die Behandlung über mehr als 5 Tage zeigte in der gleichen Studie keine Vorteile. Ebenso erzielten primär gegen MRSA gerichtete Antibiotika keine höheren Ausheilungsraten.
Bei Penicillinallergie kann auf ein Makrolid oder Clindamycin ausgewichen werden. Strikte Bettruhe wird empfohlen, erhöht jedoch das Thromboserisiko. Die Ruhigstellung erfordert ggf. eine medikamentöse Thromboseprophylaxe. Zusätzlich kann lokale Kühlung des betroffenen Areals die Symptomatik verbessern. Unter adäquater Therapie bildet sich das Erysipel unter anfänglich zu beobachtender zentraler Abblassung zurück.
Komplizierte Verläufe (cSSTI) treten bei mehreren Komorbiditäten und zusätzlicher febriler Neutropenie auf. Sie greifen auf die Faszien und/oder Muskulatur über und erfordern gerichtete Maßnahmen. Dann setzt sich das Erregerspektrum aus gramnegativen Erregern sowie Staphylococcus aureus und oft auch Pseudomonas aeruginosa zusammen.[4] Bei nekrotisierenden Mischinfektionen muss das geschädigte Gewebe schnellstmöglich – noch vor Erregernachweis – chirurgisch durch ein Debridement entfernt werden. Zusätzlich erfolgt eine antibiotische Abdeckung mit einem Breitspektrumantibiotikum. Bei diesen lebensbedrohlichen Verläufen liegen zu 90 % Mischinfektionen und zu 10 % Infektionen mit β-hämolysierenden Streptokokken vor.
Zudem gilt die Infektion als kompliziert, wenn mindestens eine schwere Grundkrankheit, z.B. Diabetes mellitus, Verbrennung oder Leberzirrhose, das Ansprechen auf die Therapie erschwert, da von einer Immunsuppression auszugehen ist.[5]
Quellen
- ↑ ICD-10-GM-2023. A46 Erysipel (Wundrose). ICD-Code.de. Abgerufen 15.06.2023
- ↑ Gelbe-Liste.de Erysipel (Wundrose). Abgerufen 15.06.2023
- ↑ Brindle et al. Assessment of Antibiotic Treatment of Cellulitis and Erysipelas. A Systematic Review and Meta-analysis. JAMA Dermatology 155(9):1033-40. 2019
- ↑ Schmitz, F.-J., Huber, K.: Bakterien als Erreger nosokomialer Infektionen. CME Pfizer
- ↑ Eckmann, C., Huber, K.: Management von komplizierten Haut- und Weichgewebeinfektionen. CME Pfizer.
Literatur
- Laborlexikon.de; abgerufen am 12.05.2021
- Von Reibnitz. Wundversorgung von A - Z. Springer-Verlag, 2018