Lymphödem
Englisch: lymphedema, lymphatic edema
Definition
Das Lymphödem ist eine Flüssigkeitsansammlung im Interstitium (Ödem), die zu einer lokalen Gewebeschwellung führt und durch eine eingeschränkte Transportkapazität des Lymphsystems verursacht wird.
ICD-Codes
- I89.0: Lymphödem, anderenorts nicht klassifiziert
- I97.2: Lymphödem nach Mastektomie
- Q82.0: Hereditäres Lymphödem
Ätiologie
Je nach Ursache unterscheidet man zwischen einem primären und einem sekundären Lymphödem:
Primäres Lymphödem
Ein primäres Lymphödem entsteht durch angeborene Agenesie, Hypoplasie, Hyperplasie oder Obstruktion der Lymphgefäße. Man unterscheidet klinisch zwischen drei Subtypen:
- kongenitales Lymphödem: tritt kurz nach der Geburt auf
- Lymphoedema praecox: Manifestation in der Pubertät
- Lymphoedema tarda: entsteht nach dem 35. Lebensjahr; häufig nach einer Schwangerschaft, einem Trauma am Bein (z.B. Distorsion des oberen Sprunggelenkes) oder im Rahmen einer Überlastung (Stehberuf, Bergtour etc.)
Das primäre Lymphödem kann sporadisch ohne identifizierbare Ursache auftreten, jedoch sind auch familiäre Formen bekannt:
- Milroy-Krankheit: kongenitales Lymphödem. Meist autosomal-dominante Vererbung; Mutation des VEGFR-3- oder VEGF-C-Gens.
- Meige-Krankheit: Lymphoedema praecox. Meist autosomal-dominante Vererbung, unbekannte Genmutation
- Lymphödem-Distichiasis-Syndrom: Mutation im FOXC2-Gen
- Cholestase-Lymphödem-Syndrom (Mutation im LSC1-Gen)
- Hennekam-Lymphangiektasie-Lymphödem-Syndrom (CCBE1-Genmutation)
- Emberger-Syndrom: Lymphödem und Prädisposition für akute myeloische Leukämie (GATA2-Mutation)
- Mikrozephalie-Lymphödem-Syndrom (KIF11-Genmutation)
- Hypotrichose-Lymphödem-Teleangiektasie-Syndrom (SOX18-Mutation)
Weiterhin kann ein primäres Lymphödem bei chromosomalen Aneuploidien auftreten:
Weitere Erkrankungen, die mit einem primären Lymphödem einhergehen, sind:
- Noonan-Syndrom
- Klippel-Trénaunay-Syndrom
- Parkes-Weber-Syndrom
- Gelbnagelsyndrom
- intestinales Lymphangiektasiesyndrom
- Lymphangiomyomatose
- Neurofibromatose Typ 1
Sekundäres Lymphödem
Das sekundäre Lymphödem entsteht durch eine erworbene Schädigung oder Obstruktion von zuvor normalen Lymphbahnen. Zu den Ursachen zählen:
- Infektionen:
- rezidivierende bakterielle Lymphangitis (Streptococcus pyogenes, Staphylococcus aureus)
- Lymphogranuloma venereum (Chlamydia trachomatis)
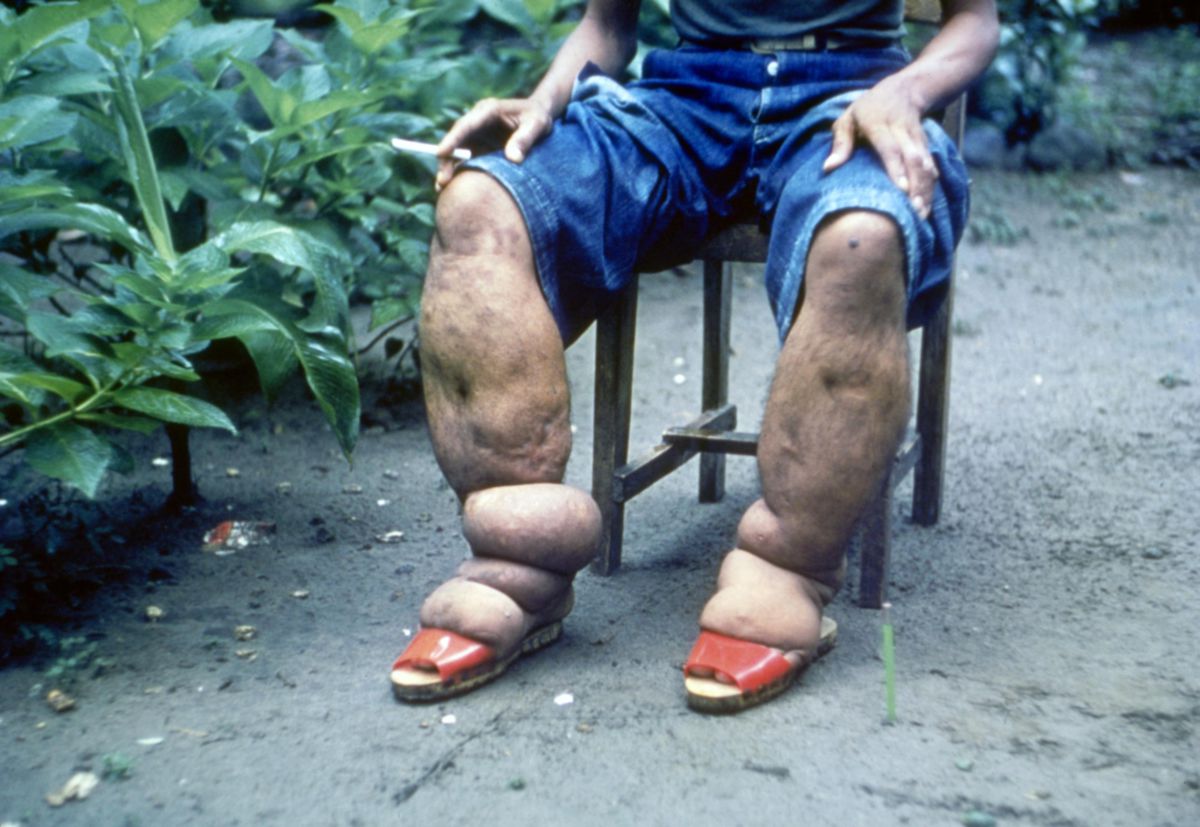
- lymphatische Filariose (Wuchereria bancrofti, Brugia malayi, Brugia timori): Dabei z.T. extreme Ausprägung im Sinne einer Elephantiasis
- Tuberkulose
- Neoplastische Infiltration von Lymphgefäßen oder Lymphknoten (Lymphangiosis carcinomatosa):
- Lymphome
- Prostatakarzinom
- weitere Malignome
- Iatrogen
- Operation oder Bestrahlung von axillären oder inguinalen Lymphknoten (z.B. Mamma-, Zervix-, Endometrium-, Prostatakarzinom, Sarkom, malignes Melanom)
- Durchtrennung der Lymphgefäße bei peripheren Bypass-Operationen, Varizenoperationen oder Venenstripping
- Kontaktdermatitis
- Podokoniose
- Rheumatoide Arthritis
- Schwangerschaft
Entzündungen, insbesondere ein rezidivierendes Erysipel oder eine Thrombophlebitis, können die Lymphgefäße ebenfalls nachhaltig schädigen und ein Lymphabflussstörung erzeugen.
Klinisch erschwerend kommen Kombinationsformen mit anderen Ödemen in Frage, so kann zum Beispiel nach langjähriger chronisch-venöser Insuffizienz durch Überlastung der Lymphgefäße der Lymphabtransport vermindert werden.
Ein auf dem Boden eines Lipödems entstandenes sekundäres Lymphödem bezeichnet man als Lipolymphödem.
Epidemiologie
Das primäre Lymphödem weist bei Personen unter 20 Jahren eine Prävalenz von ca. 1,15/100.000 auf. Dabei sind Frauen häufiger betroffen.
Mehr als 120 Millionen Kinder und Erwachsene sind weltweit sind an einer lymphatischen Filariose erkrankt. Dabei kommt es bei ca. 14 Millionen Betroffenen zu einem Lymphödem.
Ein sekundäres Lymphödem der oberen Extremität entsteht bei Patienten mit Mammakarzinom und Dissektion der axillären Lymphknoten in 13 % d.F. und nach zusätzlicher Bestrahlung in 22 % d.F. Nach Dissektion inguinaler Lymphknoten finden sich Lymphödeme der unteren Extremität bei 15 % der Patienten.
Pathophysiologie
Ursächlich für ein Lymphödem ist eine Defizienz, ein Reflux oder eine Obstruktion der Lymphgefäße, die zu einer Dysfunktion des Lymphsystems führt. Die Folge ist eine gestörte Resorption der Proteine aus dem Interstitium sowie ein interstitielles Ödem infolge des osmotischen Gradienten. Im Verlauf kommt es zu einer Entzündungsreaktion mit Infiltration von Monozyten, Fibroblasten und Adipozyten sowie mit Ablagerung von Fett und Kollagen ("Eiweißfibrose") in der Haut und Subkutis.
Klinik
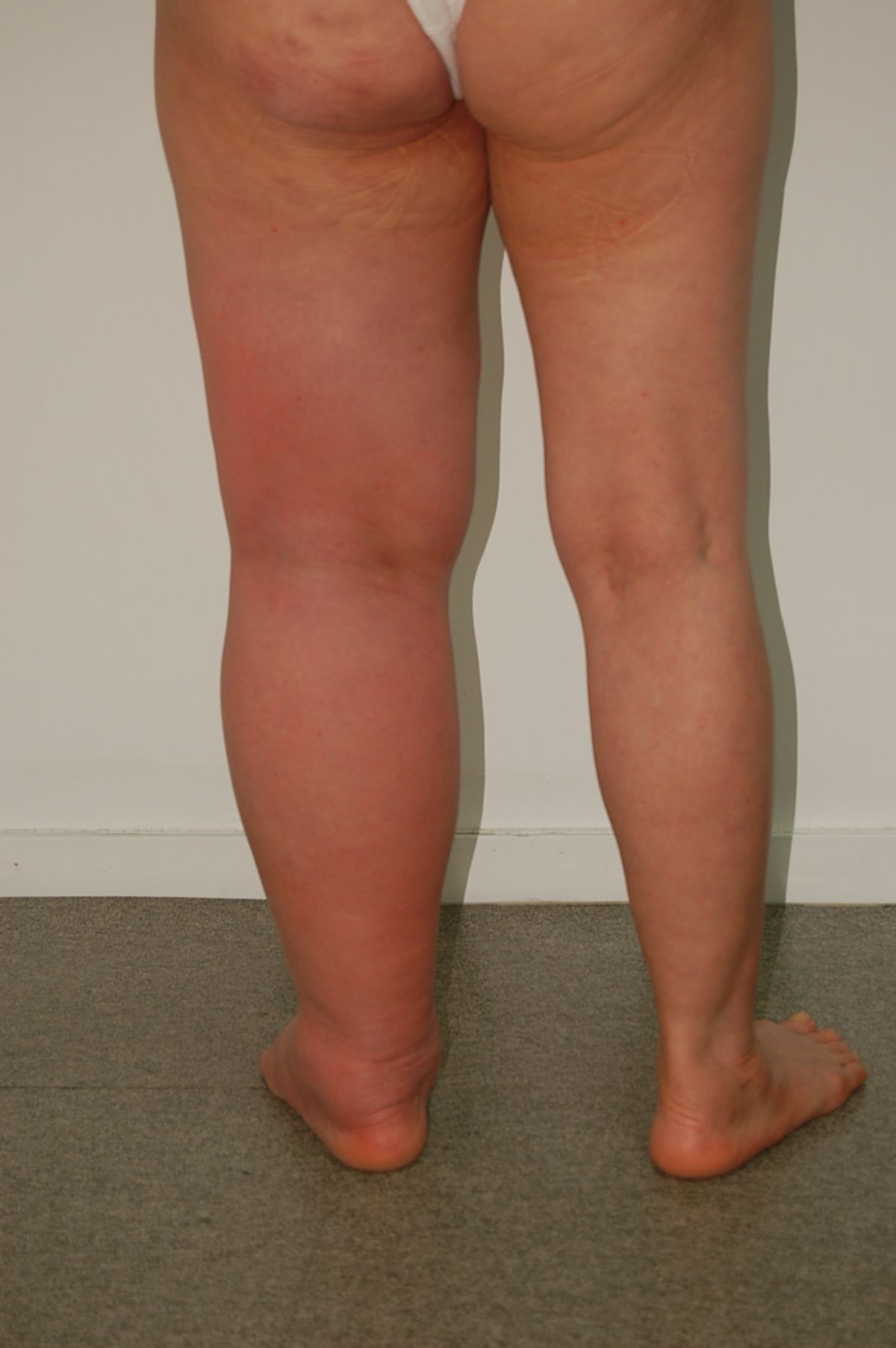
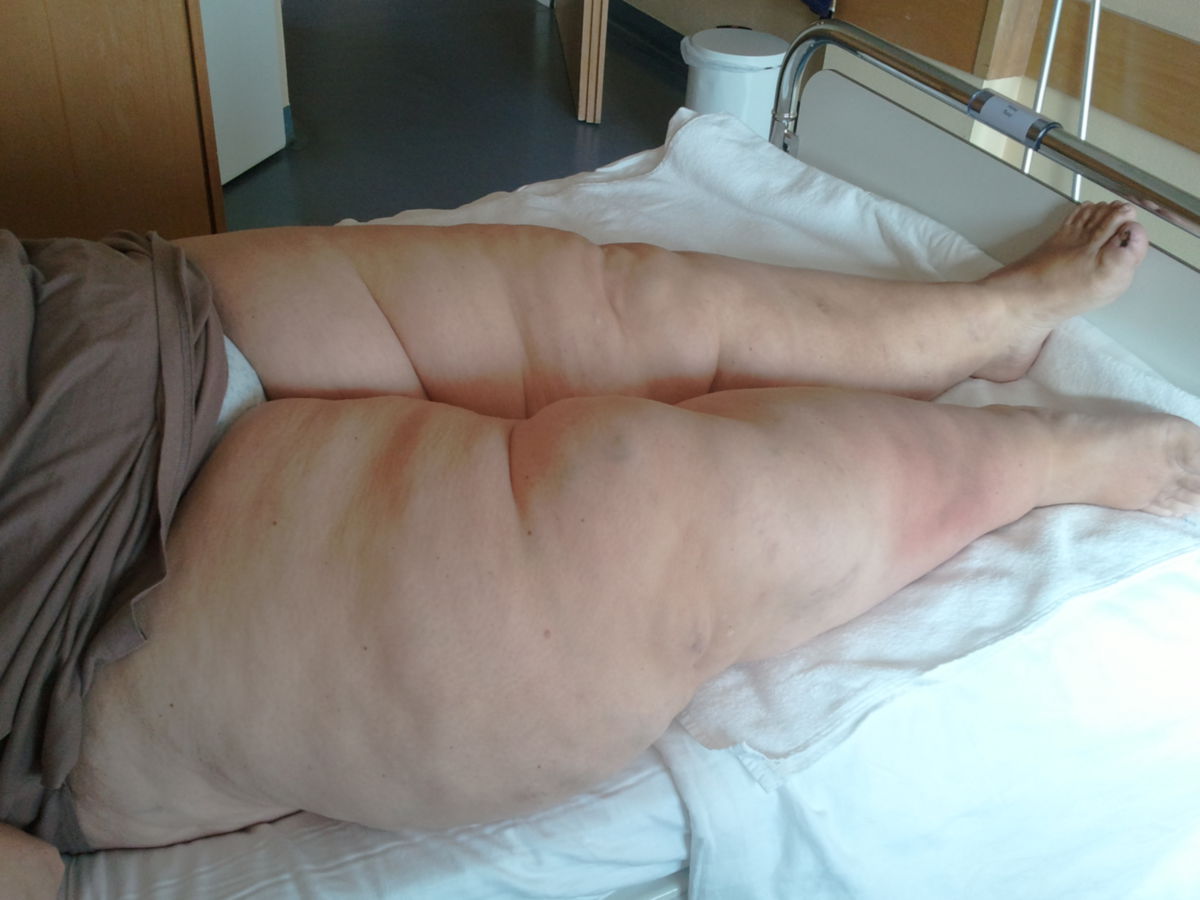
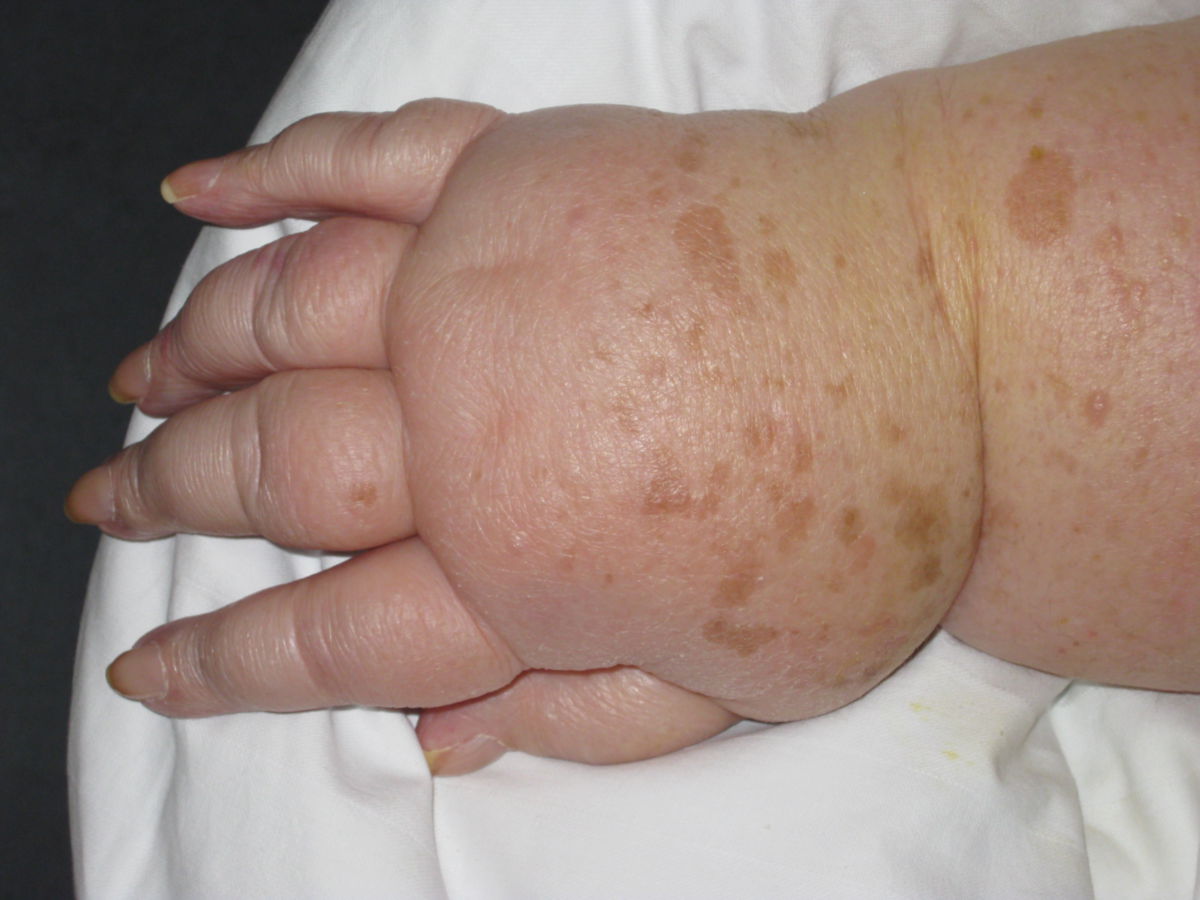
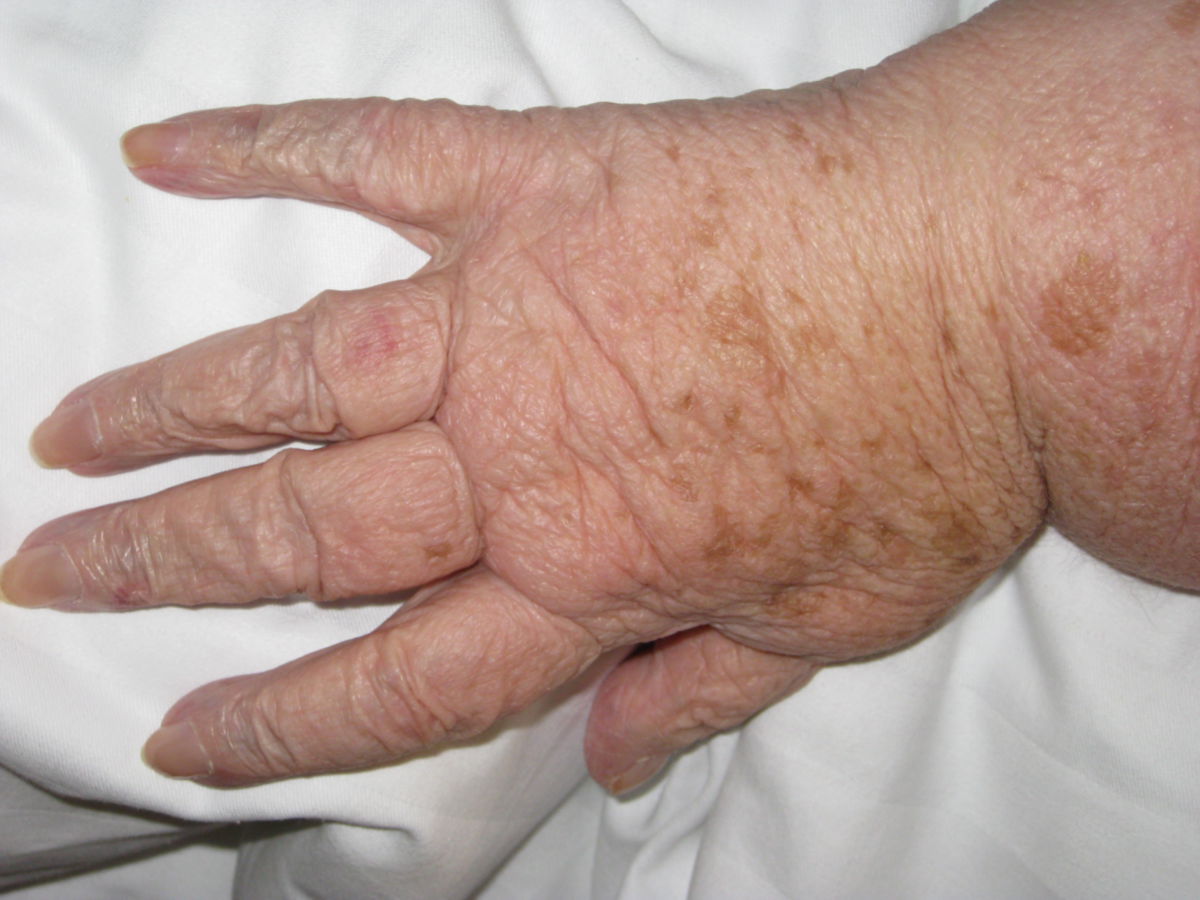
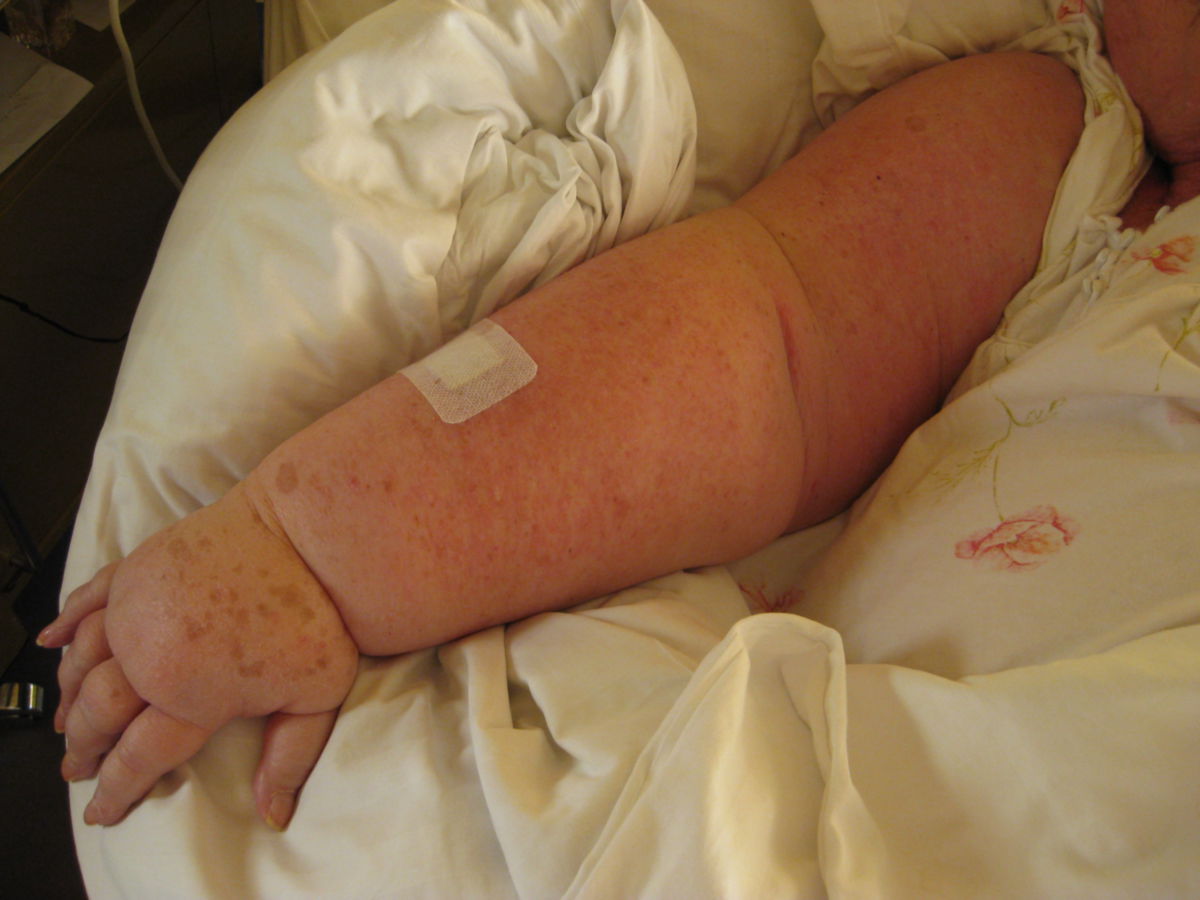
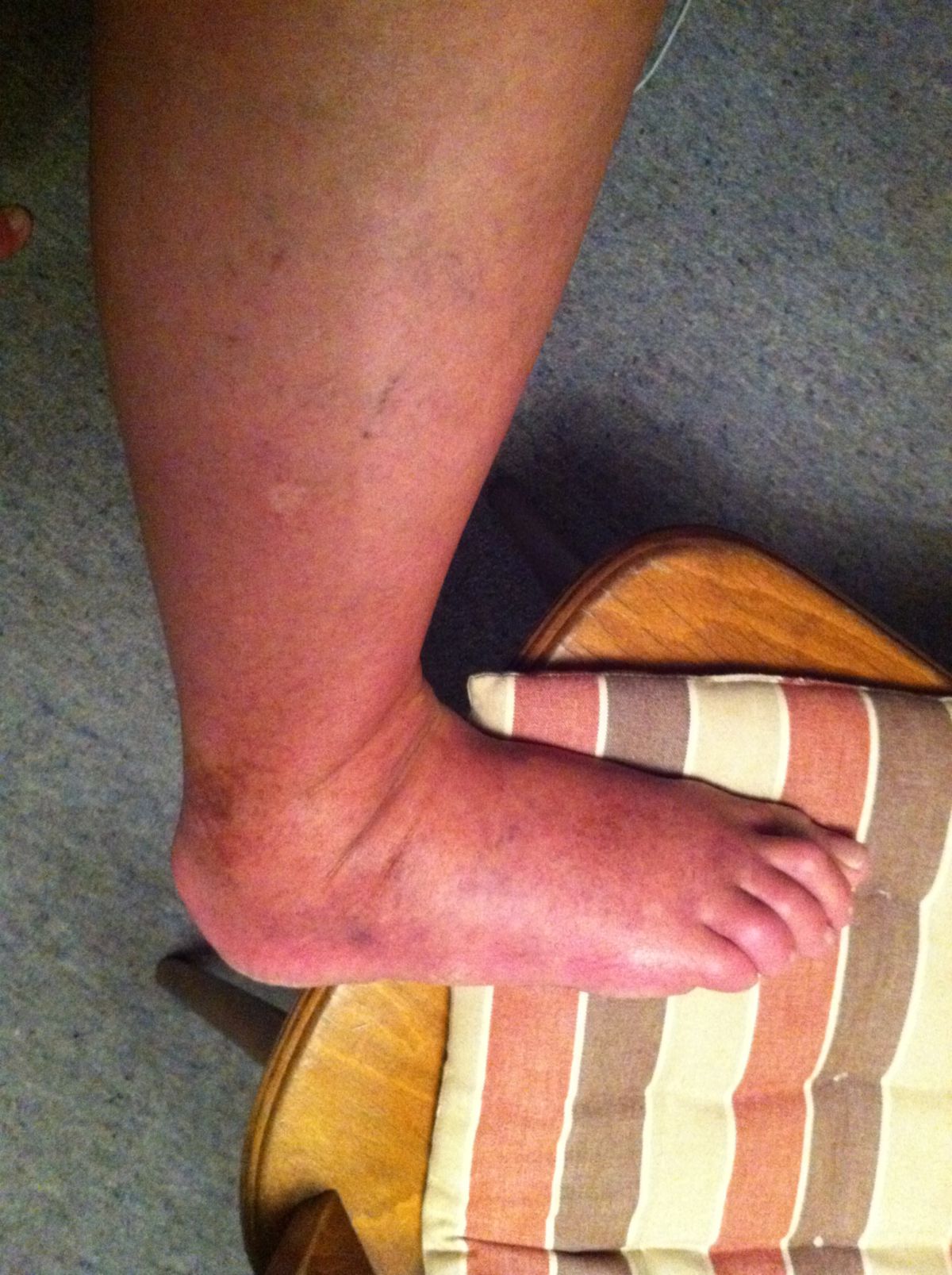
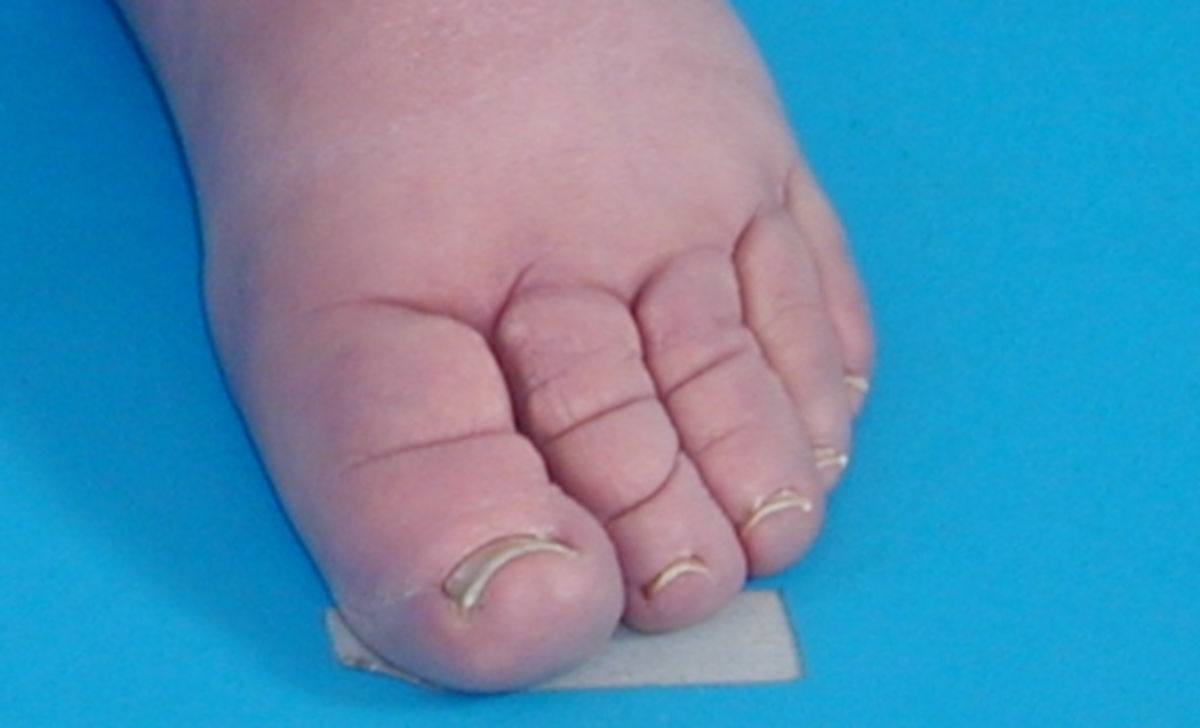
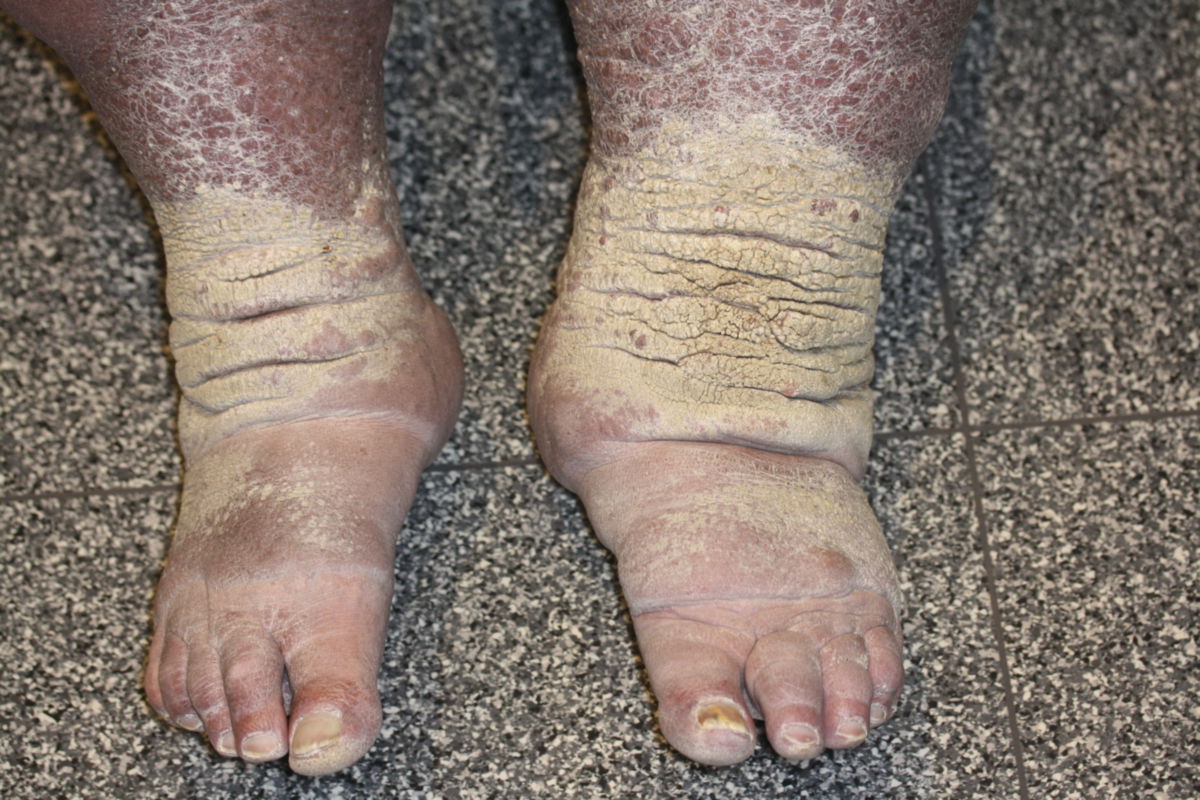
Das Lymphödem ist i.d.R. schmerzlos, wobei einige Patienten ein dumpfes Schweregefühl beklagen. Das Lymphödem betrifft meist die Gliedmaßen, gelegentlich auch den Stamm oder die Genitalregion. An der unteren Extremität zeigt sich das Ödem zuerst im Bereich des Fußes und dehnt sich dann langsam nach proximal aus. Anfangs ist das Ödem weich und leicht eindrückbar. Im Verlauf kommt es zu einer Vermehrung des subkutanen Fettgewebes, während die normalen Konturen verloren gehen und die Zehen rechteckig vergrößert erscheinen (Kastenzehe). Dabei kann es zum Auftreten des sogenannten Stemmer-Zeichens kommen: Aufgrund der Hautverdickung kann die Haut an der Zehenbasis nicht mehr zeltförmig abgehoben werden.
Die Ödemverteilung ist bei Lymphangiosis carcinomatosa im Gegensatz zu den anderen Lymphödemformen zum Oberschenkel und Becken hin betont, bei Unterbauchbeteiligung wirken sie zum Teil wie Anasarka. Bei einseitigen bzw. deutlich asymmetrischen, proximal betonten Beinödemen bei Patienten im mittleren und höherem Alter ist immer an ein metastasierendes Malignom als Ödemursache zu denken.
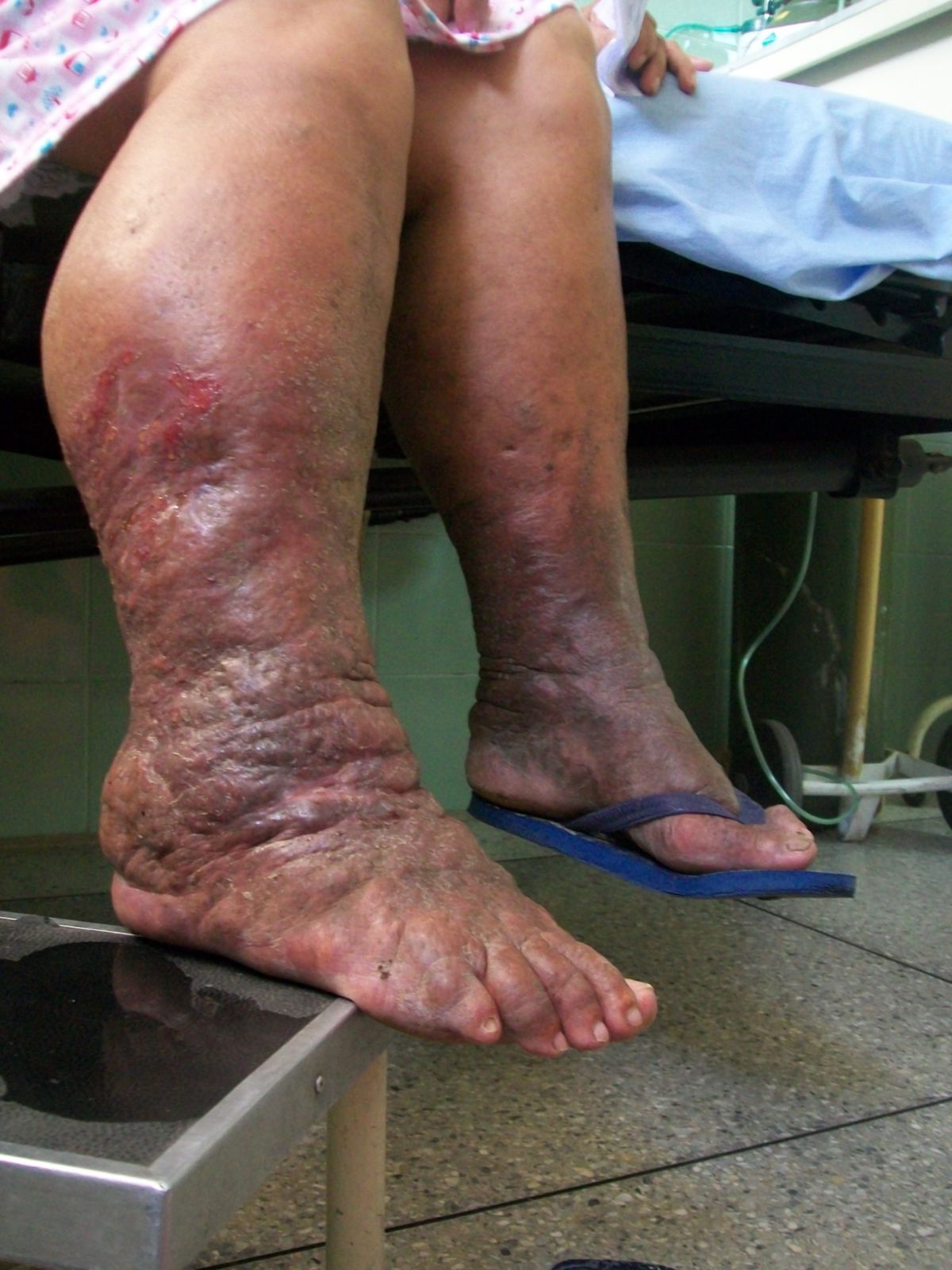
Lymphödeme führen zu Bewegungseinschränkungen, kosmetischen Problemen und erhöhen das Risiko für Sekundärinfektionen (z.B. Erysipel oder Mykosen).
Stadien
Die International Society of Lymphology unterscheidet zwischen 4 klinischen Stadien des Lymphödems:
- Stadium 0: subklinische Erkrankung ohne sichtbares Ödem trotz gestörtem Lymphabfluss. Kann über Monate oder Jahre bestehen.
- Stadium I: Flüssigkeitsansammlung mit hohem Proteingehalt, die bei Hochlagerung der Extremität verschwindet, ggf. eindrückbares Ödem.
- Stadium II: Meist keine vollständige Rückbildung des Ödems bei Hochlagern der Extremität. Zunehmende Einlagerung von Fett- und Bindegewebe, sodass das Ödem im Verlauf nicht mehr eindrückbar ist.
- Stadium III (Elephantiasis): Nicht mehr eindrückbares Ödem. Trophische Hautveränderungen (Akanthose, Fetteinlagerung, Fibrose, verruköse Wucherungen)
Diagnostik
Die Basisdiagnostik besteht aus der Inspektion und Palpation der betroffenen Partien. Hilfreich sind das Stemmer-Zeichen sowie ein positiver Daumentest. Negative Befunde schließen ein Lymphödem jedoch nicht aus.
Entscheidend ist die Abklärung der zugrundeliegenden Ursache. Zum Ausschluss von Obstruktionen können ein Ultraschall des Abdomens und Beckens sowie eine Computertomographie (CT) durchgeführt werden. Weiterhin kann sich in der Magnetresonanztomographie (MRT) ein epifasziales Lymphödem durch ein typisches Wabenmuster sowie vergrößerte Lymphgefäße und Lymphknoten manifestieren.
Eine Lymphangiografie und eine Lymphszintigrafie ermöglich die Sicherung der Diagnose und Unterscheidung zwischen primären und sekundärem Lymphödem, sind jedoch nur selten notwendig. Bei der Lymphszintigrafie zeigt sich beim primären Lymphödem eine fehlende oder verzögerte Füllung der Lymphgefäße oder ein dermaler Rückfluss infolge eines lymphatischen Refluxes. Beim sekundären Lymphödem finden sich z.B. dilatierte Lymphgefäße distal einer Obstruktion. Die Lymphangiografie zeigt beim primären Lymphödem fehlende, hypoplastische oder ektatische Lymphgefäße, beim sekundären Lymphödem häufig eine Dilatation der Lymphbahnen distal der Obstruktion. Die Lymphangiografie birgt jedoch das Risiko einer kontrastmittelinduzierten Lymphangitis.
Differenzialdiagnosen
Beim Lymphödem müssen u.a. folgende Differenzialdiagnosen erwogen werden:
- tiefe Beinvenenthrombose: Dopplersonografie der tiefen Beinvenen
- chronisch-venöse Insuffizienz: Ödem meist weicher, häufig Stauungsdermatitis, Hyperpigmentierung, Varizen
- Myxödem
- Lipödem: meist bei Frauen, Einlagerung von Fettgewebe im Bein von Oberschenkel bis zum Knöchelbereich. Füße ausgespart. Negatives Stemmer-Zeichen und negativer Daumentest. Differenzierung ggf. durch MRT.
Therapie
Patienten mit einem Lymphödem benötigen eine sorgfältige Pflege der Füße und Beine, um Entzündungen zu vermeiden. Die Hauptflege dient auch dem Schutz vor Austrockung. Weiterhin zählen körperliche Aktivität und wiederholtes Hochlagern des Beines zu den Basismaßnahmen.
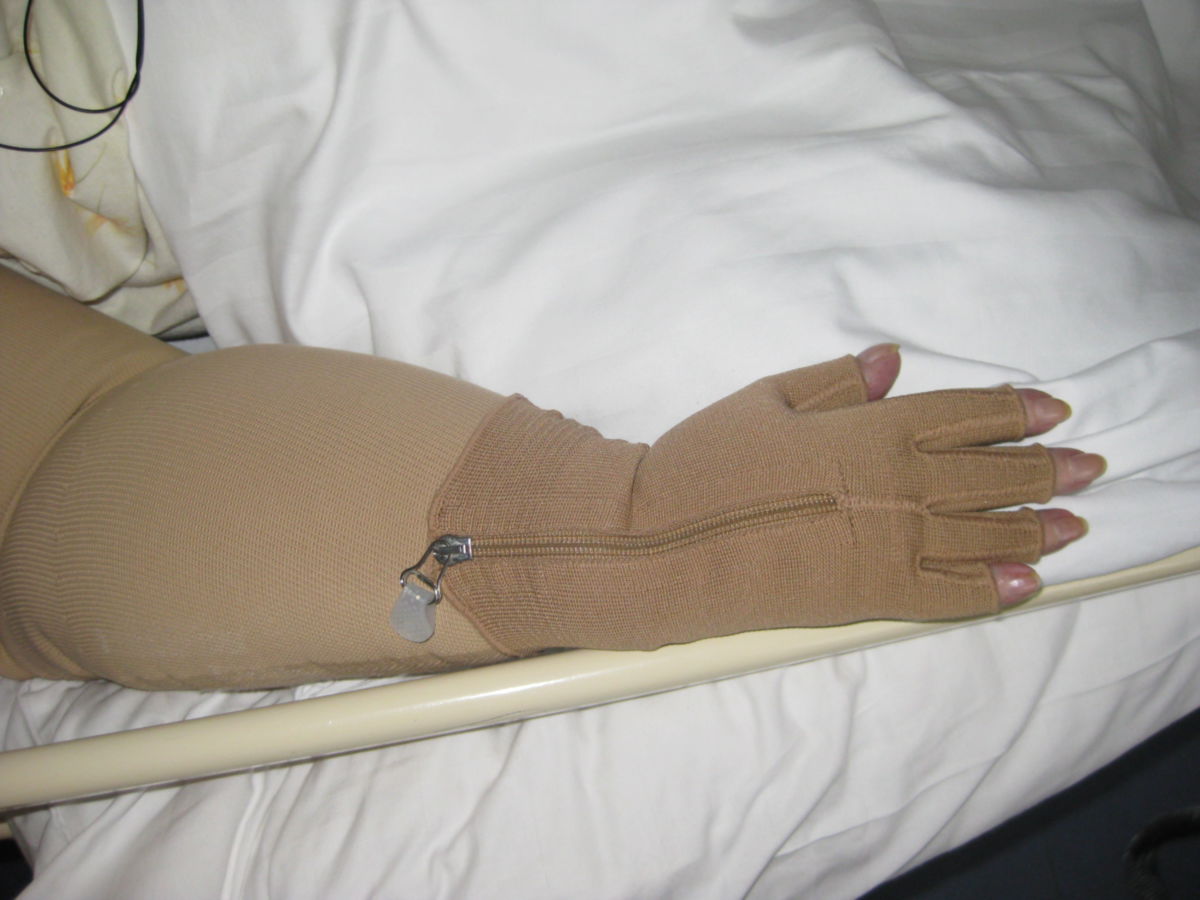
Eine physikalische Therapie (incl. manueller Lymphdrainage) fördert den Lymphabtransport und kann langfristig die Fibrosierung vermindern. Nach der Massage werden Kompressionsbandagen (mindestens KKL 3) angelegt, um rezidivierende Ödeme zu verhindern. Gelegentlich kommt eine intermittierende pneumatische Kompressionstherapie zum Einsatz. Diuretika sind kontraindiziert.
Nach Mastektomie kann ein Lymphödem durch Liposuktion und Physiotherapie behandelt werden. Mikrochirurgische lymphatikovenöse Anastomosen ermöglichen einen Abfluss der Lymphe in das venöse System. In schweren Fällen kann eine Resektion von Subkutangewebe und überschüssiger Haut indiziert sein, um die Mobilität zu verbessern.
Die Gabe von rekombinantem VEGF-C und VEGF-D sowie die Lymphknotentransplantation werden derzeit (2020) erforscht.