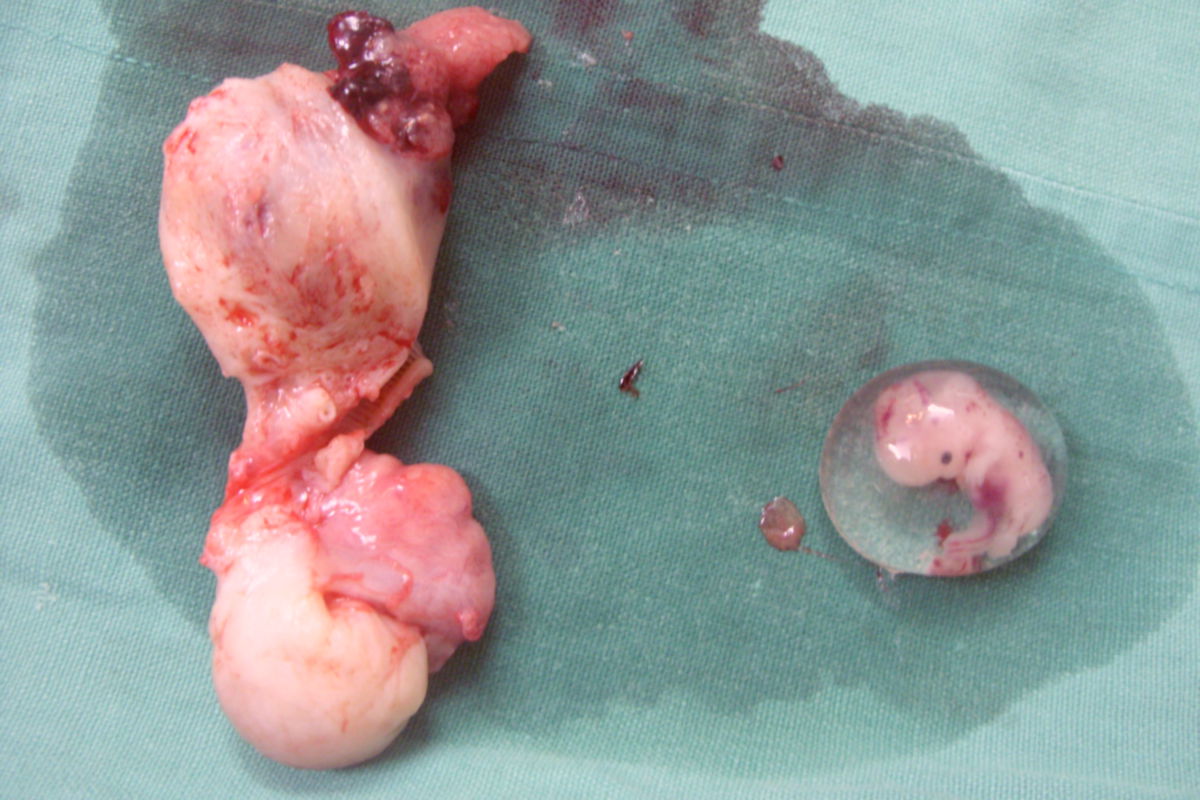
Extrauteringravidität
Synonyme: ektope Gravidität, ektope Schwangerschaft
Englisch: ectopic pregnancy, extrauterine pregnancy
Definition
Eine Extrauteringravidität, kurz EUG, liegt bei Einnistung (Nidation) einer befruchteten Eizelle außerhalb der Gebärmutterhöhle (Cavum uteri) vor.
Terminologie
Von der Extrauteringravidität abgegrenzt wird die "Schwangerschaft mit unklarem Sitz", bei der sich die Frucht sonografisch noch nicht lokalisieren lässt. Im englischen Sprachraum wird der Begriff "pregnancy of unknown location", kurz "PUL" verwendet.
Epidemiologie
Extrauteringraviditäten treten mit einer Inzidenz von rund 1 bis 2 % der Schwangerschaften auf. Dabei steigt das Risiko mit zunehmendem Lebensalter an:
- < 20 Jahre: ca. 0,4 %
- 20–30 Jahre: ca. 0,7 %
- 30–40 Jahre: ca. 1,3 - 2,0 %
Die Inzidenz von Extrauteringraviditäten nimmt infolge des zunehmenden Einsatzes assistierter Reproduktionstechniken zu.
Ätiopathogenese
Wie das Endometrium wandelt sich auch die Tubenschleimhaut dezidual um. Ist das befruchtete Ei also am 5. oder 6. Tag noch nicht ins Cavum uteri gedrungen, findet die Einnistung dort statt, wo sich das Ei gerade befindet. Mögliche Gründe hierfür sind:
- angeborene mechanische Hindernisse (z.B. Tubendysplasie, Tubendivertikel)
- erworbene mechanische Hindernisse (Z.n. Adnexitis bzw. Salpingitis mit Tubenverwachsungen, Endometriose, frühere Operationen im Tubarbereich, frühere Extrauteringravidität oder Abort)
- funktionelle Störungen (fehlende oder verminderte Zilienaktivität bzw. Tubenmotilität, z.B. bei Nikotinabusus)
- iatrogene Ursachen (Intrauterinpessar, Sterilisations-OP, hormonelle Sterilitätsbehandlung)
Lokalisation
99 % aller Extrauteringraviditäten sind in einem der Eileiter lokalisiert (Eileiterschwangerschaft bzw. Tubargravidität). Hier gibt es drei Lokalisationen:
- ampulläre Gravidität: im distalen Bereich der Tuba uterina (~ 75 % der Fälle)
- isthmische Gravidität: etwas weiter proximal im Tubenisthmus (~ 20 % der Fälle)
- interstitielle/intramurale Gravidität: am Übergang von Tuba uterina zum Uterus (~ 5 % der Fälle)
Etwa 1 % der Extrauteringraviditäten nisten sich im Ovar, im Peritoneum oder in der Cervix uteri ein. Entsprechend unterscheidet man:
Die heterotope Schwangerschaft stellt eine seltene Sonderform dar, bei der sowohl eine extra- als auch eine intrauterine Schwangerschaft vorliegen.
Risikofaktoren
Zu den Faktoren, die das Risiko einer Extrauteringravidität besonders erhöhen, gehören z.B.:[1]
- vorherige Extrauteringravidität
- entzündliche Erkrankungen des Beckens
- vorherige Beckenoperation, insbesondere Eileiteroperation, Eileiteranomalien oder -schäden
- Erhöhtes weibliches Alter
- Unfruchtbarkeit
- Rauchen
Als weitere Risikofaktoren für eine Extrauteringravidität gelten Techniken der assistierten Reproduktion. Es wird davon ausgegangen, dass durch die Vermeidung bzw. Berücksichtigung bestimmter Risikofaktoren die Wahrscheinlichkeit einer Extrauteringravidität bei assistierter Reproduktion auf ein Niveau gesenkt werden kann, das mit dem einer natürlichen Konzeption vergleichbar ist.[2] Zu den empfohlenen Maßnahmen gehören u.a.:
- Embryotransfer im Blastozystenstadium anstelle früher Teilungsstadien
- Vermeidung eines Transfers mehrerer Embryonen
- Vorherige Abklärung uteriner und tubarer Pathologien
- Vermeidung des Embryotransfers bei inadäquatem Endometriumaufbau
Symptome
Je nach Lokalisation und Stadium der Einnistung und Zustand der Frucht ist das klinische Bild sehr variabel. Als Leitsymptom gilt die Trias aus:
- Schmierblutung
- rezidivierende Unterbauchschmerzen evtl. mit Kolik
- sekundäre Amenorrhoe (Hormonentzugsblutung)
Weiterhin können folgende Symptome auftreten.
- Schulterschmerzen (durch Reizung des Nervus phrenicus durch Blutungen)
- Abwehrspannung
- Kreislaufkollaps bis zum Schock
- unsichere Schwangerschaftszeichen (Brustspannen, morgendliche Übelkeit)
Diagnostik
Klinische Untersuchung
- Anamnese (letzte Regelblutung, Hormonentzugsblutung, Kohabitation in den fruchtbaren Tagen)
- Palpation des Abdomens: Druckdolente Resistenz, Abwehrspannung
- Portioschiebeschmerz
Labor
- Positiver Schwangerschaftstest:
- hCG-Verlaufskontrolle: Der Anstieg des ß-hCG bzw. die ß-hCG-Ratio entspricht nicht dem physiologischen Schwangerschaftsverlauf. Ein Anstieg unter 66 % des Ausgangswertes im 48-Stunden-Verlauf weist auf eine EUG hin. Bei einer vitalen intrauterinen Schwangerschaft kommt es in der Regel innerhalb von 48 Stunden zu einer Verdoppelung des hCG-Spiegels. Ein normaler hCG-Anstieg im ersten Trimenon schließt mit einer hohen Wahrscheinlichkeit (> 95 %) eine Extrauteringravidität aus.
- Progesteronspiegel: Die Bestimmung des Progesterons kann bei Unsicherheiten in Kombination mit dem hCG die nichtintakte Gravidität mit hoher Wahrscheinlichkeit ausschließen, leistet aber keinen Beitrag zum Nachweis einer ektopen Schwangerschaft.
Vaginalsonografie
Bei einem hCG-Wert > 1.000 U/l sollte bei einer Vaginalsonographie (TVUS) ein intrauterines Chorion (Fruchtbläschen > 4 mm) erkennbar sein. Bei der EUG findet sich hingegen ein leeres Cavum uteri, evtl. ein Pseudogestationssack. Außerdem sieht man eine Verdickung der Tube und freie Flüssigkeit im Abdomen. Ca. 6 Wochen post menstruationem findet man eine Fruchtblase mit Embryo. Die sonografischen Befunde werden bewertet als:
- sichere ektope Schwangerschaft: extrauteriner Gestationssack mit Dottersack und/oder Embryo
- wahrscheinliche ektope Schwangerschaft: inhomogene Raumforderung im Bereich der Adnexe
- unklare Schwangerschaftsanlage: kein Hinweis auf eine intrauterine oder extrauterine Schwangerschaftsanlage
- wahrscheinlich intrauterine Schwangerschaft: darstellbare intrauterine Ringstruktur
- sichere intrauterine Schwangerschaft: intrauteriner Gestationssack mit Dottersack und/oder Embryo.
Mit der Vaginalsonografie können etwa 75 % der Tubargraviditäten nachgewiesen werden.[3]
Weitere Verfahren
Die Diagnosesicherung kann laparoskopisch durch eine Pelviskopie erfolgen.
Differentialdiagnosen
Differentialdiagnostisch abzugrenzen sind:
- Abort
- Frühgravidität
- Appendizitis
- Adnexitis
- Ovarialtumor
- urologische Koliken (Harnleiterstein)
Therapie
Meist wird eine diagnostisch-therapeutische Pelviskopie durchgeführt. Vorher muss entschieden werden, ob das Organ erhalten werden kann oder entfernt wird. Bei dieser Entscheidung spielt beispielsweise auch das Alter und die Familienplanung der Patientin eine Rolle. Wird die Tube erhalten, muss mit einer erhöhten Rezidivrate gerechnet werden.
Auch die Lokalisation spielt eine Rolle:
- Bei ampullärer Gravidität findet eher ein Tubarabort statt. Die Frucht wird mittels Expression oder Absaugung entfernt.
- Bei isthmischer Gravidität besteht die Gefahr der Tubarruptur. Hier muss eine Salpingotomie oder Salpingektomie erfolgen.
Im frühen, asymptomatischen Stadium kann auch eine medikamentöse Therapie mit Prostaglandin F2α oder Methotrexat in Erwägung gezogen werden. Die Erfolgsrate der Therapie mit Methotrexat liegt zwischen 63 und 97 %. Sie ist in Multi-Dose-Protokollen etwas höher als bei der Single-Dose-Therapie. Aufgrund der gleichwertigen Ergebnisse operativer Verfahren wird von einer breiten Anwendung der medikamentösen Behandlung abgeraten. Die häufigsten Nebenwirkungen sind Nausea, Emesis, Stomatitis.
Bei allen Therapieverfahren muss das ß-hCG bis zum Abfall unter die Nachweisgrenze kontrolliert werden, um eine Persistenz rechtzeitig zu erkennen.
Quellen
- ↑ Brim et al. Risk factors for ectopic pregnancy occurrence: Systematic review and meta-analysis. Int J Gynaecol Obstet. 168(3):919-932. 2025
- ↑ Murtinger et al. Suboptimal endometrial-embryonal synchronization is a risk factor for ectopic pregnancy in assisted reproduction techniques. Reprod Biomed Online. 41(2):254-262. 2020
- ↑ Taran et al., Diagnostik und Therapiestrategien bei Extrauteringravidität, Dtsch. Ärztebl. 2015