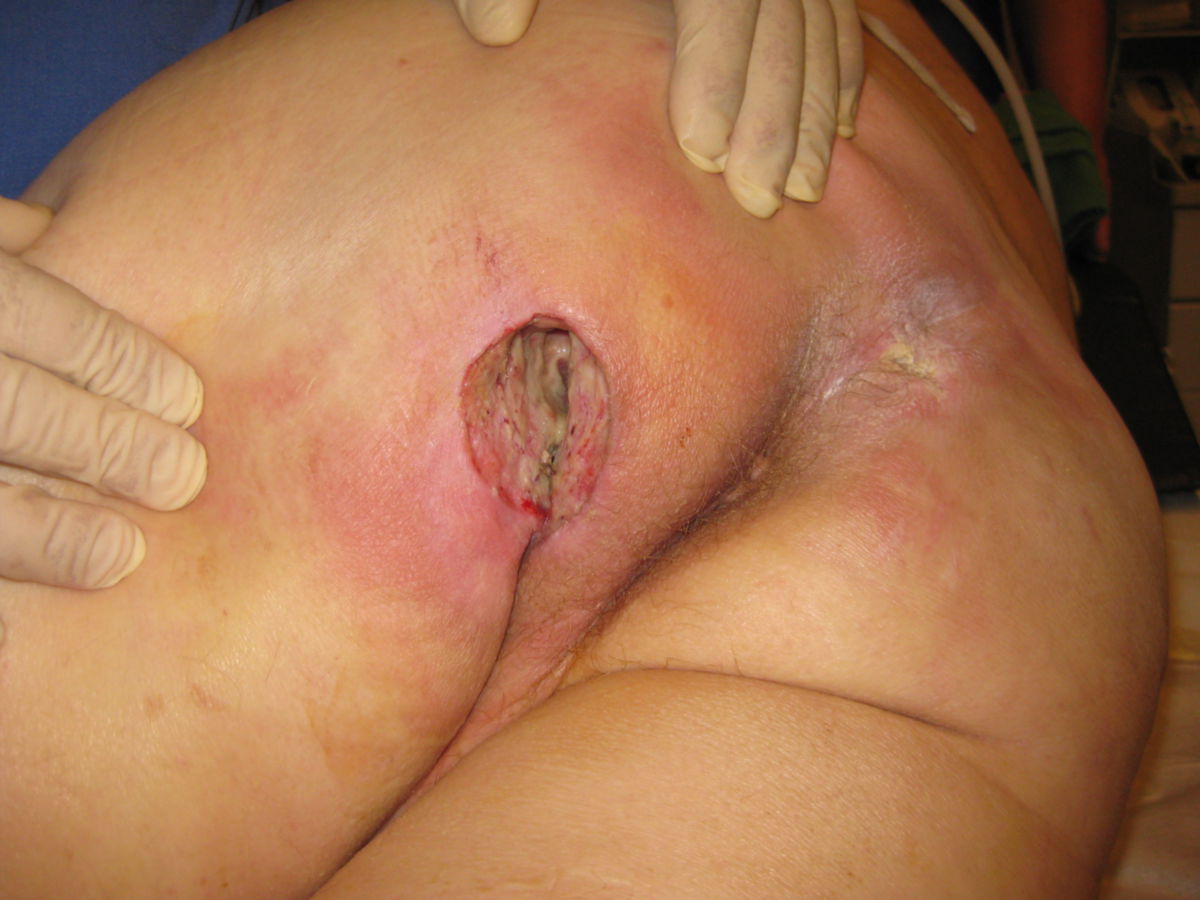
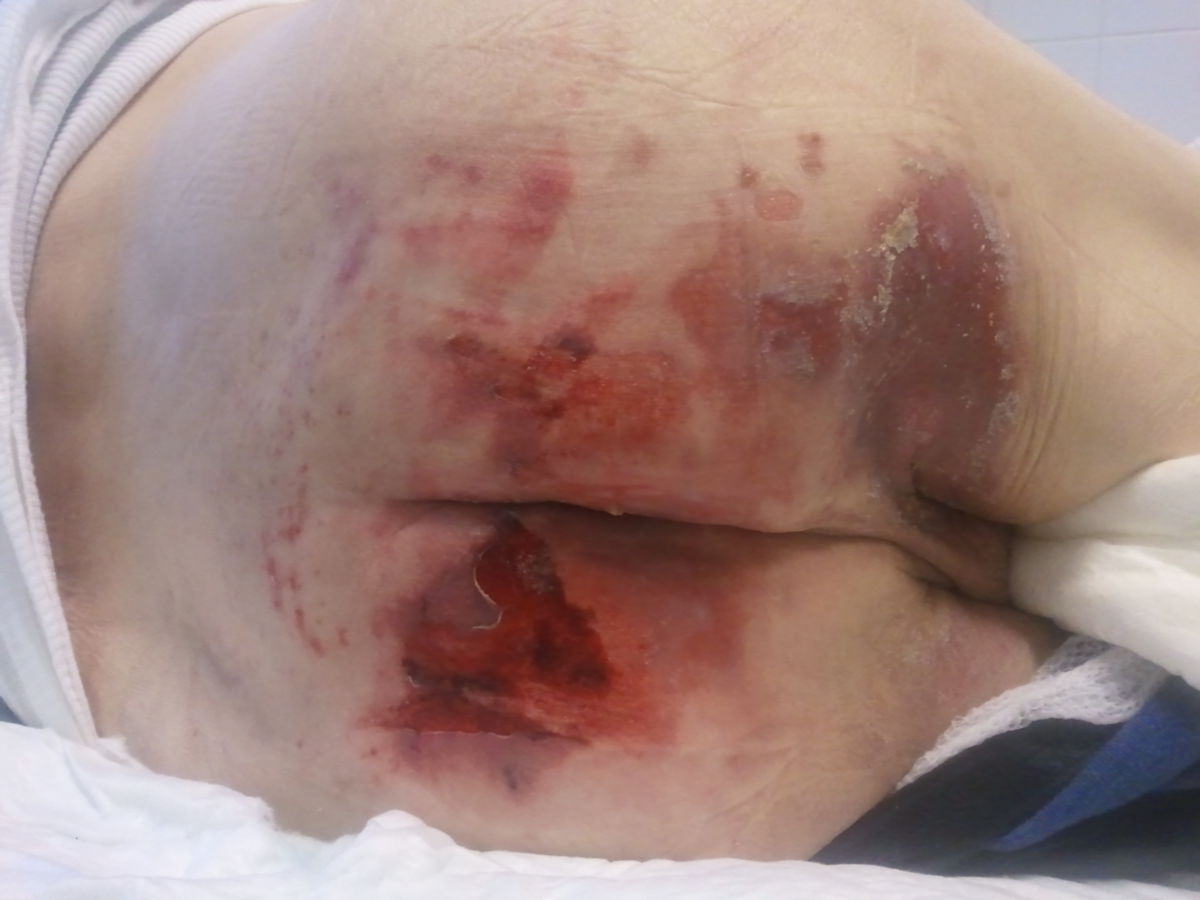
Dekubitus
Eine neue Leitlinie ist verfügbar.
Klick auf "Bearbeiten" und aktualisiere diesen Artikel!
Eine neue Leitlinie ist verfügbar.
Klick auf "Bearbeiten" und aktualisiere diesen Artikel!
von lateinisch: dēcumbere - sich niederlegen; ulcus - Geschwür
Synonyme: Dekubitalulcus, Druckgeschwür, Drucknekrose, Wundliegegeschwür
Plural: Dekubitūs, Dekubitalulcera
Englisch: decubitus ulcer, pressure sore
Definition
Ein Dekubitus ist eine schlecht und langsam heilende Wunde infolge einer Minderdurchblutung der Haut und/oder des Subkutangewebes. Die für den Dekubitus typischen Ulzera sind die Folge von kompressiv-ischämischen Gewebsläsionen, deren Ursache in einer unphysiologisch hohen Druckeinwirkung auf alle Gewebsschichten, einschließlich der Blutgefäße, liegt. Der Dekubitus gilt nicht als eigenständige Krankheit, sondern wird im Allgemeinen durch Immobilität verursacht.
Pathomechanismus
Bei immobilen Patienten kommt es bei fehlerhafter Lagerung zu einer Komprimierung der versorgenden Blutgefäße in den aufliegenden Gewebepartien. Durch die Ischämie entsteht eine Azidose im Gewebe. Es kommt zu einer Dilatation und Steigerung der Permeabilität kleiner Blutgefäße und Kapillaren. Die Folge sind Mikro- und Makroödeme, Blasen und Thromben. Schließlich treten Nekrosen auf, die sich im Laufe der Zeit als Ulzera manifestieren.
Risikofaktoren
Bei der Entstehung eines Dekubitus spielen mehrere Faktoren eine Rolle. Sie lassen sich mittels Assessmentinstrumenten wie der Norton-Skala oder der Braden-Skala quantifizieren. Man teilt die Risikofaktoren in intrinsische und extrinsische Faktoren ein. Die Aufteilung ist nicht 100%ig trennscharf, da sich z.B. Infektionen prinzipiell in beide Faktorengruppen einordnen lassen.
Intrinsische Faktoren
- Alter: Die Haut älterer Menschen weist erhebliche Veränderungen in Ihrer Struktur auf und ist verletzlicher. Ältere Menschen leiden zudem oft an diversen Grunderkrankungen, die sich negativ auf die Dekubitusentstehung auswirken. Diese Personengruppe trinkt in der Regel wenig und es kommt im gesamten zu einer starken Reduzierung des Allgemeinzustandes.
- Exsikkose: Ältere Menschen trinken aufgrund eines verminderten Durstgefühls in der Regel zu wenig. Es kommt zur Exsikkose. Die Haut ist dadurch noch verletzlicher und kann sich aufgrund des Flüssigkeitsmangels im Extra- und Intrazellularraum langsamer von Schäden erholen.
- Reduzierte Mobilität: Durch das lange Liegen auf dem Gewebe kommt es zur Komprimierung und folglich zur Azidose im Gewebe.
- Gewicht: Sowohl kachektische als auch adipöse Patienten neigen stärker dazu, einen Dekubitus zu entwickeln. Dies ist auf anatomische und physikalische Faktoren zurückzuführen.
- Stoffwechsel- und neurologische Erkrankungen: Bei langjährigen Diabetikern werden eine Reihe von Folgeerkrankungen beobachtet, welche die Entstehung eines Dekubitus begünstigen. Dazu zählen Neuropathien sowie Mikro- und Makroangiopathien.
- Neuropathien: Neuropathien führen dazu, dass der Patient keinen Druckschmerz wahrnimmt.
- Mangelernährung: Mangelernährung führt zu einer Reduzierung des Allgemeinzustandes. Es fehlen wichtige Proteine, welche die Wundheilung positiv begünstigen.
- Inkontinenz: Durch die Inkontinenz kommt es zu einer überdurchschnittlichen Feuchtigkeit auf der Haut des Analbereichs, die zur Mazeration führt.
- Infektion: Infektionen greifen negativ in den Stoffwechsel ein und schwächen die körpereigene Immunabwehr.
Extrinsische Faktoren
- Druck: Die Kapillaren werden "abgeklemmt", wenn der Druck der Kapillaren (25-35 mmHg) überschritten wird.
- Dauer: Es reichen oft 1-2 Stunden stetigen Drucks für die Dekubitus-Entstehung aus. Je nach Intensität des Drucks sind Gewebeschädigungen unter Umständen schon nach nur einer halben Stunde festzustellen.
- Scherkräfte: Die verschiedenen Gewebeschichten verschieben sich gegeneinander (Scherung). Die obersten Hautschichten folgen einer Bewegung, zum Beispiel dem Herunterrutschen im Bett, die unteren jedoch nicht, was zu einer Behinderung der Mikrozirkulation führt und so die gewebeschädigenden Prozesse beschleunigt.
- Körperhygiene: Fehlende oder übertriebene, unsachgemäße Körperhygiene kann zu einer Schädigung der Haut führen.
- Feuchtigkeit: Durch Feuchtigkeit kommt es zum Aufquellen der Epidermis und folglich zu einer höheren Verletzlichkeit.
- Medikamente: Hier sind vor allem Analgetika, Opioide, Muskelrelaxantien und Narkotika zu berücksichtigen.
- Lagerung: Fehlerhafte oder gar keine Lagerung führt zu einer Komprimierung der zu versorgenden Blutgefäße und folglich zu einer Azidose.
- Hebe- und Lagerungstechnik: Durch fehlerhafte Hebe- und Lagerungstechniken kommt es zu einer übermäßigen Belastung des Gewebes. Hautschichten können voneinander getrennt werden oder es kann zu einer noch stärkeren Belastung des Gewebes kommen.
Prädilektionsstellen
Bevorzugter Sitz von Druckgeschwüren sind exponierte Knochenvorsprünge, z.B. Os sacrum, Os coccygis, Scapulae, Dornfortsätze der Wirbelsäule, Fersen, Malleolen sowie die Epikondylen der Knie- und Ellenbogengelenke.
Einteilungen
... nach Schweregrad (EPUAP 2010)
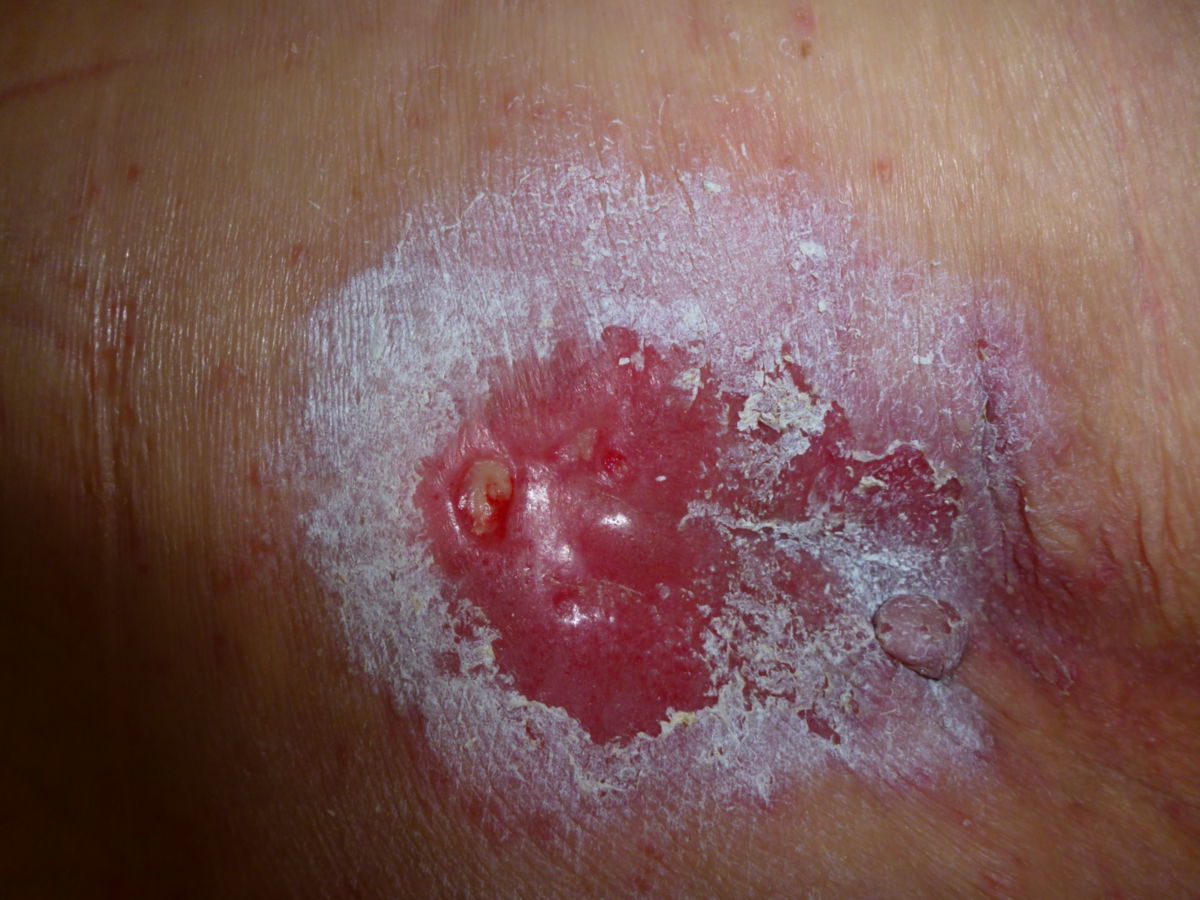
- Grad I: Nicht wegdrückbare, umschriebene Rötung bei intakter Haut, gewöhnlich über einem knöchernen Vorsprung. Der Bereich kann schmerzempfindlich, verhärtet, weich, wärmer oder kälter sein als das umgebene Gewebe. Feststellbar mittels Fingertest nach Phillips.
- Grad II: Teilzerstörung der Haut - bis zur Dermis - die als flaches, offenes Ulkus mit einem rot bis rosafarbenen Wundbett ohne Beläge in Erscheinung tritt. Es kann sich auch als intakte oder offene/rupturierte, serumgefüllte Blase darstellen.
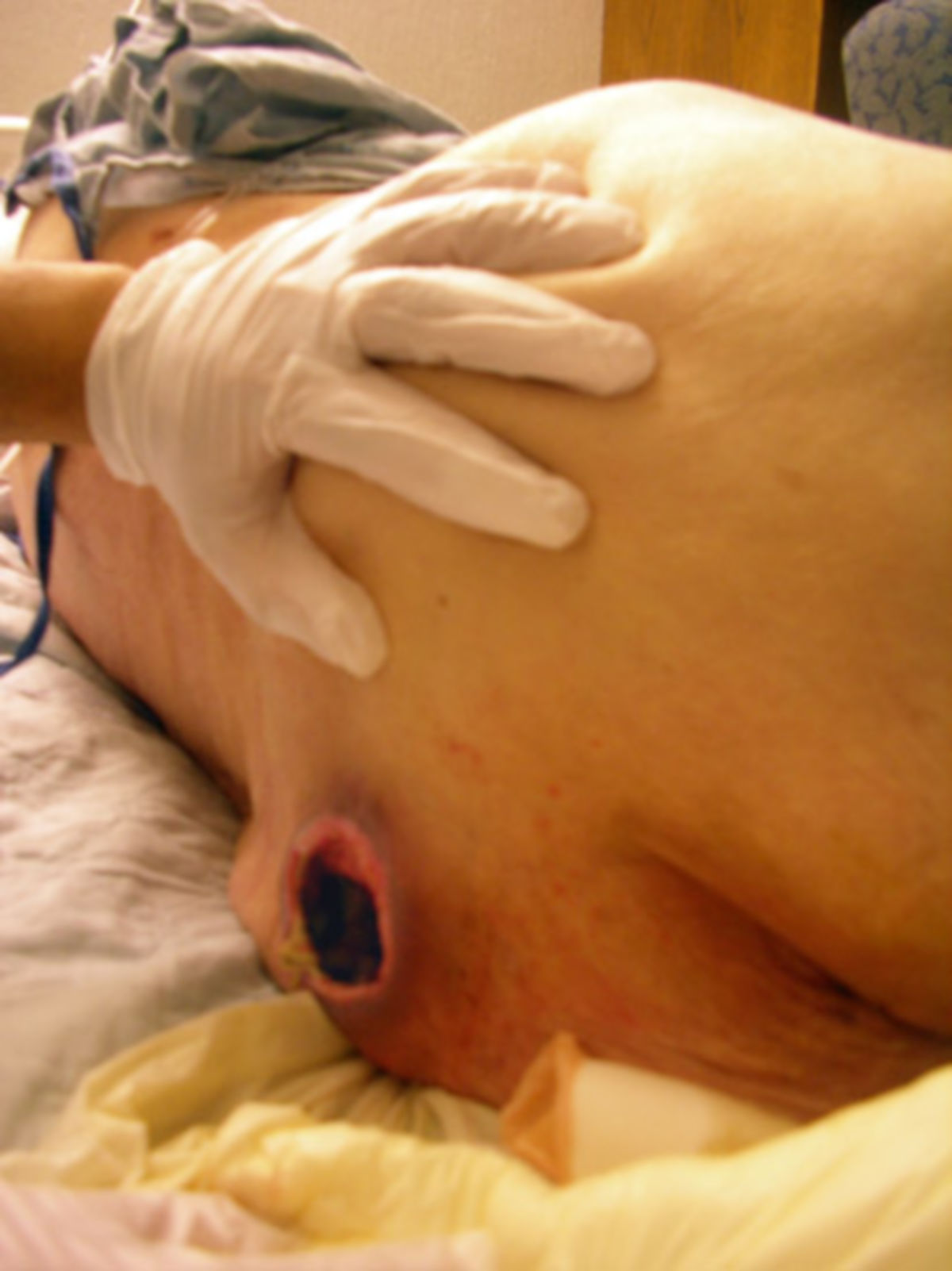
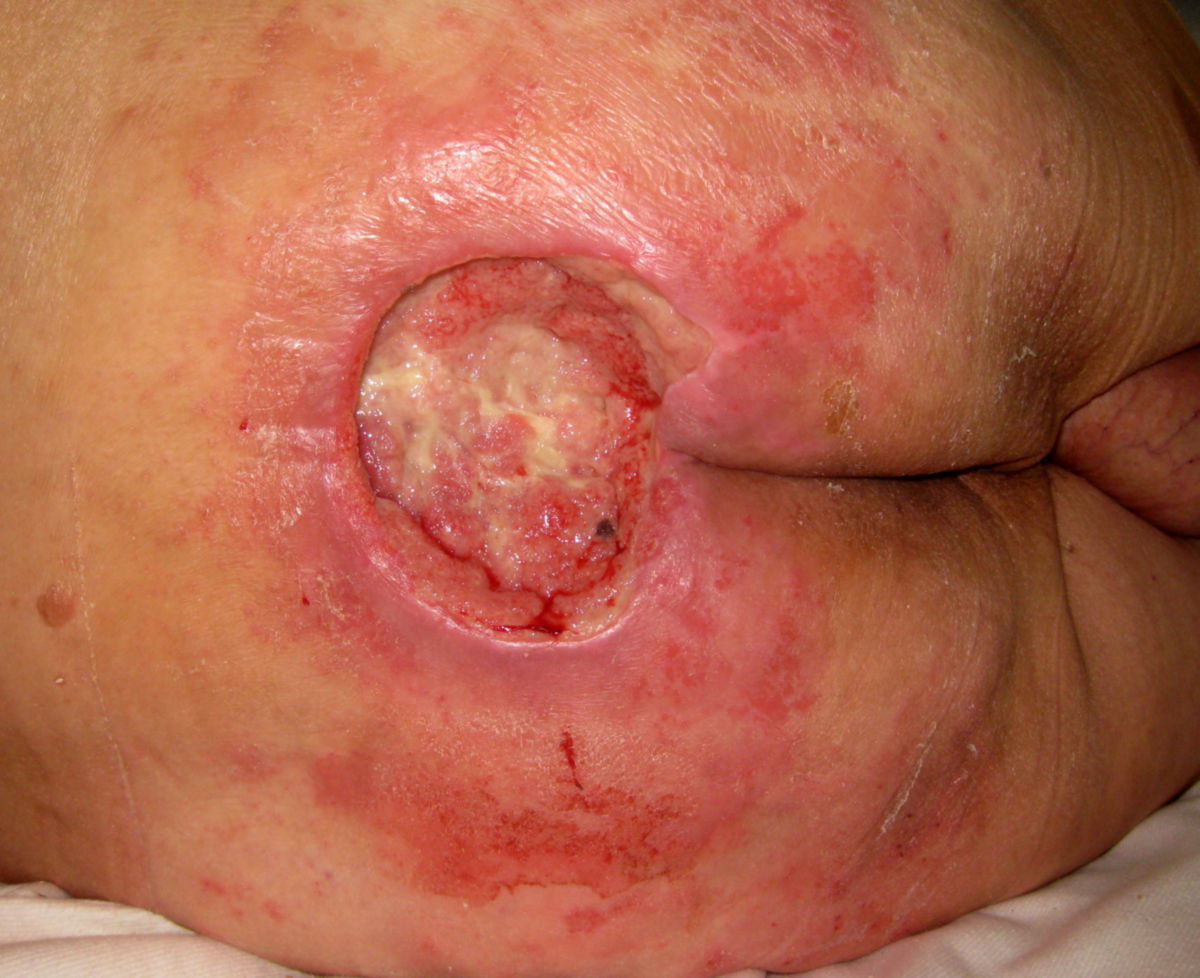
- Grad III: Zerstörung aller Hautschichten. Subkutanes Fettgewebe kann sichtbar sein, jedoch keine Knochen, Muskeln oder Sehnen. Es können Beläge, Tunnel oder Unterminierungen vorliegen.
- Grad IV: Totaler Gewebsverlust mit freiliegenden Knochen, Sehnen oder Muskeln. Beläge und Schorf können vorkommen. Tunnel oder Unterminierungen liegen oft vor.
... nach Schweregrad (Shea 1975)
- Grad I: Lokale Rötung ohne Hautschädigung. Verschwindet jedoch auch nicht nach entsprechender Druckentlastung.
- Grad II: Schädigung der Haut, Ablösung der Epithelschicht (Blase).
- Grad III: Schädigung aller Gewebsschichten. Tiefe Nekrose.
- Grad IV: Mitbeteiligung des Knochens mit der Gefahr der Osteomyelitis
... nach Stadium (Seiler 1979)
- Stadium A: Wunde "sauber", Granulationsgewebe, keine Nekrosen
- Stadium B: Wunde schmierig belegt, Restnekrosen, keine Infiltration des umgebenden Gewebes, Granulationsgewebe, keine Nekrosen
- Stadium C: Wunde wie Stadium B mit Infiltration des umgebenden Gewebes und/oder Allgemeininfektion (Sepsis)
Prophylaxe
Risiko erkennen
Das wichtigste Element der Dekubitusprophylaxe ist die Erkennung des Risikos. Dabei ist nicht nur ein gutes Fachwissen nötig, sondern auch der Einsatz von Assessmentinstrumenten wie die Norton- oder Braden-Skala. Des Weiteren sollte zwei Mal pro Pflegeschicht die Haut des Patienten inspiziert werden, um pathologische Veränderungen schnell zu erkennen.
Gewebsschonende Bewegungs-, Lagerungs- und Transfertechniken
Bei jeder Mobilisation eines Patienten sollte darauf geachtet werden, dass das Gewebe geschont wird.
Lagerung
Regelmäßige Lagerungen (Mikro- und Makrolagerung) in einem festen Zeitintervall sind nötig, um das Gewebe zu entlasten und für eine ausreichende Blutzirkulation zu sorgen. Feste Intervalle sollten anhand des Hautzustandes und der Hypoxietoleranz festgelegt werden. Hier eignet sich gut das Erstellen eines Lagerungsplanes, welcher für jeden Mitarbeiter verbindlich ist.
Hilfsmittel
Dekubitusprophylaxe ist umfangreich und zeitaufwendig. Der Einsatz von speziellen Lagerungshilfsmitteln wie Weichlagerungsmatratzen, Wechseldrucksysteme und Mikro-Stimulations-Systemen ist hierbei angebracht. Der Einsatz dieser Systeme sollte vorsichtig erfolgen. Bei Apoplektikern kann es aufgrund der Plegien und der Wahrnehmungsstörungen zu einer Verstärkung der Symptomatik kommen. Bei Schmerzpatienten kann es zu einer Schonhaltung kommen.
Gewebetoleranz fördern
Eine gute Hautpflege ist oberste Priorität. Nur durch eine intakte und gepflegte Haut kann ein Dekubitus verhindert werden oder zumindest die Entstehung herausgezögert werden. Hier sollte auf Wasser-in-Öl-Lotionen zurückgegriffen werden.
Ernährung
Eine gute und ausgewogene Ernährung verhindert zwar die Entstehung eines Dekubitus nicht, aber sie beeinflusst die Risikofaktoren positiv. Bei der ausgewogenen Ernährung soll vor allem auf eine ausreichende Zufuhr von Vitaminen, Proteinen sowie Mineralien und Spurenelementen (z.B. Zink, Natrium, Calcium, Kalium) geachtet werden.
Bettklima
Häufig wird beobachtet, dass Patienten in einem nassgeschwitzten Bett liegen. Das fördert die Mazeration der Haut und damit auch die Dekubitusentstehung. Es sollte darauf geachtet werden, dass im Bett keine Fremdkörper liegen, die auf das Gewebe drücken. Auf unnötiges und übermäßiges Inkontinenzmaterial sollte ebenfalls verzichtet werden.
Anleitung und Schulung
Patienten und deren Angehörige haben oft Wissensdefizite. Eine gute Schulung und Anleitung sensibilisiert die Patienten und deren Angehörige.
Kontinuität der Versorgung
Alle prophylaktischen Maßnahmen müssen konsequent und kontinuierlich durchgeführt werden.
Überprüfung der Effektivität der Prophylaxe
Die Maßnahmen zur Dekubitusprophylaxe müssen regelmäßig und engmaschig überprüft werden. Hier ist vor allem eine gute Hautinspektion erforderlich. Dies lässt sich am besten bei jeder Mobilisation und Körperpflege eines Patienten durchführen. Pro Pflegeschicht sollte die Haut des Patienten mindestens zwei Mal inspiziert werden. Die Veränderungen müssen dokumentiert werden.
siehe auch Hauptartikel: Dekubitusprophylaxe
Literatur
- J.B. Shea: "Pressure sores: classification and management" In: Clinical Orthopedics and Related Research 112, S. 89-100.
- W.O. Seiler: "Dekubitus – Pathogenese und Prophylaxe (I)". (PDF, 2,16 MB) In: Wundforum: das Magazin für Wundheilung und Wundbehandlung. Nr. 3, 2002, S. 9-15.