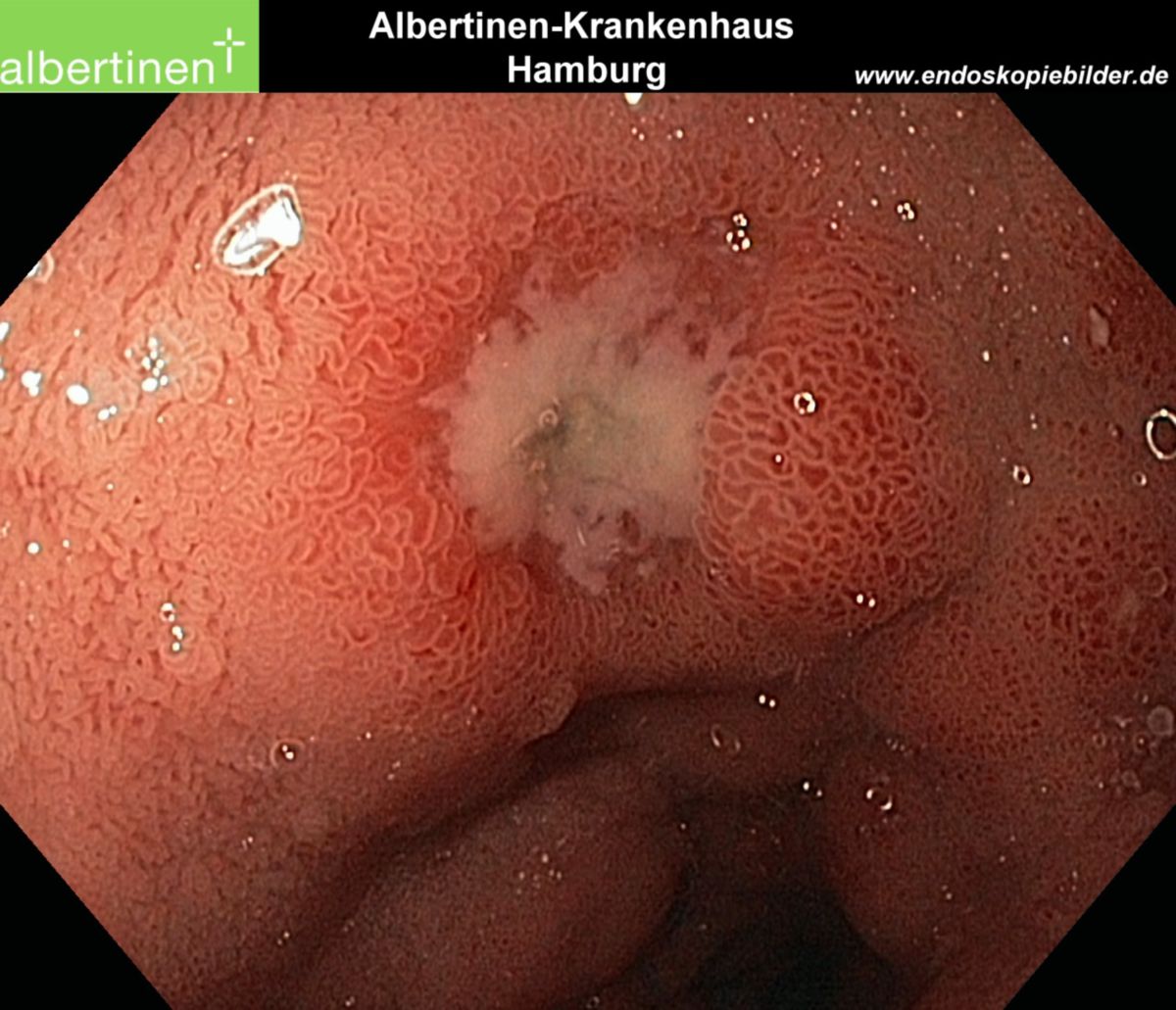
Ulcus duodeni
Synonyme: Zwölffingerdarmgeschwür, Duodenalulkus
Englisch: duodenal ulcer
Definition
Das Ulcus duodeni ist ein Defekt der Duodenalschleimhaut, welcher die Lamina muscularis mucosae durchdringt (Ulkus). Es handelt sich um eine Form der gastroduodenalen Ulkuskrankheit.
Epidemiologie
Zur Häufigkeit des Duodenalulkus liegen keine gesicherten aktuellen (2018) Daten vor. Die Inzidenz in Deutschland wird mit 100 bis 200 Fällen pro 100.000 Einwohner/Jahr geschätzt. Duodenalulzera treten überwiegend im jüngeren und mittleren Lebensalter auf. Männer sind häufiger betroffen als Frauen (> 2:1). Durch die weite Verbreitung von Protonenpumpeninhibitoren in der Selbstmedikation wird insgesamt von rückläufigen Zahlen ausgegangen.
Ursachen
In mehr als 80 % der Fälle liegt eine Infektion mit dem Bakterium Helicobacter pylori vor. Andere Ursachen sind die Einnahme von nichtsteroidalen Antirheumatika (NSAR), Ischämien oder chronisch entzündliche Darmerkrankungen (z.B. Morbus Crohn). Eine Kombination von NSAR mit Glukokortikoiden erhöht das Risiko eines Ulkus etwa um den Faktor 15. Pathophysiologisch zeigt sich in diesem Fall eine verminderte protektive Prostaglandinsynthese. Psychosomatische Faktoren (Stress) können bei der Entstehung ebenfalls eine Rolle spielen.
Bei multiplen oder rezidivierenden Duodenalulzera kann ein Zollinger-Ellison-Syndrom vorliegen.
Lokalisation
Die häufigsten Lokalisationen des Ulcus duodeni sind die Vorder- und Hinterwand der Pars superior duodeni, also des Duodenalabschnitts, der unmittelbar an den Magen angrenzt.
Pathologie
Akute Duodenalulzera sind meist kreisrund und liegen im Schleimhautniveau. Der Ulkusrand ist eingezogen. Chronische Duodenalulzera sind scharf vom Umgebungsgewebe abgesetzt. Der oralseitige Ulkusrand kann einen überhängenden Randwall haben, während der aborale Rand treppenförmig ausläuft. Histologisch entspricht das Ulcus duodeni weitgehend dem Ulcus ventriculi.
Symptome
Die Symptomatik ist relativ unspezifisch, so dass differentialdiagnostisch auch an andere pathologische Prozesse im Bauchraum gedacht werden muss. Die Erkrankung kann auch asymptomatisch verlaufen. Mögliche Symptome sind:
- Abdomineller Schmerz im Oberbauch
- Nüchternschmerz
- Nachtschmerz
- Besserung nach Nahrungsaufnahme
- Übelkeit
- Erbrechen
- Völlegefühl
- Gewichtsverlust
Diagnostik
Die Verdachtsdiagnose kann aufgrund der anamnestischen Angaben und der klinischen Untersuchung gestellt werden. Die Diagnosesicherung erfolgt endoskopisch:
- Ösophagogastroduodenoskopie mit Biopsieentnahme
- Testung auf Helicobacter pylori
Zum Ausschluss anderer Erkrankungen ist eine Oberbauchsonografie empfehlenswert.
Differentialdiagnose
Komplikationen
- Perforation in die Bauchhöhle
- Perforation ins Pankreas
- Obere gastrointestinale Blutung (OGIB)
- Narbige Stenose
Therapie
Basistherapie
Die Basistherapie besteht aus der Elimination von Noxen (Nikotin, Alkohol, Koffein) sowie der Einhaltung einer krankheitsbezogenen Diät unter Vermeidung fettreicher und scharf gewürzter Speisen.
Medikamentöse Therapie
- Protonenpumpenhemmer für 4 Wochen, alternativ H2-Blocker
- Bei positivem Helicobacter-pylori-Befund erfolgt eine Helicobacter-pylori-Eradikation mit nachfolgender Erfolgskontrolle.
Operative Therapie
Bei Versagen der konservativen Therapie ist ggf. eine operative Therapie notwendig. Aufgrund der pharmakotherapeutischen Möglichkeiten wird diese Karte heute (2018) nur noch selten gezogen und bleibt therapierefraktären Fällen vorbehalten. Mögliche Interventionen sind die selektive proximale Vagotomie (SPV) oder eine Magenteilresektion.