Low Density Lipoprotein
Abkürzung: LDL, LDL-C
Synonyme: LDL-Cholesterin, β-Lipoprotein
Definition
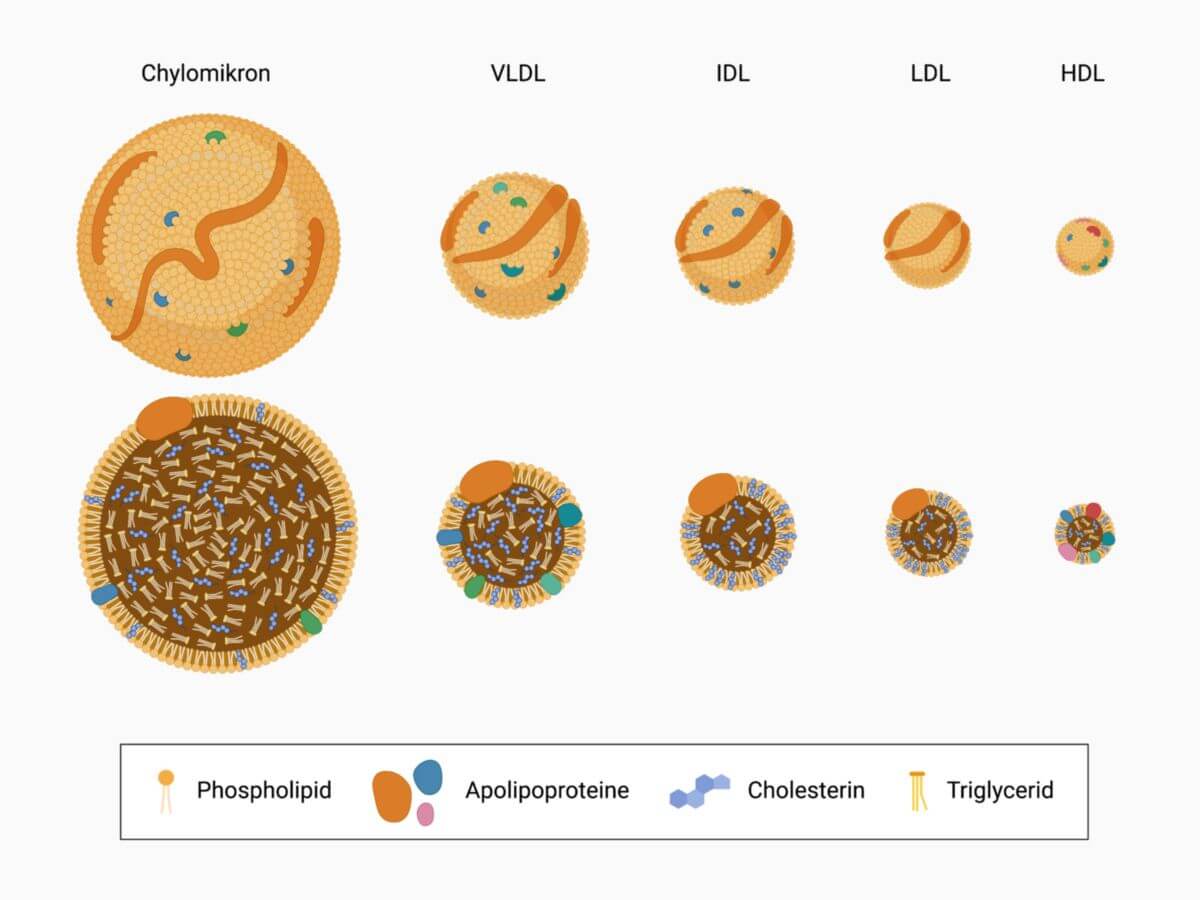
Als Low Density Lipoprotein werden die nach Modifikation von VLDL (very low density lipoprotein) entstehenden cholesterinreichen Lipoproteine (Dichteklasse 1,019 - 1,063 g/ml) bezeichnet. Physiologische Aufgabe des LDL ist der Transport von Cholesterin aus der Leber in extrahepatische Gewebe.
Zusammensetzung
LDL besteht zu etwa 50 % aus Cholesterin, der Rest zu etwa gleich großen Anteilen aus Proteinen und Phospholipiden. Das funktionell wichtige und für LDL charakteristische Apolipoprotein ist ApoB-100, welches als Ligand für den auf Zellmembranen der Zielzellen vorhandenen LDL-Rezeptor dient.
Das von manchen Autoren zu den LDL-Lipoproteinen gezählte Lipoprotein (a) enthält zusätzlich das Apolipoprotein Apo(a). Sein Stoffwechsel weist wesentliche Unterschiede auf.
Stoffwechsel
Low Density Lipoprotein entsteht beim Abbau der von der Leber synthetisierten VLDL durch die Lipoproteinlipase. Als Zwischenprodukt entsteht dabei IDL (intermediate density lipoprotein).
Im Blut zirkulierendes LDL bindet an LDL-Rezeptoren auf der Zellmembran von Körperzellen und wird durch Endozytose aufgenommen. In der Zelle fusionieren die LDL-haltigen Vesikel mit Lysosomen, LDL und der LDL-Rezeptor werden wieder voneinander getrennt. Der LDL-Rezeptor wird wieder an die Zellmembran transportiert, während die LDL-Partikel intrazellulär abgebaut werden.
Das beim Abbau frei werdende Cholesterin wird durch das Enzym ACAT zwecks Speicherung in Cholesterinester umgewandelt. Eine Anhäufung von Cholesterin und Cholesterinestern innerhalb der Zelle führt zur Repression der endogenen Cholesterinsynthese.
Medizinische Bedeutung
Die Plasmakonzentration des LDL dient zur Differentialdiagnose einer Hyperlipoproteinämie (erhöht bei Typ II a und b) und gilt als ein wesentlicher Risikofaktor für die Entstehung einer Atherosklerose. Abnorme LDL-Varianten, die als Lipoprotein X bezeichnet werden, kommen bei Cholestase vor.
Labormedizin
Bei der Labordiagnostik wird nicht die "LDL-Konzentration", sondern die Konzentration des LDL-Cholesterins im Serum bestimmt. Die korrekte Bezeichnung ist deshalb LDL-C. Diese Unterscheidung ist seit einiger Zeit von größerer Bedeutung, da als weiterer Laborparameter der Triglycerid-Anteil der Low Density Lipoproteine, LDL-TG, bestimmt werden kann.
In einem üblichen Testansatz wird zuerst LDL-Cholesterin durch ein spezielles Reagenz geschützt (maskiert). Das Cholesterin der HDL, VLDL und Chylomikronen wird mit Cholesterinesterase und Cholesterinoxidase umgesetzt, hierbei entsteht H2O2. Dieses wird durch Katalase zersetzt. Nach Zugabe des Startreagenz wird die Katalase durch Natriumazid gehemmt und das Maskierungsreagenz entfernt. Nun wird das LDL-Cholesterin mit Cholesterinesterase und Cholesterinoxidase umgesetzt, das entstehende H2O2 bildet mit HDAOS und 4-Aminoantipyrin einen blauen Farbkomplex (Trinder-Reaktion).
Material
Für die Untersuchung wird 1 ml Serum benötigt. Die Blutabnahme sollte morgens nüchtern erfolgen. Zuvor sollten 16 Stunden strenge Nahrungs- und Alkoholkarenz eingehalten werden, da die Ergebnisse sonst nicht verwertbar sind.
Referenzbereich
| Klientel | Norm | |
|---|---|---|
| Erwachsene | < 160 mg/dl | |
| Kinder | Säuglinge | 45-117 mg/dl |
| Neugeborene | 59-217 mg/dl | |
| Kleinkinder | 59-217 mg/dl | |
Interpretation
Die Bewertung des gemessenen Werts ist abhängig von der kardiovaskulären Risikosituation des Patienten. Dabei werden folgende Zielwerte definiert:[1]
| Kardiovaskuläres Risiko | Beschreibung | LDL-Cholesterin-Zielwert (mg/dl) |
|---|---|---|
| Niedrig |
|
< 116 mg/dl (~ 3,0 mmol/l) |
| Moderat |
|
< 100 mg/dl (~ 2,6 mmol/l) |
| Hoch |
|
< 70 mg/dl (~ 1,8 mmol/l) und Reduktion um mind. 50 % des Ausgangs-LDL |
| Sehr hoch |
|
< 55 mg/dl (~ 1,4 mmol/l) und Reduktion um mind. 50 % des Ausgangs-LDL |
| † SCORE (systemic coronary risk estimation): berücksichtigt u.a. Alter, Geschlecht, Nikotinabusus, systolischen Blutdruck und Gesamtcholesterin; schätzt das 10-Jahres-Risiko für ein tödliches atherosklerotisches Ereignis | ||
Arteriosklerose-Risiko-Index
Die LDL-Cholesterin-Konzentration wird darüber hinaus immer im Zusammenhang mit der HDL-Cholesterin-Konzentration beurteilt.
Der Quotient aus LDL und HDL bildet den Arteriosklerose-Risiko-Index. Bei einem Wert < 2 kann von einem niedrigen Risiko ausgegangen werden, bei einem Wert > 4 hingegen ist das Risiko für eine Arteriosklerose hoch.
Dabei müssen jedoch verschiedene Einflussfaktoren berücksichtigt werden:
| Faktor | LDL | HDL |
|---|---|---|
| körperliche Aktivität | ↓ | ↑ |
| Bewegungsmangel | ↑ | ↓ |
| ↑ | ↓ | |
| Östrogene | n/↑ | ↑ |
| Gestagene | ↑ | ↓ |
Friedewald-Formel
Sind die Parameter HDL, Triglyceride und Gesamtcholesterin bereits bestimmt, kann ein Annäherungswert für die LDL-Cholesterin-Konzentration mit der Friedewald-Formel berechnet werden.
Podcast

Quelle
- ↑ Mach F, Baigent C et al. 2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk: The Task Force for the management of dyslipidaemias of the European Society of Cardiology (ESC) and European Atherosclerosis Society (EAS), European Heart Journal, 31.08.2019, abgerufen am 08.11.2019
Bildquelle
- Bildquelle Podcast: ChatGPT (DocCheck)