Ovarialkarzinom
Synonyme: Eierstockkrebs, Eierstockkarzinom
Englisch: ovarian cancer
Definition
Das Ovarialkarzinom ist ein maligner Tumor des Ovars (Eierstocks), an dem jährlich etwa 9.000 Frauen in Deutschland erkranken. Es ist der zweithäufigste bösartige Genitaltumor der Frau, der mit einer hohen Mortalität verbunden ist.
Klassifikation
Nach dem histologischen Bild lassen sich verschiedene Typen maligner Ovarialtumore unterscheiden, u.a.:
- Epitheliale Tumoren (Karzinome) (60-70 %)
- Low-grade seröses Karzinom (LGSC, LGOSC)
- High-grade seröses Karzinom (HGSC, HGOSC)
- Muzinöses Ovarialkarzinom (MOC)
- Endometrioides Ovarialkarzinom (EnOC)
- Klarzelliges Ovarialkarzinom (CCOC)
- Maligner Brennertumor
- Karzinosarkom (Müller-Mischtumor)
- Nicht klassifizierbare Tumoren
- Keimzelltumoren (ca. 15-20 %)
- Dysgerminom
- Unreifes Teratom
- Dottersacktumor
- Nicht-gestationales Chorionkarzinom (NGOC)
- Keimstrang-Stroma-Tumoren (ca. 5-10 %)
- Ovarialmetastasen (ca. 5 %)
- Kleinzelliges Ovarialkarzinom vom hyperkalzämischen Typ (SCCOHT)
Epidemiologie
In Deutschland sind jährlich ca. 9.000 Neuerkrankungen zu verzeichnen. Die Letalitätsrate beträgt ca. 5.500 Frauen/Jahr. Ursächlich für die hohe Letalitätsrate ist meist die späte Diagnose. Meist sind die Frauen ab dem 45. Lebensjahr beginnend mit einer Erkrankungsspitze im 60.-70. Lebensjahr betroffen. Die mit Abstand häufigste Tumorentität, die für etwa 70% der Ovarialkarzinom-Fälle verantwortlich zeichnet, ist das High-grade seröse Karzinom.[1]
Ätiologie
Die Entstehung des Ovarialkarzinoms ist nicht vollkommen geklärt. 90 % treten sporadisch auf. Eine Ursache scheint die bei der Ovulation (Eisprung) entstehende wiederholte Verletzung des Oberflächenepithels zu sein, aus der sich Zysten und Wachstumsvorgänge bilden können. Daher sind häufige ovulatorische Zyklen ein Risikofaktor für die Entstehung eines Ovarialkarzinoms, wohingegen Faktoren, die eine Ovulation längerfristig unterdrücken, vor der Erkrankung schützen.
In ca. 20 % der Fälle liegt eine genetische Komponente vor, dabei sind Keimzellmutationen der Tumorsuppressorgene BRCA1 und BRCA2 mit 65 bis 85 % am häufigsten.[2] Diese Gene sind auch an der Entstehung von Mammakarzinomen beteiligt.
Risikofaktoren
- Alter
- Infertilität (Unfruchtbarkeit)
- Nulliparität
- Medikamentöse Ovulationsauslösung (z.B. im Rahmen einer in-vitro-Fertilisation)
- Mammakarzinom
- BRCA-Mutationen
- Perimenopausale Hormonsubstitution
- Polyzystisches Ovarialsyndrom (PCOS)
- Asbestexposition[3]
Protektive Faktoren
- mehrere Schwangerschaften
- langjährige Einnahme von Ovulationshemmern
Symptome
Patientinnen im Frühstadium sind meist beschwerdefrei. Eventuelle Symptome sind meist sehr unspezifisch. Mehr als 70 % der Ovarialkarzinome werden erst in Stadium III und IV diagnostiziert. Die Symptome sind:
- Stuhlveränderungen
- Miktionsbeschwerden
- Meteorismus
- Völlegefühl
- Aszites
- Zyklusstörungen
- Dysmenorrhoe oder postmenopausale Blutung
- Gewichtsverlust
- Leistungsminderung
- Pseudo-MEIGS-Syndrom
Aszites und Darmbeschwerden treten in der Regel erst im Spätstadium der Erkrankung auf. Noch später kommen Kachexie und Facies ovarica (eingefallenes Gesicht) hinzu.
Diagnostik
Es gibt zur Zeit (2022) keine effektive Früherkennungsuntersuchung. Die gynäkologische Untersuchung mit Palpation des Abdomens und rektovaginaler Tastuntersuchung kann nur fortgeschrittene Tumoren entdecken.
Wegweisend sind bildgebende Verfahren, in erster Linie die transvaginale Sonographie, in zweiter Linie CT und MRT. Die Diagnosesicherung erfolgt mittels Laparoskopie. Nur selten wird im Rahmen der Laparoskopie eine Biopsie durchgeführt, da die Gefahr der Verschleppung von Tumorzellen besteht. Meist wird der Tumor gleich operativ entfernt und dann histologisch untersucht.
Erhöhte Tumormarker wie CA-125, CA 15-3, CA 72-4 oder CA 19-9 können auf ein Ovarialkarzinom hinweisen, sind aber nicht spezifisch für diesen Tumor. Sie eignen sich weniger zur Erstdiagnostik als zur Verlaufskontrolle.
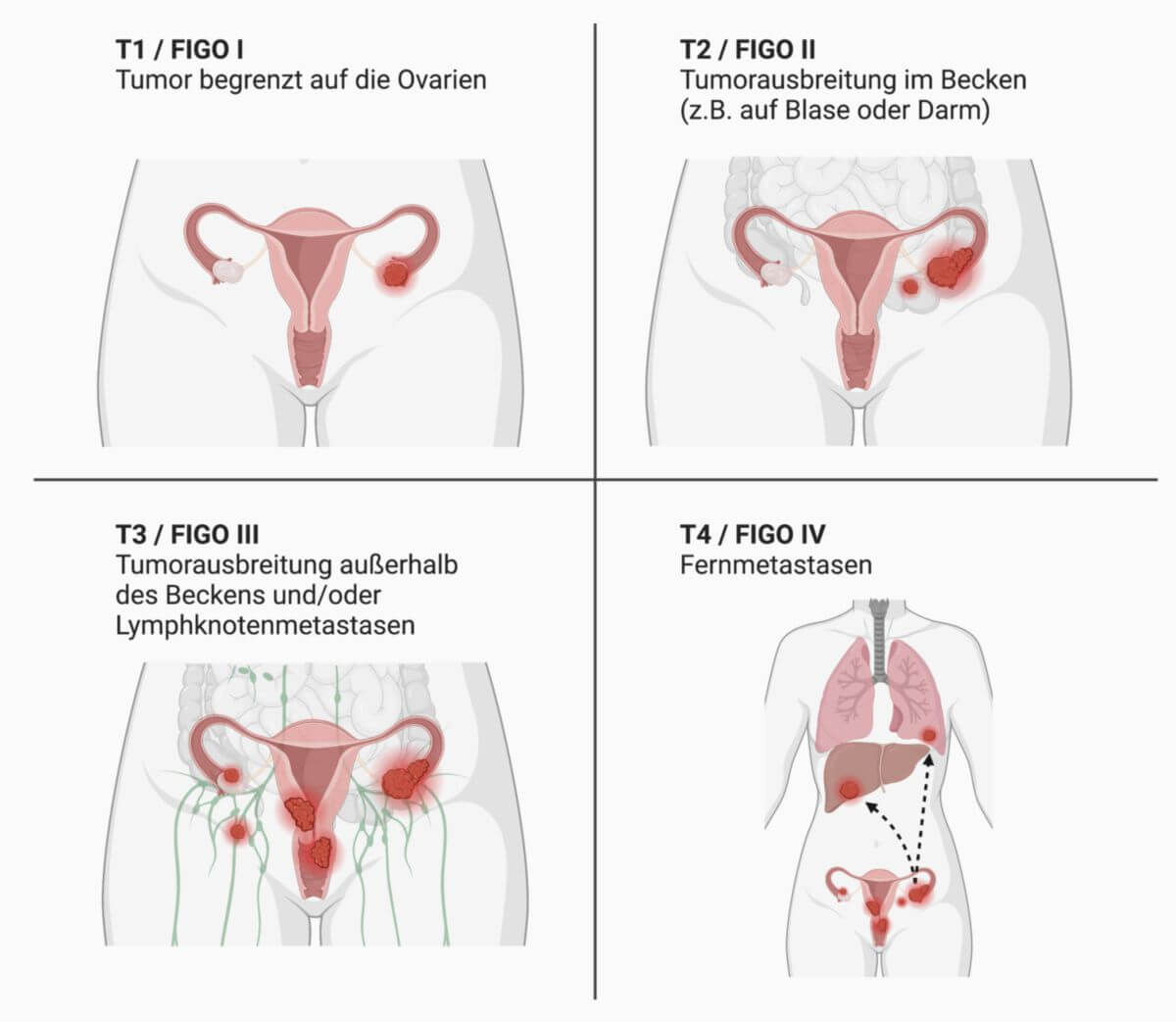
Stadieneinteilung
Die Stadieneinteilung erfolgt nach der TNM-Klassifikation und dem FIGO-System. Die einzelnen Stadien sind jeweils nochmals in die Unterkategorien I-III unterteilt.
- T1 (FIGO I): Tumor begrenzt auf Ovarien
- T2 (FIGO II): Tumorausbreitung im Becken
- T3 (FIGO III): Tumorausbreitung außerhalb des Beckens und/oder Lymphknotenmetastasen
- M1 (FIGO IV): Fernmetastasen
Metastasierung
Das Ovarialkarzinom kann sich intraperitoneal ins kleine Becken und in die Bauchhöhle ausbreiten. Durch die Peritonealflüssigkeit werden Tumorzellen verstreut, wobei am häufigsten das Peritoneum und das Diaphragma (Zwerchfell) betroffen sind.
Die lymphogene Ausbreitung erfolgt
- paraaortal entlang der Arteria und Vena ovarica
- pelvin entlang der Arteria und Vena uterina
- inguinal entlang des Ligamentum rotundum
Eine hämatogene Ausbreitung ist eher selten.
Therapie
Der erste Therapieschritt bei Ovarialkarzinomen ist die Operation. Ziel ist eine möglichst vollständige Entfernung des gesamten Tumors, wobei sich ein Tumorrest unter einem Zentimeter als prognostisch sehr günstig erwiesen hat. Auch in Spätstadien gilt: je mehr Tumor entfernt werden kann, desto höher ist die Überlebenschance. Das intraoperative Staging ist sehr wichtig, da die klinische Stadieneinteilung häufig falsch ist. Das optimale Staging beim frühen Ovarialkarzinom (FIGO-Stadien I bis IIA) sollte nach der aktuellen Leitlinie folgende Operationsschritte umfassen:[4]
- Längsschnittlaparotomie
- Inspektion und Palpation der gesamten Abdominalhöhle
- Peritonealzytologie
- Biopsien aus allen auffälligen Stellen,
- Peritonealbiopsien aus unauffälligen Regionen
- Adnexexstirpation beidseits
- Hysterektomie
- Omentektomie (mind. infrakolisch)
- Appendektomie (bei muzinösem/unklarem Tumortyp)
- bds. pelvine und paraaortale Lymphonodektomie (LNE)
Die meisten Patientinnen profitieren von einer postoperativen Chemotherapie mit Carboplatin und/oder Paclitaxel, da die meisten Formen des Ovarialkarzinoms chemosensibel ist. Zusätzlich kommt der Einsatz von PARP-Inhibitoren (z.B. Niraparib, Olaparib oder Rucaparib) in Betracht.
Aufgrund der hohen Nebenwirkungen und der Überlegenheit der Chemotherapie hat die Strahlentherapie beim Ovarialkarzinom nur eine geringe Bedeutung.
Prognose
Die Prognose des Ovarialkarzinoms ist abhängig vom Stadium, vom postoperativ verbliebenen Tumorrest, sowie vom Alter und Allgemeinzustand der Patientin.
Ovarialkarzinome in frühen Stadien sind gut heilbar, Spätstadien haben jedoch eine schlechte Prognose. Die 5-Jahres-Überlebensrate im Stadium FIGO III ist etwa 25 %, im Stadium FIGO IV sogar nur ca. 10 %. Problematisch ist hier die oft späte Diagnose der Ovarialkarzinome.
Quiz
Quellen
- ↑ Reid BM et al.: Epidemiology of ovarian cancer: a review Cancer Biol Med. 2017 Feb; 14(1): 9–32. doi: 10.20892/j.issn.2095-3941.2016.0084 PMCID: PMC5365187 PMID: 28443200
- ↑ Toss A et al.: Hereditary Ovarian Cancer: Not Only BRCA 1 and 2 Genes Biomed Res Int. 2015; 2015: 341723. Published online 2015 May 17. doi: 10.1155/2015/341723 PMCID: PMC4449870 PMID: 26075229
- ↑ Empfehlung des ärztlichen Sachverständigenbeirats „Berufskrankheiten“ – Ovarialkarzinom (Eierstockkrebs) durch Asbest – Bek. d. BMAS v. 1.12.2016 – IVa 4-45222 – Ovarialkarzinom durch Asbest –
- ↑ S3-Leitlinie Diagnostik, Therapie und Nachsorge maligner Ovarialtumoren Version 3.01- Oktober 2018 AWMF-Registernummer: 032/035OL, abgerufen am 21.3.2022
Bildquelle
- Bildquelle für Flexikon-Quiz: ©cottonbro studio / Pexels