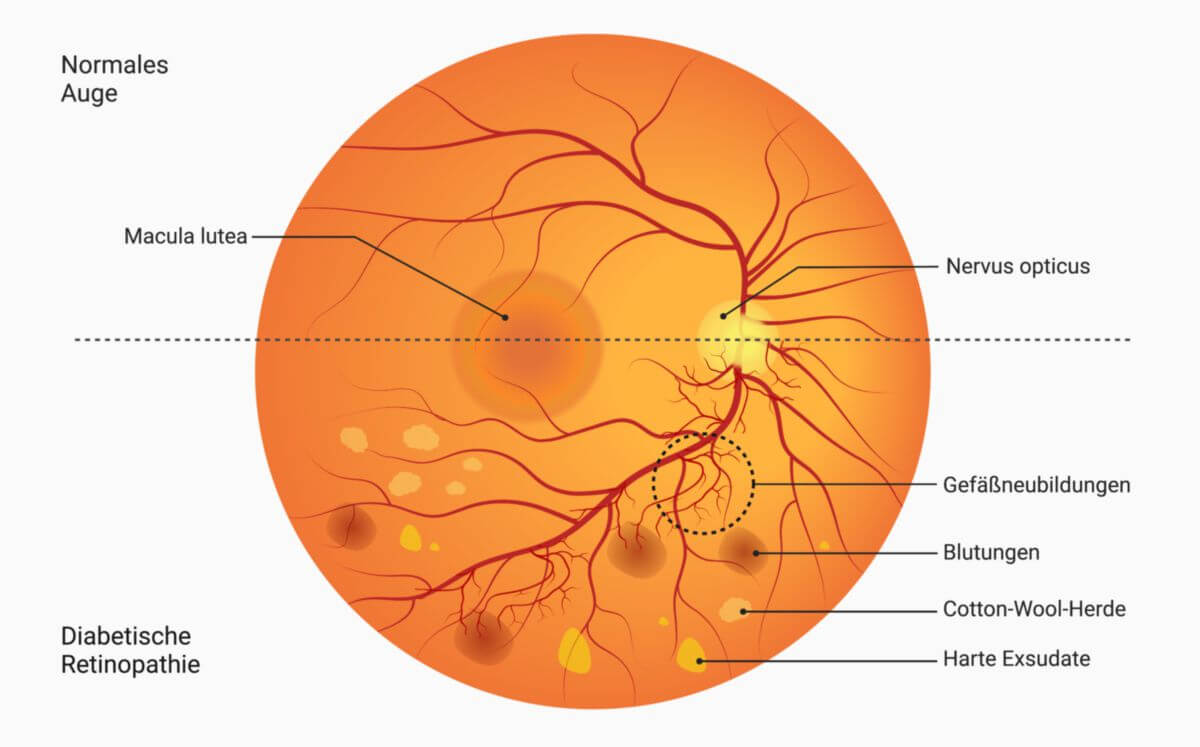
Diabetische Retinopathie
Englisch: diabetic retinopathy
Definition
Die diabetische Retinopathie ist eine Komplikation des Diabetes mellitus. Es handelt sich um eine Mikroangiopathie der Blutgefäße der Netzhaut.
Pathogenese
Die pathologischen Veränderungen der retinalen Gefäße werden durch einen erhöhten bzw. schlecht eingestellten Blutzucker begünstigt. Glykierte und weiter chemisch modifizierte Makromoleküle lagern sich in den Gefäßwänden ab und induzieren eine Mikroangiopathie.
Epidemiologie
In Deutschland leiden etwa ein Drittel der Diabetiker an einer diabetischen Retinopathie. Das Risiko für die Entwicklung einer diabetischen Retinopathie beträgt nach zwanzigjährigem Bestehen eines Diabetes mellitus Typ 1 ca. 90 % und nach einem Diabetes mellitus Typ 2 ca. 60-80 %.[1][2]
Die diabetische Retinopathie ist in Industreländern mit hoher Diabetes-Prävalenz häufig die Ursache für eine Erblindung. Eine rechtzeitige Prophylaxe ist daher von höchster Bedeutung.
Stadieneinteilung
Die diabetische Retinopathie wird nach dem Untersuchungsbefund in nonproliferative und proliferative diabetische Retinopathie unterteilt. Die Übergänge sind fließend.
Nonproliferative Retinopathie (NPDR)
Die Veränderungen bleiben auf die Retina beschränkt. Bei Spiegelung des Augenhintergrundes fallen diverse Veränderungen der Netzhaut auf:
- Mikroaneurysmen der Arterien
- Kalibersprünge der Venen
- Blutungen innerhalb der Retina
- Retinaödem und Exsudate
- sogenannte Cotton-Wool-Herde
Stadien der nichtproliferativen Retinopathie
Die nichtproliferative Retinopathie wird in drei Schweregrade unterteilt:
| Stadium | Klinisches Bild |
|---|---|
| Mild | Mikroaneurysmen |
| Mäßig (Auftreten von Gefäßverschlüssen) |
Mikroaneurysmen, einzelne intraretinale Blutungen, perlschnurartige Venen |
| Schwer (höhergradige Ischämie der Retina, unmittelbare Vorstufe der Proliferation) |
"4-2-1"-Regel:
|
Proliferative Retinopathie (PDR)
Die proliferative Retinopathie ist mit weitergehenden Einschränkungen der Funktion der Retina und extraretinalen Komplikationen verbunden.
Kennzeichnend sind:
- Glaskörperblutung mit Vernarbungen
- Netzhautablösung durch Narbenzug des Glaskörpers (Traktionsamotio)
- Gefäßneubildungen vor der Retina
- Rubeosis iridis (akutes Glaukom möglich)
Risikofaktoren
Zahlreiche pathogenetische Faktoren der diabetischen Retinopathie beeinflussen Entwicklung und Risiko der Progression. Gesicherte Risikofaktoren der diabetischen Retinopathie sind:
Chronische Hyperglykämie
Eine intensivierte Blutzuckereinstellung (Reduktion des HbA1c von 7,9 % auf 7,1 %) führt zu einer signifikanten Senkung der Notwendigkeit einer Laserkoagulation. Zur Verhinderung der Progression einer diabetischen Retinopathie wird eine Senkung des HbA1c unter 7 % empfohlen.
Arterielle Hypertonie
Eine intensivierte Blutdruckeinstellung (Reduktion des Blutdrucks von 154/87 auf 144/82 mmHg) führt zu einer 35 %igen Senkung der Notwendigkeit von Laserkoagulationen wegen diabetischer Retinopathie. Zur Verhinderung der Progression einer diabetischen Retinopathie wird eine Senkung des Blutdrucks unter 140/80 mmHg empfohlen.
Hyperlipidämie
Patienten mit Typ-2-Diabetes mellitus und Dyslipidämie haben ein erhöhtes Risiko, harte Exsudate, eine diabetische Makulopathie und einen Visusverlust zu entwickeln. Daneben ist das Risiko für eine proliferative diabetische Retinopathie erhöht.
Diagnose
Die Diagnose kann durch eine augenärztliche Untersuchung des Augenhintergrundes bei weitgestellter Pupille gestellt werden. Zur Abklärung des Ausmaßes der vorliegenden Gefäßverschlüsse kann eine Angiographie der Netzhautgefäße durchgeführt werden. Zur besseren Darstellung werden dabei Fluoreszenzfarbstoffe verwendet.
Eine eventuell vorliegende Rubeosis iridis kann in einer separaten Untersuchung ohne Mydriasis zuverlässig untersucht werden.
Risikostratifizierung und Untersuchungszeitpunkte
| Zustand/Beschwerden des Patienten |
Untersuchungstermin Augenarzt |
|---|---|
| Erstdiagnose Typ-2-Diabetes | Zeitnah zur Statuserhebung |
| Diagnostizierter Typ-2-Diabetes ohne bekannte Retino-/Makulopathie |
1 x jährlich |
|
Neu auftretende Symptome wie z.B.
|
Sofort |
| Diagnostizierte Retino-/Makulopathie | Nach Festlegung des Augenarztes |
Therapie
Die beste Therapie ist die sinnvolle und rechtzeitige Vorsorge. Diabetiker sollten daher jährlich zur Vorsorgeuntersuchung den Augenarzt aufsuchen. Beginnende Stadien einer diabetischen Retinopathie können so rechtzeitig erkannt und behandelt werden.
Wichtig ist neben Kontrollen die möglichst optimale Einstellung des Stoffwechsels, sodass die diabetische Retinopathie gar nicht erst auftritt.
Multifaktorielle Therapieansätze (Lebensstiländerung mit mehr Bewegung, Gewichtsreduktion bzw. -normalisierung, Raucherentwöhnung, Blutzuckereinstellung, Blutdrucksenkung, Senkung bzw. Normalisierung erhöhter Blutlipidwerte sowie medikamentöse Thrombozytenaggregationshemmung) können bei Hochrisikopatienten das Retinopathierisiko um bis zu 50 % reduzieren.
...bei Makulaödem
Bei einem vorliegendem Makulaödem (Ödem im Bereich der Papille des Sehnerven) ohne Beteiligung der Fovea centralis erfolgt die Therapie mit einer Laserkoagulation des betroffenen Areals. Bei großflächiger Retinopathie (proliferativ oder schwer nichtproliferativ) muss die Laserbehandlung auf die ganze Retina ausgeweitet werden und über mehrere Sitzungen verteilt erfolgen.
Besteht ein diabetisches Makulaödem mit Foveabeteiligung und einer Visusverschlechterung, ist eine intravitreale Injektion eines VEGF-Inhibitors indiziert. Bei Therapieresistenz kann eine intravitreale Steroidtherapie erfolgen.
Podcast

Quiz
Literatur
- Nationale Versorgungs-Leitlinie: Prävention und Therapie von Netzhautkomplikationen bei Diabetes, 2. Auflage, 2015
- Lemmen et al. Stadieneinteilung und Therapie der diabetischen Retinopathie und Makulopathie – eine Übersicht Teil 2 Zeitschrift für praktische Augenheilkunde und Augenärztliche Fortbildung, 2021
Quellen
Bildquelle
- Bildquelle für Flexikon-Quiz: ©Marina Vitale / Unsplash
- Bildquelle Podcast: © Midjourney + ChatGPT + Photoshop Firefly