Malignes Melanom
Synonym: Schwarzer Hautkrebs
Englisch: malignant melanoma
Definition
Das maligne Melanom, kurz MM, ist ein bösartiger, frühzeitig metastasierender Tumor, der von bestimmten Pigmentzellen (Melanozyten) ausgeht.
Epidemiologie
Die Häufigkeit des Melanoms nimmt stark zu. Derzeit macht es etwa 3 % aller Krebsfälle und 1 bis 2 % aller Todesfälle an Krebs aus. Einer von 75 Menschen wird im Laufe seines Lebens ein Melanom entwickeln. Familiäre Häufungen kommen vor. Betroffen sind vor allem hellhäutige Menschen (Typ 1 und 2), besonders bei starker Sonnenexposition (z.B. in Australien).
Die Mehrzahl der Melanome entsteht zwischen dem 20. und 70. Lebensjahr, im Kindesalter sind sie sehr selten. Verändertes Freizeit- und Bekleidungsverhalten haben zu einem rasanten Anstieg der Melanomhäufigkeit geführt.
Ätiologie
Im Gegensatz zu den anderen beiden bösartigen Hauttumoren (Basalzellkarzinom, Plattenepithelkarzinom) hängt das Melanomrisiko nicht so sehr von der Dauer der Sonneneinstrahlung, sondern in erster Linie von der Anzahl der schweren Sonnenbrände (besonders vor dem 20. LJ) ab. Außerdem findet sich das Melanom besonders oft an Hautstellen, die normalerweise von Kleidung bedeckt sind.
Die Anzahl der Nävuszellnävi (NZN) ist ein Hinweis für das Melanomrisiko: Geschätzt liegt bei mehr als 50 NZN > 2 mm ein 64-faches Melanomrisiko vor. Die Melanome entstehen dann in einem Drittel der Fälle direkt aus den NZN, in den restlichen Fällen auf scheinbar normaler Haut.
Etwa zwei Drittel aller malignen Melanome liegen Mutationen im BRAF-Gen zugrunde (BRAF-V600-Mutation). Der häufigste Mutationstyp von BRAF ist die V600E-Mutation, die zum Austausch der Aminosäure Valin durch Glutaminsäure führt. Das BRAF-Gen codiert für die Serin/Threonin-Kinase B-Raf, die eine Rolle in MAPK-Signalwegen spielt. Eine Mutation führt zu einer vermehrten Zellproliferation.[1]
Risikofaktoren
Neben den genannten Faktoren (Hauttyp, Nävuszellnävi, UV-Strahlung) gibt es weitere prädisponierende Faktoren für die Entstehung eines malignen Melanoms, darunter u.a.:[2]
- Organtransplantation
- Chemotherapie, besonders PUVA
- hereditäre Immundefizienzsyndrome
- chronisch lymphatische Leukämie (CLL)
- Non-Hodgkin-Lymphom (NHL)
- HIV-Infektionen (3- bis 6-fach erhöhtes Risiko)
Klinik
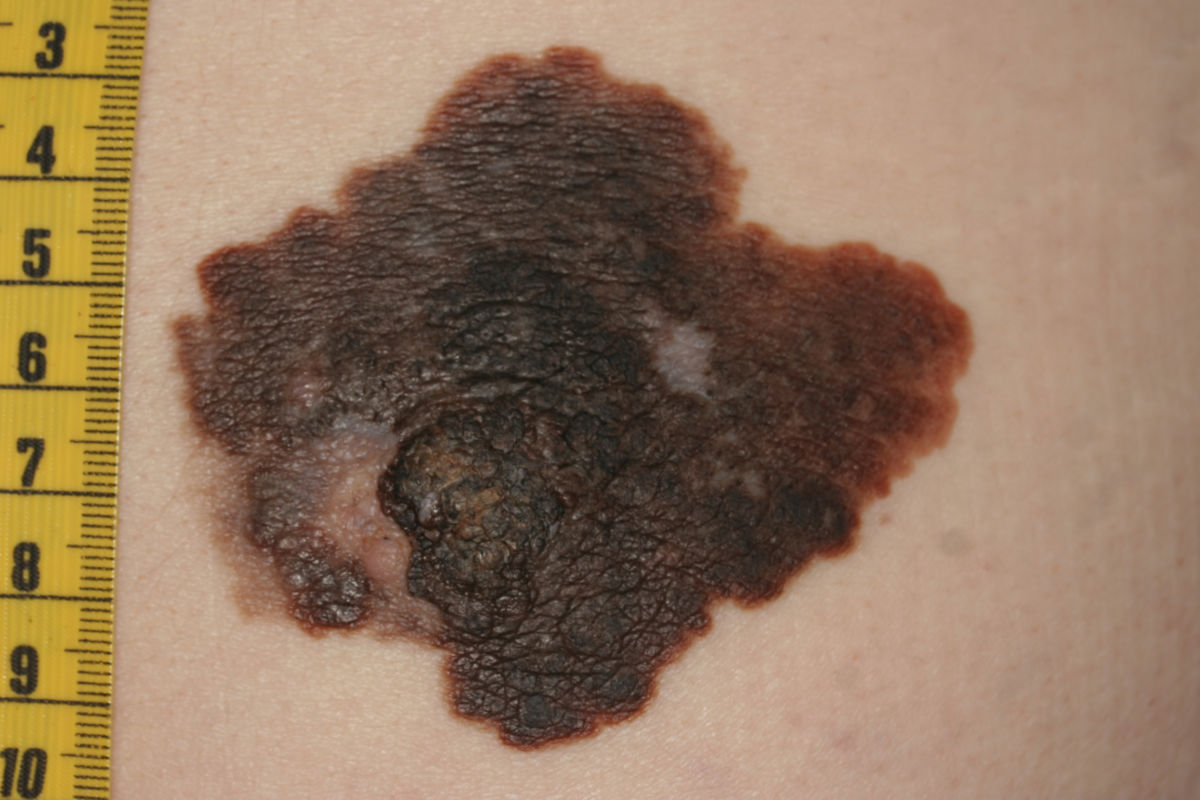
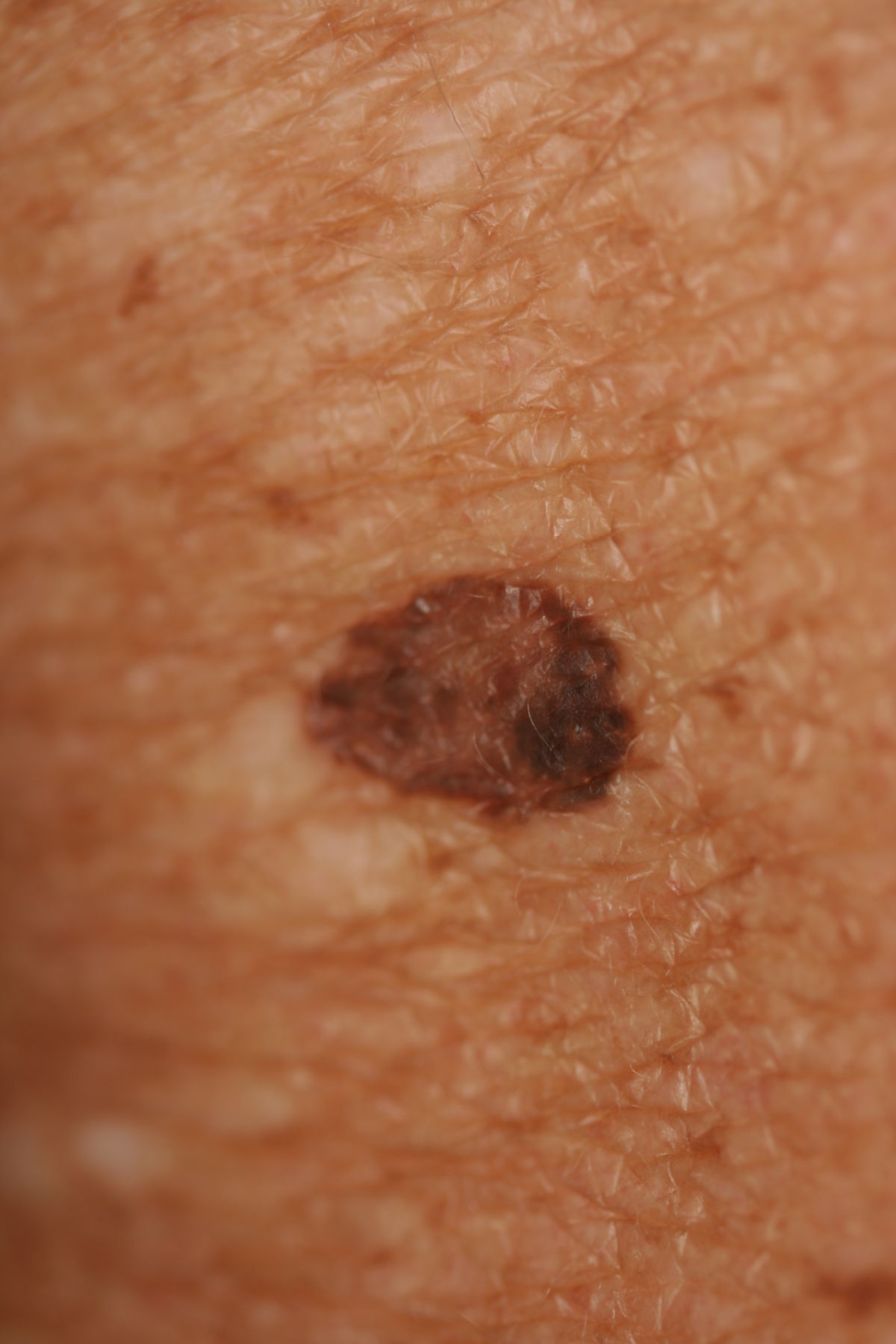
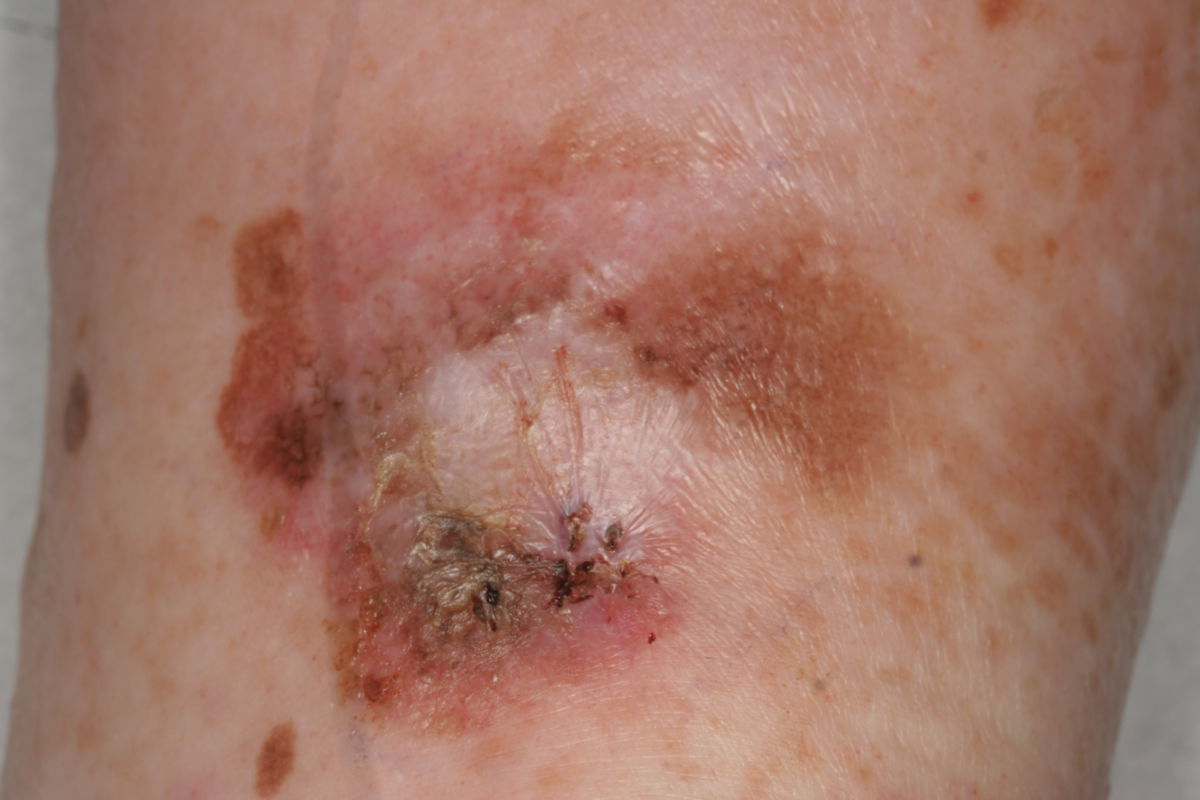
Das Melanom macht im Vergleich zu den NZN einen chaotischen, unregelmäßigen, "hässlichen" Eindruck. Melanome sind meist dunkler als NZN, sind teils scharf, teils unscharf abgegrenzt und unregelmäßig, sehen daher vielzackig und ausgefranst aus.
Neben dunklem Braun können auch schwarze, graue, bläuliche, rote und weiße Flecken im Melanom vorkommen, was ein insgesamt "buntes" Bild ergibt. Sie sehen aus, als wären sie aus mehreren Portionen zusammengesetzt, sind bei Entdeckung meist schon größer als 5 mm und weisen oft eine andere Oberflächenbeschaffenheit als die umliegende Haut auf.
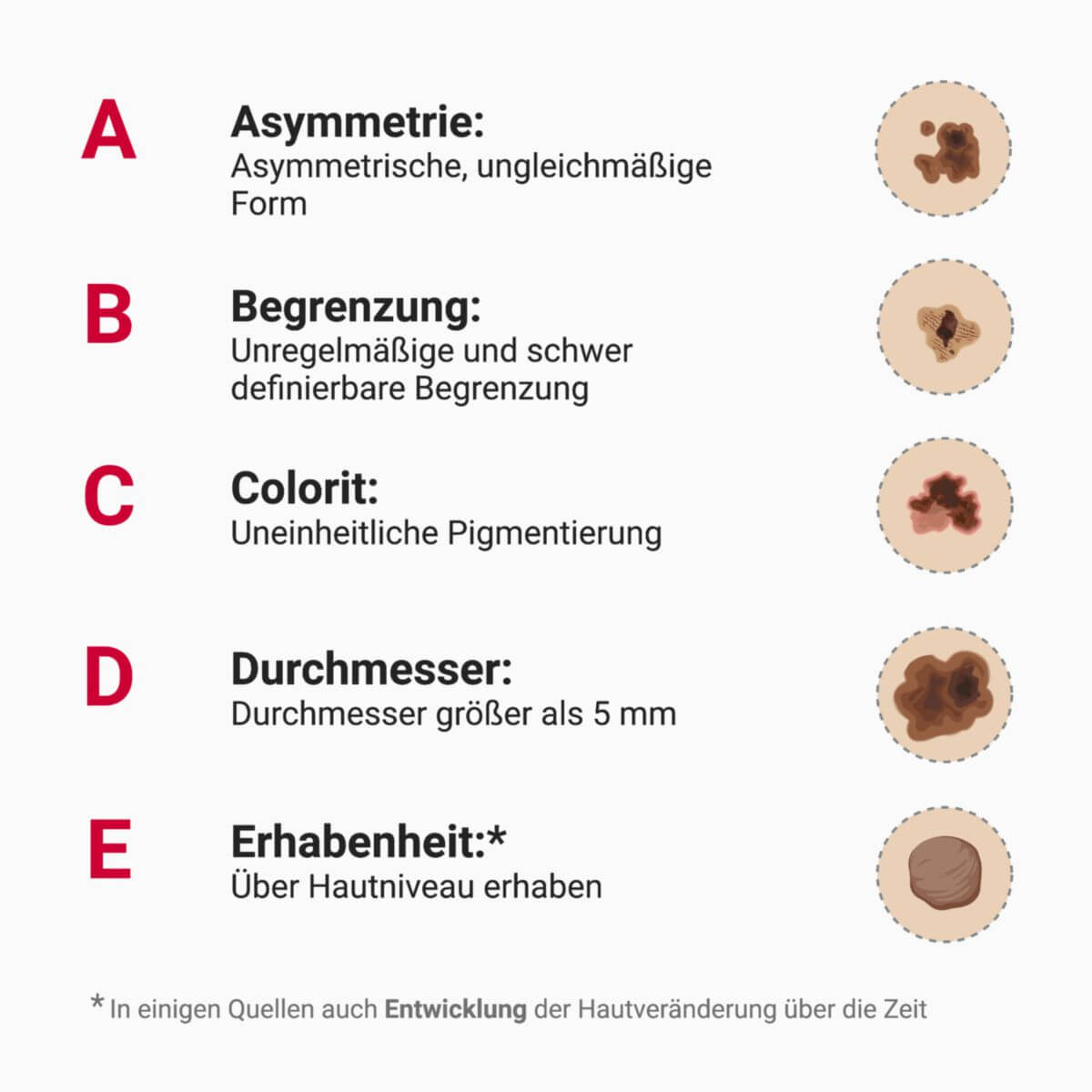
Eine grobe Unterscheidung zwischen Melanom und NZN kann mit der sogenannten ABCDE-Regel vorgenommen werden:
- A (Asymmetrie): Melanome sind nicht rund, sondern ungleichmäßig gestaltet.
- B (Begrenzung): Die Begrenzung ist unregelmäßig, teils scharf, teils unscharf.
- C (Colorit bzw. Farbe): Farbmischung aus braun, schwarz, blau, rot, weiß, grau.
- D (Durchmesser): Der Fleck wächst, ist meist größer als 5 mm.
- E (Erhabenheit): Herausragen des Tumors über das Hautniveau
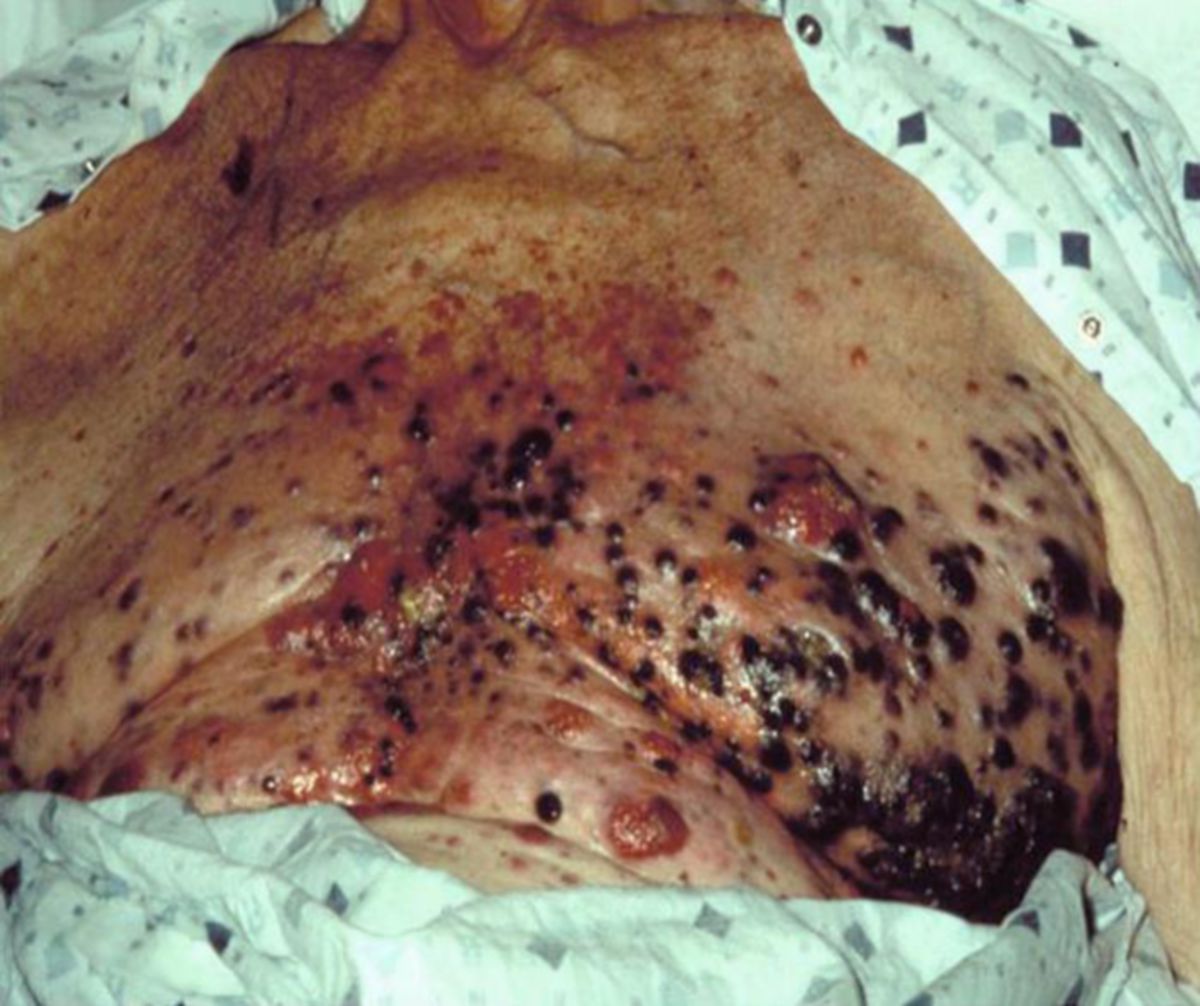
Weitere Warnzeichen sind Erosionen, Krusten, Juckreiz oder spontanes Bluten der Veränderung. Tückischerweise bilden sich ca. ein Fünftel der Melanome ganz oder teilweise zurück und sind dann noch schwerer zu erkennen.
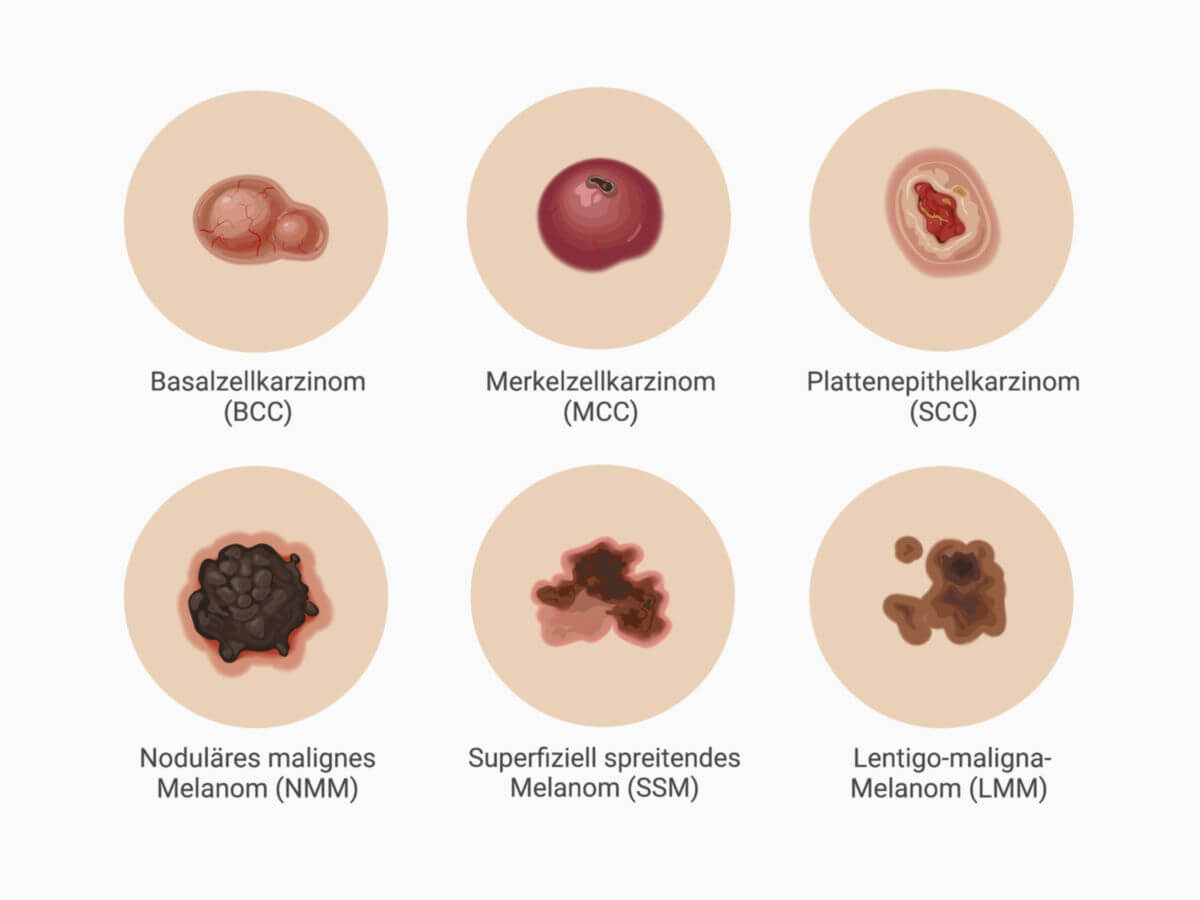
Formen
- Superfiziell spreitendes Melanom (SSM): ~ 60 %
- Noduläres malignes Melanom (NMM): ~ 20 %
- Lentigo-maligna-Melanom (LMM): ~ 10 %
- Akrolentiginöses Melanom (ALM): ~ 5 %
- Amelanotisches Melanom (AMM)
Diagnostik
Die Verdachtsdiagnose kann aufgrund des klinischen Bildes in der Dermatoskopie gestellt werden. Zusätzliche Beurteilungskriterien liefert eine konfokale Lasermikroskopie.
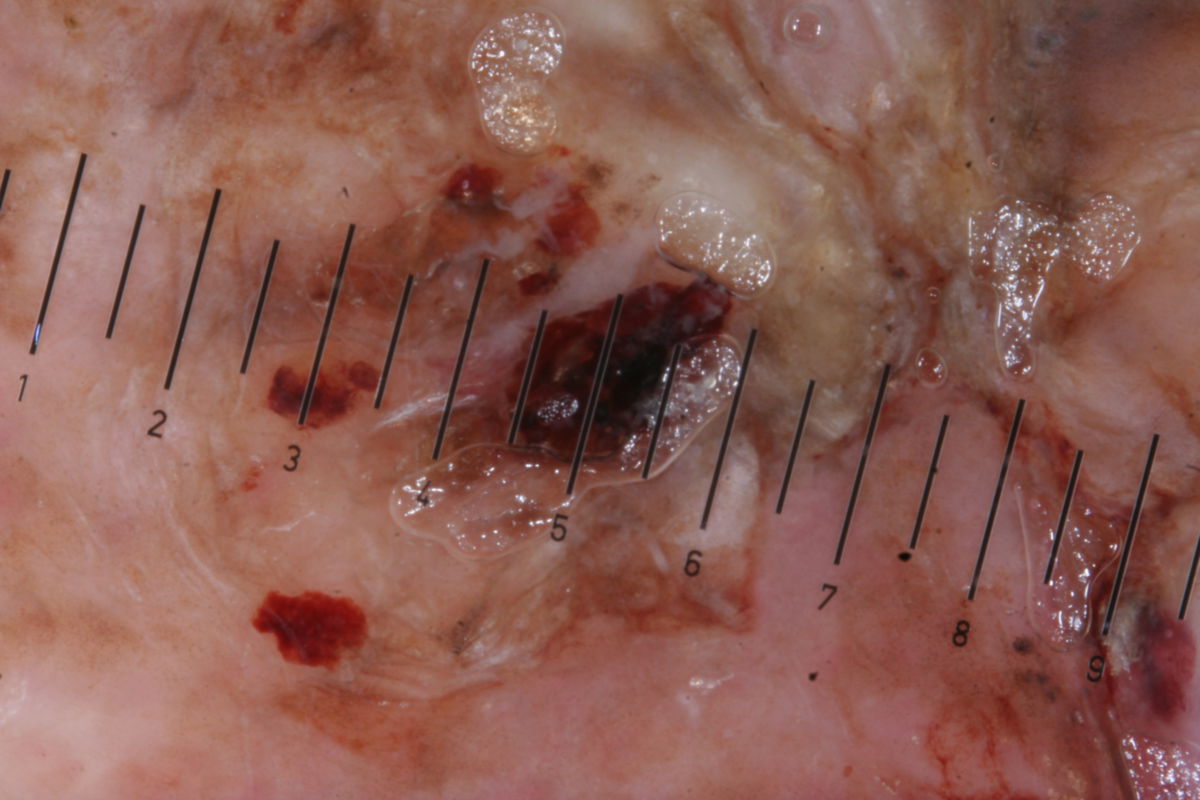
Die Diagnosesicherung erfordert die Entfernung der suspekten Hautveränderung mit ausreichendem Sicherheitsabstand sowie die anschließende pathohistologische Untersuchung.
Die Klassifikation des malignen Melanoms sollte nach der aktuellen AJCC-Klassifikation erfolgen.[3]
Histopathologie
Therapie
Die Therapie richtet sich nach Größe und Ausdehnung der Tumoren und ggf. bereits vorhandenen Metastasen. Bei kleineren Tumoren kann die vollständige Exzision mit ausreichendem Sicherheitsabstand zur Heilung führen.
In fortgeschritteneren Stadien werden zusätzlich zur Exzision Chemotherapie und Bestrahlung eingesetzt.
Zur Therapie von metastasierten, nichtresezierbaren Melanomen sind in Deutschland seit 2012 die selektiven B-Raf-Inhibitoren Vemurafenib und Dabrafenib zugelassen, sofern bei den betroffenen Patienten entsprechende Mutationen im BRAF-Gen nachgewiesen wurden.[4][5]
Weitere Therapieoptionen sind monoklonale Antikörper wie die PD-1-Inhibitoren Pembrolizumab und Nivolumab oder der CTLA-4-Antagonist Ipilimumab. Ein Kombinationspräparat aus Nivolumab und Relatlimab ist seit September 2022 zur Behandlung bei niedriger PD-L1-Expression der Tumorzellen zugelassen.[6]
Ein seit 2018 praktizierter Therapieansatz sind personalisierte Impfstoffe, die das Immunsystem gegen mutierte Proteine der Tumorzellen, sogenannte Neoantigene, sensibilisieren.
Prognose
Die Ursache für eine infauste Prognosen beim Melanom sind immer die Metastasen, die der Tumor in fast jedem Organ setzen kann. Besonders häufig metastasiert der Tumor in die Haut, Lunge, Leber, Gehirn, Nieren und Knochen. Heute liegt die 5-Jahresüberlebensrate insgesamt bei 80 %, was in erster Linie auf die Früherkennung, nicht jedoch auf besondere Therapieerfolge zurückzuführen ist. Je nach Schweregrad des Melanoms schwankt auch die Prognose: ab einer Tumordicke von 4 mm wird die Prognose bereits sehr ernst. Wichtigster prognostischer Anhaltspunkt ist hier der Breslow-Level. Zudem können zur Beurteilung der Prognose die Clark-Level, also die histologische Eindringtiefe, herangezogen werden.
Podcast

Quiz
Quellen
- ↑ Melanom: Kombinierte BRAF- und MEK-Inhibition verbessert Prognose. Deutsches Ärzteblatt, 2014
- ↑ Hawryluk et al. Melanoma Epidemiology, Risk Factors, and Clinical Phenotypes, Advances in Malignant Melanoma - Clinical and Research Perspectives. InTech, 2011
- ↑ Leitlinienprogramm Onkologie; S3-Leitlinie Diagnostik, Therapie und Nachsorge des Melanoms; Version 3.0 - April 2018; AWMF-Register-Nummer: 032/024OL
- ↑ Zulassung für Zelboraf. Pharmazeutische Zeitung online, 8/2012
- ↑ Dabrafenib: Neues Hautkrebs-Medikament zugelassen. Pharmazeutische Zeitung online, 10/2012
- ↑ Opdualag bei Melanom: EU-Zulassung, abgerufen am 12.01.2022