Parodontitis
Definition
Als Parodontitis bezeichnet man eine bakterielle Entzündung des Zahnhalteapparats, d.h. des die Zähne umgebenden Gewebes und des Kieferknochens. Die Parodontitis stellt nach Karies die häufigste Erkrankung der Mundhöhle dar.
Einteilung
Man unterscheidet zwei Formen der Parodontitis:
- apikale Parodontitis (AP): Sie geht von der Wurzelspitze aus.
- marginale Parodontitis (MP): Sie geht vom Zahnfleischsaum aus.
Beide Formen können miteinander vergesellschaftet sein. In diesem Fall spricht man von einer Endo-Paro-Läsion.
Pathologie
Apikale Parodontitis
Ursächlich für eine apikale Parodontitis ist in der Regel eine bakterielle Infektion der Zahnpulpa (Pulpitis) mit konsekutiver Pulpanekrose, teils auch mechanische Zahnverletzungen.
Der Entzündungsprozess beginnt an der Wurzelspitze eines Zahnes und greift im weiteren Verlauf auf die Wurzelhaut (Periodontium) und den Knochen über. Bei akutem Verlauf kommt es zur Bildung von Abszessen, bei chronischem Verlauf zur Bildung eines apikalen Granuloms oder auch zur Entstehung von radikulären Zysten.
Marginale Parodontitis
Der genaue Pathomechanismus der marginalen Parodontitis ist noch nicht vollständig geklärt. Es handelt sich um einen komplexen Krankheitsprozess, der unter anderem vom Vorhandensein pathogener Keime, aber auch von der individuellen Immunantwort abhängt.
Als Vorstufe der marginalen Parodontitis führen in der Regel auf den Zähnen befindliche bakterielle Plaque zu einer Entzündung des Zahnfleisches (Gingivitis). Diese äußert sich durch Rötung und verstärkte Blutungsneigung, zum Beispiel beim Zähneputzen oder Essen. Bei Ausbreitung der Entzündung wird dann das Zahnbett befallen: Zwischen Zahn und Gingiva entstehen Zahnfleischtaschen. Tiefere Schichten des Parodontiums werden so durch Bakterien leicht angreifbar, z.B. die Wurzelhaut, das Gewebe der Zahnwurzel, der Zahnzement und der Alveolarknochen. Bei längerem Verlauf kommt es zu einem schrittweisen Abbau des Zahnhalteapparats mit Lockerung der betroffenen Zähen und schließlich zum Zahnausfall.
Mikrobiologie
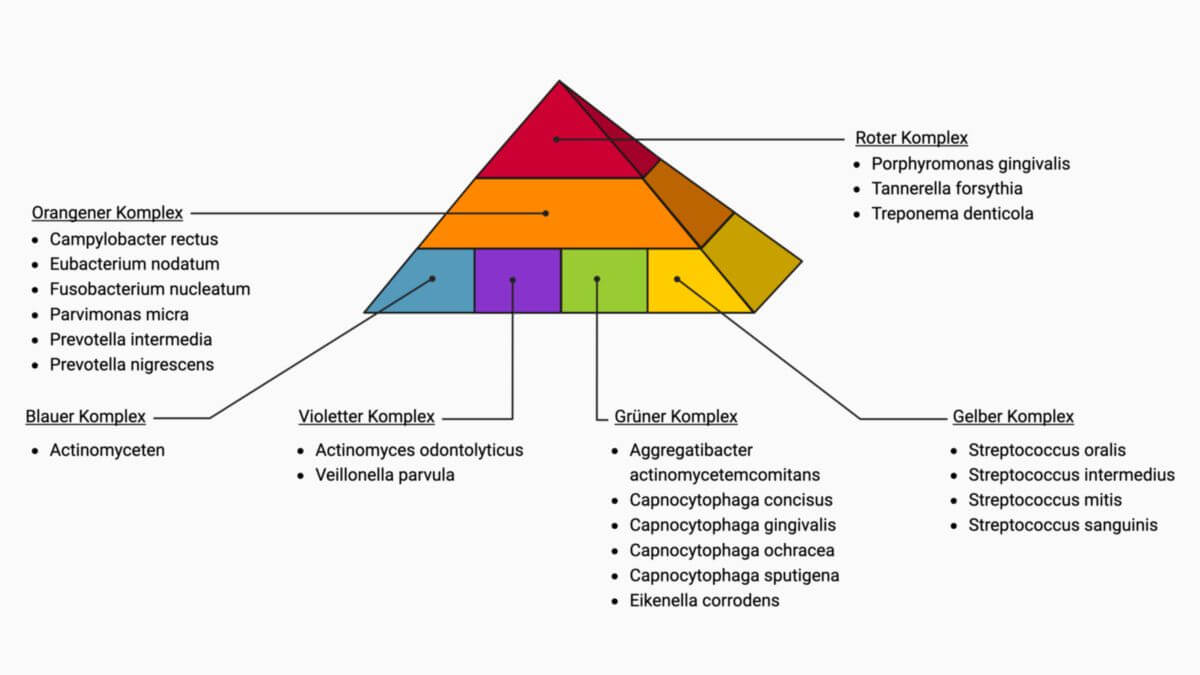
Der kanadische Wissenschaftler Dr. Sigmund Socransky (1934 - 2011) gliederte die parondontalpathogenen Erreger in sechs bevorzugt gemeinsam auftretende Bakteriengruppen (Komplexe), die mit verschiedenen Stadien einer Parodontitis in Verbindung stehen (gelb, grün, blau, violett, orange und rot).
Darüber hinaus findet sich in der Literatur häufig eine Einteilung in fünf Komplexe (rot, orange, orange-assoziiert, grün und Aa-Komplex).
Risikofaktoren
Das Auftreten einer Parodontitis kann durch exogene und endogene Risikofaktoren beeinflusst werden.
Exogene Faktoren
- Rauchen
- schlechte Mundhygiene
- Ernährungsgewohnheiten (Zucker, Säure)
- Sozioökonomischer Status: Niedriges Einkommen, schlechte Bildung
- Medikamente (Anticholinergika)
- Stress
Endogene Faktoren
- Genetische Disposition
- Grunderkrankungen: Diabetes mellitus, Immunschwäche
- Hormone: leicht erhöhtes Risiko während Schwangerschaft und Pubertät
- Alter
- Übergewicht
- Hyposalivation (z.B. bei Sjögren-Syndrom)
- Zahnstellung und -morphologie
Diagnostik
Parodontitis verursacht zu Beginn oft keine Beschwerden und wird daher vom Patienten nicht registriert. Allenfalls die erhöhte Blutungsneigung des Zahnfleisches und das langsame Zurückweichen der Gingiva im Bereich der Zahnhälse fällt auf. Im akuten Entzündungsstadium besteht oft auch ein ausgeprägter Mundgeruch.
Regelmäßige Zahnarztbesuche sind wichtig für die Früherkennung. Die systematische Erfassung der Erkrankung erfolgt mithilfe eines Parodontalstatus, der unter anderem die Taschentiefen sowie bei Sondierung auftretende Blutungen erfasst. Weitere Untersuchungsverfahren sind:
- Papillen-Blutungs-Index (PBI)
- Sulkus-Blutungs-Index (SBI)
- Bleeding-on-Probing-Index (BOP)
- Gingiva-Index (GI)
Therapie
Parodontitis kann vom Zahnarzt dadurch behandelt werden, dass entzündete Zahnfleischtaschen samt Zahnwurzel einem Scaling und Root Planing (SRP) unterzogen werden. Ultraschall- und Lasersysteme können zum Einsatz kommen, bei ausgedehnter Infektion wird eine chirurgische Entfernung des entzündeten Gewebes nötig. In der Regel ist keine Antibiotikatherapie notwendig.
Bei besonders ausgeprägtem Schweregrad (Stadium III/IV) und rascher Progression (Grad C) in Verbindung mit einem sehr früh auftretenden Krankheitsbeginn (vor dem 35. Lebensjahr) kann eine adjuvante Antibiotikatherapie erfolgen. In diesen Fällen wird zum Beispiel der modifizierte van-Winkelhoff-Cocktail angewendet.
Das weitere Fortschreiten kann in vielen Fällen durch gründliche Zahnhygiene und regelmäßige Nachsorge bei dem behandelnden Zahnarzt aufgehalten werden. Hierbei ist eine lebenslange Nachsorge von oberster Priorität. Mundspülungen mit desinfizierenden Substanzen können unterstützend eingesetzt werden.