Insulinresistenz
Definition
Ursachen
Die genauen Mechanismen, die zur Entstehung der Insulinresistenz führen sind komplex und zum größten Teil noch Gegenstand intensiver Forschung. Eine genetische Disposition ist wahrscheinlich. Mögliche Ursachen sind:
- Strukturelle oder funktionelle Defekte der Insulinrezeptoren (z.B. verminderte Phosphorylierung der Tyrosinkinase)
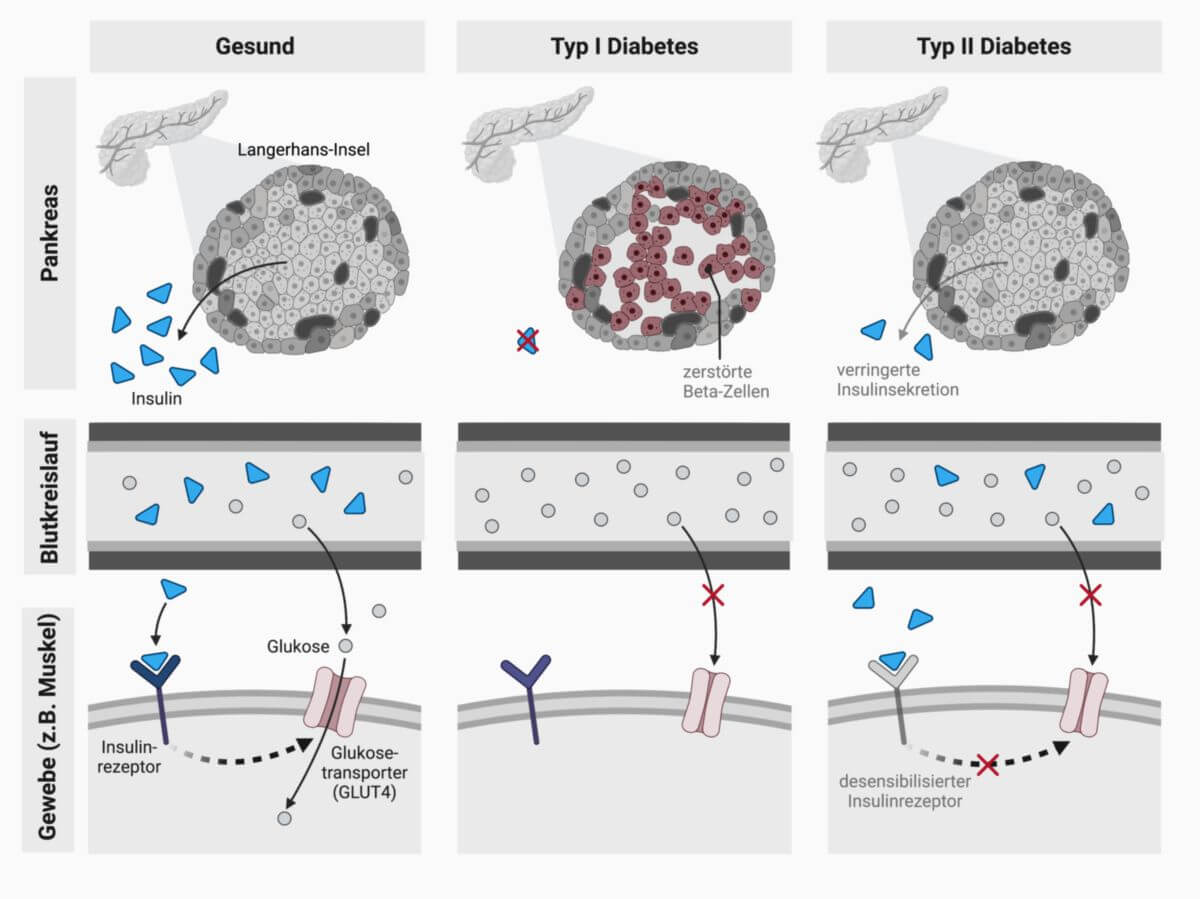
- Verminderte zelluläre Expression von Insulinrezeptoren
- Bildung von Autoantikörpern gegen Insulin
- Verstärkter Abbau von Insulin
Eine Insulinresistenz wird durch Adipositas verstärkt.
Verlauf
Die Insulinresistenz kann zu Beginn eines Typ-2-Diabetes durch eine kompensatorisch gesteigerte Insulinsekretion ausgeglichen werden. Dies führt zum Auftreten postprandialer Hypoglykämien. Wenn der Lebensstil nicht geändert wird, nimmt im weiteren Verlauf die Insulinresistenz zu, während sich die Fähigkeit zur Insulinsekretion schrittweise verringert. Dadurch wird die Glukosetoleranz gestört und es kommt zu postprandialen Hyperglykämien mit dem klassischen Bild eines Diabetes mellitus. Die Hyperglykämie wird durch den Verlust der insulinvermittelten, hemmenden Wirkung auf Glykogenolyse und Glukoneogenese in der Leber verstärkt.
Folgen
Die Insulinresistenz geht mit einer Erhöhung des im Blut vorhandenen Insulins einher (Hyperinsulinämie). Die Hyperinsulinämie ist ein wichtiger Faktor bei der Entwicklung des metabolischen Syndroms. Gleichzeitig ist durch die verminderte Wirkung des Insulins die Verstärkung des Regelkreises herabgesetzt, so dass zunächst eine pathologische Glukosetoleranz - auch als Prädiabetes bezeichnet - und bei weiter zunehmender Reistenz ein manifester Diabetes mellitus Typ 2 resultieren können. Dies wird auch durch eine Schädigung der maximal stimulierten Betazellen begünstigt.
Therapie
Bislang (2019) gibt es keine kausale Therapie zur Behandlung der Insulinresistenz. Die Insulinresistenz kann jedoch beeinflusst werden durch:
- Körperliche Bewegung: Verbesserung der zellulären Glucoseaufnahme
- Gewichtsreduktion
- Insulinsensitizer
Podcast

Bildquelle
- Bildquelle Podcast: © Midjourney + ChatGPT + Photoshop Firefly